к чему приводит выраженная эндотоксинемия при септической форме чумы
Что такое чума? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 13 лет.
Определение болезни. Причины заболевания
Чума («чёрный мор», «чёрная смерть») — острое заболевание, вызываемое бактерией Yersinia pestis. Относится к группе особо опасных карантинных инфекций. Клинически характеризуется синдромом общей инфекционной интоксикации, лихорадкой, поражением лимфоузлов, ретикулоэндотелиальной системы (тканей, богатых макрофагами, например микроглии), лёгких и других тканей человека. Передаётся различными путями, из которых наиболее опасен воздушно-капельный. Без адекватного лечения чума может привести к смерти. Описаны случаи применения в качестве биологического оружия: в летописях XIV, XVIII века и японцами в 1939 и 1942 гг.
Этиология
Возбудитель чумы — чумная палочка (Yersinia pestis), открытая в июне 1894 года в Гонконге французом Александром Йерсеном и японцем Китасато Сибасабуро. Выявлено, что чумной микроб возник при мутации бактерии псевдотуберкулёза (Y. Pseudotuberculosis) не более 20 000 лет назад. Впервые чумные эпидемии описаны в летописях древнего мира, упоминаются в Библии.
Вид: Yersinia pestis (чумная палочка)
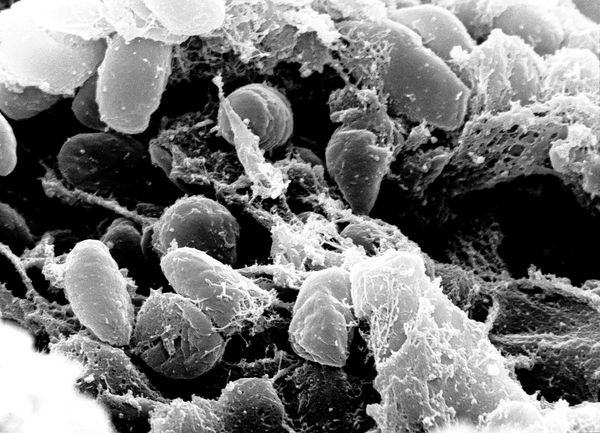
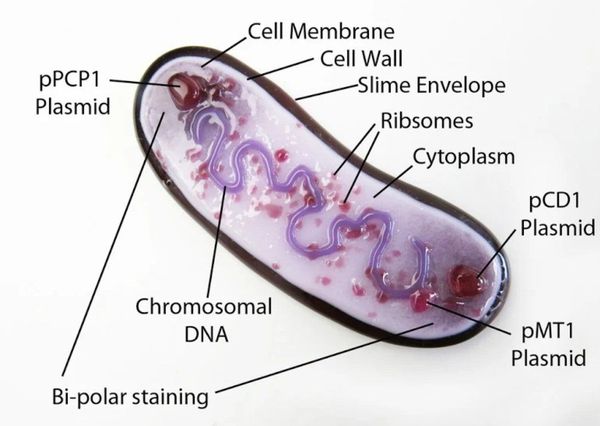
Y. pestis — неподвижная грамотрицательная палочка размером 0,3-0,6 × 1-2 мкм, округлой, нитевидной или удлинённой формы. Покрыта капсулой из слизистого вещества, окрашивается биполярно: интенсивно на концах и бледнее в центре. Не имеет жгутиков и не образует спор. Факультативный внутриклеточный анаэроб — способна развиваться как в клетках, так и за их пределами.
Факторы патогенности (вещества, определяющие способность бактерии вызывать инфекционный процесс):
Y. pestis умеет расщеплять углеводы и вырабатывает ферменты, помогающие заселять организм: гиалуронидазу, коагулазу, гемолизин, фибринолизин, пестицин. Существует несколько подвидов возбудителя чумы, различных по способности заражать организм.
Бактерии растут на обычных питательных средах с добавлением гемолизированной крови или сульфита натрия для стимуляции роста при температуре 28-30°С, рН среды 7,0-7,2 с видимым результатом через 12-14 ч.
Содержит более 30 антигенов, V- и W-антигены подавляют иммунные реакции, в частности фагоцитоз. Капсула защищает микроорганизм от растворения полиморфно-ядерными лейкоцитами, контролирующими различные стадии воспаления.
Чумная палочка сохраняется в выделениях больных людей и на объектах внешней среды:
Выдерживает низкие температуры: при 0 °С сохраняется шесть месяцев, в замороженных трупах — год и более. Не переносит:
Эпидемиология
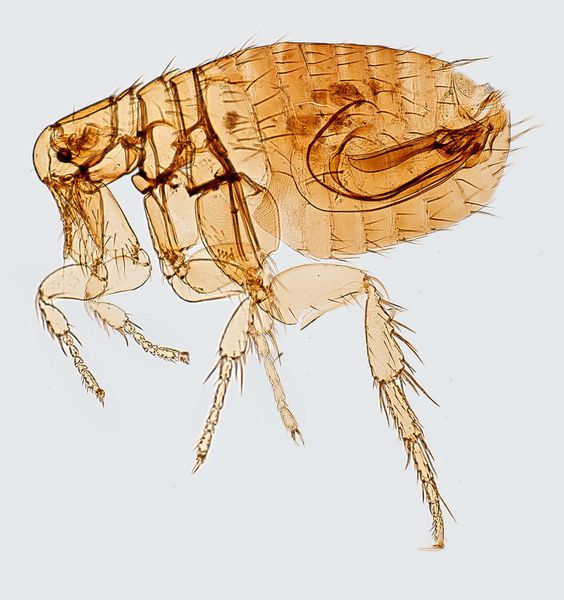
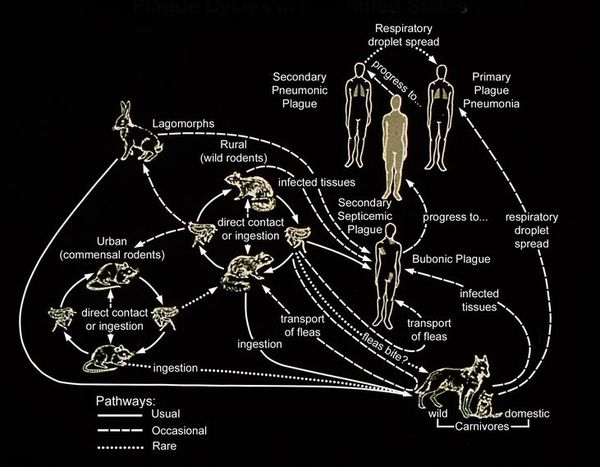
Резервуар и основной источник инфекции — грызуны. Реже болеют зайцы, кролики, лисы и верблюды. Ранее эпидемии чумы вызывали миграции крыс, заражающихся в природных очагах. Переносчики чумы — крысиные блохи (Xenopsylla cheopis).
Распространённость чумы
В XXI веке эпидемии чумы не возникают, выявляют лишь единичные случаи:
Основные природные очаги в РФ:
Механизмы передачи:
Человеческая форма чумы редко поражает животных. Заболевание, как правило, проходит в лёгкой форме. Подозреваться заражение можно, если появился кашель с кровью и в скором времени животное погибло.
Симптомы чумы
Инкубационный период при заражении от укуса блохи и контакта с инфицированным материалом длится от 3 до 6 дней. При аэрогенном заражении лёгочной формой — 1-2 дня. У привитых пациентов этот период растягивается до 12 дней. Прививка действует около года, обеспечивая относительную защиту. Затем, в течение непродолжительного времени, болезнь развивается в более лёгкой форме, по окончанию периода — как у непривитых.
Чума часто протекает в среднетяжёлой и тяжёлой форме. Болезнь начинается остро, внезапно. Симптомы заболевания:
С развитием болезни возбуждение сменяется апатией и адинамией, появляется сыпь на коже, выраженная тахикардия, нарушение ритма сердца, прогрессирующее падение артериального давления. Развивается учащённое поверхностное дыхание (тахипноэ), снижается количество отделяемой мочи вплоть до анурии.
Выделяют четыре клинические формы чумы: кожную, бубонную, первично-септическую, лёгочную.
Кожная форма чумы
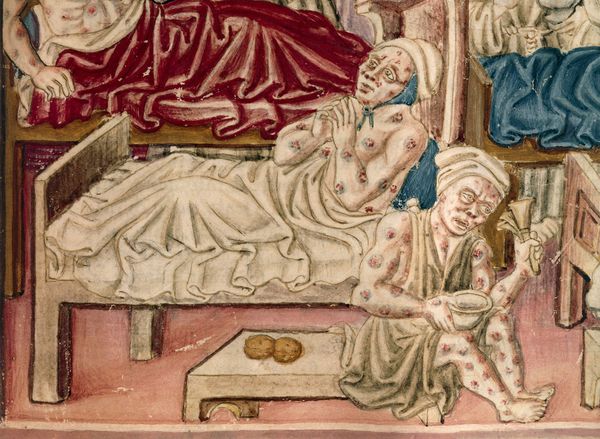
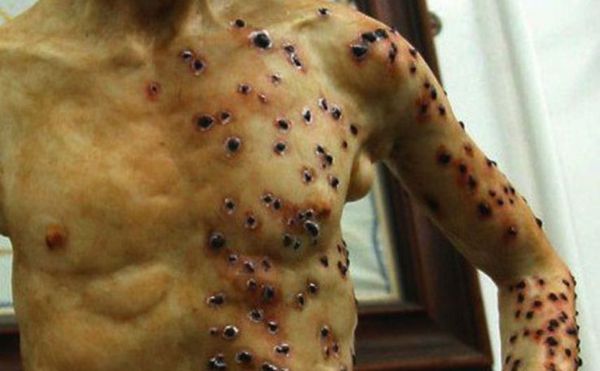
На коже последовательно формируются: пятно, папула, пузырёк, гнойный пузырёк (пустула) с конечным превращением в язву. Пустула болезненна, наполнена гнойно-кровавым содержимым, окружена зоной воспаления и находится посреди плотного багрово-красного основания. При разрыве возникает язва с дном тёмного цвета. После выздоровления в этой области формируется рубец. При своевременной антибиотикотерапии смертность не превышает 1 %.
Бубонная чума
Для бубонной формы чумы характерно появление и развитие бубона — болезненного лимфоузла (или группы лимфоузлов), расположенного в любой зоне, чаще в паху. Бубон плотный на ощупь с нечёткими неровными контурами, спаян с подкожной жировой клетчаткой и ограничивает движение конечностей. Кожа в этой области сухая, горячая на ощупь, с течением болезни приобретает багрово-синюшный оттенок. При развитии заболевания бубоны размягчаются, нагнаиваются, появляются гнойные свищи. Возможно распространение инфекции и возникновение вторичных бубонов в других областях. Вокруг поражённых лимфоузлов развиваются вторичные пузырьки с кровянистой жидкостью (фликтены чумы). При своевременном лечении смертность не более 5 %. При отсутствии терапии летальность — 90 %.
Первично-септическая форма
Лёгочная форма
Чума при беременности
Патогенез чумы
Иммунная система человека практически неспособна противостоять натиску чумной палочки. Это связано со стремительным размножением возбудителя, выработкой им факторов патогенности и антифагинов, подавляющих фагоцитоз (поглощение бактерий клетками иммунной системы) на начальных этапах, и слабым образованием антител.
Входные ворота при кожно-бубонной форме — кожа в месте укуса или втирания фекалий блох в повреждённую кожу, конъюнктивы, слизистые оболочки ротоглотки. При лёгочной форме чумы — слизистые оболочки респираторного тракта.
Этапы развития заболевания:
При попадании возбудителя в ткань лёгких (20 % случаев) возникает вторично-лёгочная форма заболевания. Стремительно развивается гангренозно-геморрагическая пневмония, увеличиваются и воспаляются трахеобронхиальные лимфоузлы, в плевральной полости скапливается жидкость (плевральный выпот).
Классификация и стадии развития чумы
Классификация и стадии развития
2. По клинической форме:
3. По степени тяжести:
Без лечения болезнь часто протекает в тяжёлой форме и заканчивается смертью.
Осложнения чумы
Диагностика чумы
Все действия с потенциально инфицированными материалами при подозрении на чуму проводятся в специализированной лаборатории особо опасных инфекций, работающей с патогенами I класса биологической опасности (в западных странах IV класса).
Лабораторная диагностика:
Дифференциальная диагностика:
2. Лёгочная чума (в т.ч. септическое течение):
3. Кожная форма чумы:
Лечение чумы
Независимо от формы болезни, необходима строгая изоляция пациента в инфекционном отделении больницы или ОРИТ (отделение реанимации и интенсивной терапии) боксового типа.
Режим — палатный, постельный или полупостельный. Диета — №2 или №7 по Певзнеру с ограничением поступления ионов натрия и контролем уровня потребляемой жидкости.
Антибиотикотерапию необходимо начать сразу, не дожидаясь лабораторного подтверждения диагноза. Даже при лёгочной форме чумы в первые 12-15 часов болезни есть шансы на выздоровление. Назначаются препараты:
Длительность введения антибиотиков — не менее 10 дней или до двух дней после исчезновения лихорадки.
Параллельно проводится применяют сорбенты и противоаллергические препараты. Для улучшения состояния ЖКТ принимают пищеварительные ферменты и пробиотики.
Критерии выздоровления при чуме:
Прогноз. Профилактика
Прогноз благоприятный, если начать лечение лёгкой и среднетяжёлой формы чумы своевременно. При развитии тяжёлой формы, особенно лёгочной чумы, пациент часто погибают.
Меры профилактики:
Чума у детей. Клинические рекомендации.
Чума у детей
Оглавление
Список сокращений
Термины и определения
Инструментальная диагностика – диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Лабораторная диагностика – совокупность методов, направленных на анализ исследуемого материала с помощью различного специального оборудования.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
1. Краткая информация
1.1 Определение
1.2 Этиология и патогенез
Этиология
Патогенез
Адаптационные механизмы человека практически не приспособлены сопротивляться внедрению и развитию чумной палочки в организме. Это объясняется тем, что чумная палочка очень быстро размножается; бактерии в большом количестве вырабатывают факторы проницаемости (нейраминидаза, фибринолизин, пестицин), антифагины, подавляющие фагоцитоз (F1, HMWPs, V/W-Ar, РН6-Аг), что способствует быстрому и массивному лимфогенному и гематогенному диссеминированию прежде всего в органы мононуклеарно-фагоцитарной системы с её последующей активизацией. Массивная антигенемия, выброс медиаторов воспаления, в том числе и шокогенных цитокинов, ведёт к развитию микроциркуляторных нарушений, ДВС-синдрома с последующим исходом в инфекционно-токсический шок.
При кожной форме у человека в месте входных ворот в коже может возникать специфическая реакция – пустула с геморрагическим содержимым или язва (первичный аффект). В дальнейшем чумные палочки мигрируют по лимфатическим сосудам в регионарные лимфоузлы, где начинают размножаться, вызывая воспалительную реакцию. Размножение бактерий в макрофагах лимфоузлов приводит к их увеличению, слиянию и образованию конгломерата (бубонная форма). На этой стадии микроорганизмы резистентны к фагоцитозу полиморфно-ядерными лейкоцитами благодаря защитному эффекту капсулы (фракция I) и недостатку специфических антител.
При чуме развивается геморрагический некроз лимфоузлов, при котором микробы прорываются в кровоток и внедряются во внутренние органы. В результате распада микробов освобождаются эндотоксины, обусловливающие клинические проявления интоксикации. Генерализация инфекции приводит к развитию септической формы, которая сопровождается поражением внутренних органов и образованием вторичных бубонов. Особенно опасно попадание возбудителей в легочную ткань с развитием вторично-легочной формы инфекции. Развивается быстро прогрессирующая массивная пневмония с геморрагическим некрозом, плевральным выпотом и специфическим трахеобронхиальным лимфаденитом. У некоторых больных возникает сепсис, не сопровождающийся образованием бубона. Это особая форма бубонной чумы (первично септическая), при которой вовлечение в воспалительный процесс лимфатической системы ограничено глубоко расположенными структурами или бубоны настолько малы, что остаются незамеченными при выраженных симптомах интоксикации. Септическая форма чумы характеризуется быстрым появлением множественных вторичных очагов инфекции, массивной бактериемией и токсинемией. Выраженная эндотоксинемия приводит к парезу капилляров, нарушениям микроциркуляции, развитию ДВС-синдрома и глубоких метаболических изменений в тканях организма, что клинически проявляется инфекционно-токсическим шоком, энцефалопатией, острой почечной недостаточностью, определяющими неблагоприятные исходы. При воздушно-капельном пути передачи развивается первично-легочная форма чумы. При отсутствии лечения летальность достигает 30%-60% [1,3,4].
1.3 Эпидемиология
Резервуаром и источником инфекции являются грызуны. В 14-м веке эта болезнь была известна под названием «Черная смерть», унесшая жизни примерно 50 миллионов человек. Эпидемии чумы среди людей связаны с миграцией крыс, заражающихся в природных очагах. Спорадические заболевания чумой возможны в природных очагах, которые существуют на территории России и сопредельных стран. В частности, Забайкальский природный очаг (основной носитель чумы — сибирский сурок, а также даурская пищуха и полевка Брандта), Тувинский природный очаг (носители чумы — длиннохвостые суслики, монгольская пищуха), а также Горно-Алтайский, Волго-Уральский, Зауральский природные очаги чумы. Важной эпидемиологической предпосылкой служит пребывание на территории природных очагов (учитываются контакты с дикими животными — возможными носителями чумы). Переносчиком чумных бактерий для людей являются блохи (крысиная блоха). Человек заражается не столько при укусе блохи, сколько после втирания в кожу ее фекалий или масс, срыгиваемых при питании. Возможно инфицирование охотников при обработке шкур зараженных животных, а также при употреблении в пищу мяса. Особо опасным является заражение от человека, больного легочной формой чумы, когда передача инфекции происходит воздушно-капельным путем. Случаи заболевания людей первично-легочной формой чумы наблюдаются и при заражении от домашних кошек. Человеческие вши и клещи также могут передавать инфекцию от человека к человеку. Больной человек может в определённых условиях стать источником инфекции: при развитии лёгочной чумы, непосредственном контакте с гнойным содержимым чумного бубона, а также в результате заражения блох на больном с чумной септицемией. Трупы умерших от чумы людей часто являются непосредственной причиной инфицирования окружающих. Особую опасность представляют больные лёгочной формой чумы
Чума эндемична во многих странах Африки, на территории бывшего Советского Союза, в странах Америки и Азии. Распространенность чумы совпадает с географической распространенностью грызунов, которые инфицированы чумой и которые обитают на всех континентах, кроме Австралии, образуя широкий пояс в климате тропиков, субтропиков и в теплом климате. Эпидемии чумы случались в Африке, Азии и Южной Америке, однако с 1990-х годов большая часть заболеваний человека чумой имела место в Африке. К 3 наиболее эндемичным странам относятся Мадагаскар, Демократическая Республика Конго и Перу. В 2013 г. во всем мире было зарегистрировано 783 случая чумы, в том числе 126 случаев смерти. В 2015 году Министерство здравоохранения Мадагаскара известило ВОЗ о вспышке чумы. Первый случай заболевания был выявлен 17 августа в одном из селений района Мораманга. По состоянию на 30 августа было зарегистрировано 14 случаев заболевания, 10 из которых закончились смертельным исходом. Во всех подтвержденных случаях была легочная форма болезни [1,2,4,6,9].
1.4 Кодирование по МКБ-10
1.5 Классификация
Клиническая классификация чумы
По клинической форме:
По степени тяжести:
Легкое течение заболевания наблюдают только у людей, родившихся в эндемических регионах, или у вакцинированных.
В тяжелых случаях заболевание начинается внезапно с озноба и повышения температуры тела до 39,5-40 °С. С первых часов больные жалуются на сильную головную боль, вялость, головокружение, боли в мышцах. Лицо гиперемированное, глаза красные вследствие инъекции сосудов конъюнктивы. При тяжелом течении болезни черты лица заостряются, появляется цианоз, темные круги под глазами, выражение страдания и ужаса (facies pestica). Язык отечный, сухой, с трещинами, покрытый толстым слоем белого налета, увеличен в размерах. Небные миндалины также увеличены, набухшие, с язвами. Вследствие сухости слизистых оболочек ротовой полости, утолщения и сухости языка речь больных становится неразборчивой. На коже возможна петехиальная сыпь. Пульс частый (до 120-140 в 1 минуту), слабого наполнения, часто аритмичный, иногда нитевидный. Тоны сердца глухие, границы расширены. AД снижается, нередко наступает коллапс, возникает ИТШ. Выражена одышка. Живот вздут, болезненный, увеличены печень и селезенка. В тяжелых случаях возможны кровавая рвота, жидкий стул с примесью слизи и крови. Уменьшается диурез.
При легком течении и средней степени тяжести соответственно уровень лихорадки и интоксикации меньше. На фоне этих общих проявлений чумы развиваются поражения, свойственные различным клиническим формам.
Обоснование и формулировка диагноза
При формулировке диагноза «Чума» учитывают особенности клинического течения заболевания (нозологическая форма, клиническая форма, степень тяжести, период болезни) и приводят его обоснование.
При наличии осложнений и сопутствующих заболеваний запись делается отдельной строкой:
При обосновании диагноза следует указать эпидемиологические, клинические, лабораторные, инструментальные данные и результаты специальных методов исследования, на основании которых подтвержден диагноз «Чума»
Примеры диагноза:
Осложнения – гнойный лимфаденит;
Сопутствующее заболевание – Хронический гломерулонефрит вне обострения.
Осложнения – чумной сепсис, ДВС-синдром;
Сопутствующее заболевание – миопия слабой степени;
Осложнения – инфекционно-токсический шок, пневмония, геморрагический плеврит, гнойный менингит, ДВС-синдром;
Сопутствующее заболевание – хронический гепатит С, ремиссия;
2. Диагностика
Общие подходы к диагностике
Диагностика чумы проводится на основе данных эпидемиологического анамнеза, клинического осмотра, результатов лабораторного обследования и направлена на определение клинической формы, тяжести состояния, выявление осложнений.
2.1 Жалобы и анамнез
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+)
Комментарии: важными для диагностики являются сведения о контактах с больными, выезде за пределы региона, страны, контактах с животными, парентеральных вмешательствах, нападении кровососущих насекомых, источниках питьевой воды, пищевой анамнез. В анамнезе больного чумой всегда имеют место следующие признаки — пребывание на территории природных очагов, связь с животными (уход за животными, разделка убитых животных или работа со шкурами животных, употребление сырого или недостаточно прожаренного мяса), укусы блох. Особенно опасно заражение от человека, больного легочной формой чумы [1, 2, 3]..
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+)
Комментарии: опорными клиническими признаками чумы могут быть: появление на коже различных очагов (от пятна красно-синего цвета с отеком прилежащих тканей до образования сначала пузырька, а далее язвы), сопровождающиеся лимфаденитом, повышением температуры, слабости, головными болям. Инкубационный период при чуме составляет 3–6 дней, при легочной форме—1–2 дня, у привитых удлиняется до 8–10 дней. У человека, инфицированного чумой, по прошествии инкубационного периода обычно развиваются «гриппоподобные» симптомы[1, 3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Комментарии: характерными клиническими признаками начального периода чумы являются симптомы: внезапное начало заболевания с сильного озноба, быстрым нарастанием температуры тела до высоких цифр, выраженной интоксикации, боли в мышцах, мучительной головной боли и головокружения. Возникают рвота (нередко кровавая), мучительная жажда. Уже с первых часов заболевания развивается психомоторное возбуждение. появление беспокойства, суетливости, бреда, галлюцинаций, больные пытаются бежать («бежит, как очумелый»), может быть заторможенность, нарушение координации движения, смазанная, неразборчивая речь. Внешне отмечают гиперемию и одутловатость лица, инъекцию склер. На лице выражение страдания или ужаса («маска чумы»). Геморрагический синдром: кровоизлияния в кожу и слизистые оболочки глаз, ротоглотки. Очень характерными признаками заболевания являются утолщение и обложенность языка густым белым налётом («меловой язык»). увеличение периферических лимфатических узлов [1, 3] .1
2.2 Физикальное обследование
Комментарии: При первично-септической форме чумы пульс частый, слабого наполнения, иногда нитевидный. Тоны сердца глухие. АД снижено и прогрессивно падает. Дыхание учащено. Живот вздут, печень и селезенка увеличены [1, 3].
Клинические критерии диагностики чумы представлены в Приложении Г1.
Критерии оценки степени тяжести заболевания по клиническим признакам представлены в Приложении Г2.
2.3 Лабораторная диагностика
Лабораторные методы исследования – бактериологические, серологические, биологические и кожно-аллергические позволяют выявить лабораторные критерии чумы и достоверно подтвердить этиологию заболевания, а биохимические в сочетании с клиническими – определить (уточнить) степень тяжести болезни.
Комментарии: забор материала должен быть с соблюдением правил асептики в противочумном костюме
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: Выделение возбудителя проводят в специализированных режимных лабораториях для работы с возбудителями особо опасных инфекций. Исследования проводят для подтверждения клинически выраженных случаев заболевания, а также для обследования лиц с повышенной температурой тела, находящихся в очаге инфекции. Проводят пассаж на лабораторных животных (морские свинки, белые мыши), погибающих на 5-7-е сутки после заражения. Окончательным подтверждением чумной этиологии болезни являются выделение чистой культуры возбудителя и её идентификация[1, 3].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: Выявление в крови специфического антигена чумы методом РНАТ и РНГА, так же как и специфических антител класса IgM в ИФА достоверно подтверждает диагноз чумы
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: Положительные результаты ПЦР через 5-6 ч после её постановки свидетельствуют о наличии специфической ДНК чумного микроба и подтверждают предварительный диагноз [1, 3].
Комментарии: Клинико-биохимические показатели крови зависят от степени тяжести и периода болезни. Для всех форм болезни в разгар заболевания в ОАК выявляется лейкоцитоз со сдвигом влево, сгущение крови на фоне плазмореи и гиповолемии, ускоренная СОЭ. Изменение биохимических показателей находится в прямой зависимости от вовлечения в патологический процесс различных органов и систем (печень, легкие, сердце, кишечник и др.) [1, 3].
Критерии лабораторного подтверждения диагноза представлены в Приложении Г3.
2.4 Инструментальная диагностика
Методы инструментальной диагностики используются для определения характера и выраженности поражения некоторых органов и систем органов при чуме (сердце, легкие, печень, селезенка, головной мозг и т.д).
Комментарии: для уточнения степени поражений органов и решения вопроса тактики терапии
Эзофагогастродуоденоскопия при желудочно-кишечном кровотечении, при выраженном абдоминальном болевом синдроме
Электрокардиография при выраженном интоксикационном синдроме
Спинномозговая пункция при наличии менингеальных симптомов для дифференциальной диагностики
Микроскопическое исследование спинномозговой жидкости, подсчет клеток в счетной камере (цитоз) у пациентов с менингеальным синдромом для дифференциальной диагностики
Комментарии: Результаты специальной диагностики являются критериями оценки степени тяжести заболевания и учитываются только при наличии осложнений и сопутствующих заболеваний.
2.5 Иная диагностика
Иная диагностика при чуме у детей не предусмотрена
2.6 Дифференциальная диагностика
Комментарии: Туляремийный бубон в отличие от бубона при чуме имеет четкие контуры, не спаян с кожей и соседними лимфоузлами. Бубон развивается медленно, достигая максимальных размеров к концу недели, нагноение возможно только на 3-й неделе заболевания, при склерозировании бубона увеличение лимфатического узла сохраняется и после выздоровления. Лихорадка и интоксикация при туляремии выражены умеренно.
Комментарии: Болезнь кошачьей царапины чаще наступает в результате царапины, реже укуса. Через 1–2 недели на месте зажившей царапины (или укуса) появляется небольшое красное пятно, затем оно превращается в папулу, везикулу, пустулу и, наконец, образуется язвочка небольших размеров. Спустя 15–30 дней после заражения развивается регионарный лимфаденит. При развитии бубона температура тела повышается до 38–40°С, и появляются признаки интоксикации. Течение заболевания доброкачественное, лимфоузлы достигают 3–5 см в диаметре, но через 2–3 недели размягчаются.
Комментарии: Для острых гнойных лимфаденитов стафилококковой или стрептококковой этиологии типичны лимфангоиты и местные отеки, признаки воспаления во входных воротах инфекции (раны, фурункулы и другие гнойничковые заболевания). Общие явления интоксикации выражены слабее, чем при чуме.
Комментарии: Для кожной формы сибирской язвы характерно расположение язв на лице, руках, наличие темного струпа, отсутствие болевой чувствительности, периферический рост язв за счет образования дочерних пустул.
3. Лечение
Общие подходы к лечению чумы
В случае подозрения на чуму больные подлежат строгой изоляции и обязательной госпитализации в инфекционный стационар. Тактика оказания помощи больным строится согласно соответствующим федеральным и региональным инструкциям и рекомендациям.
Принципы лечения больных с чумой предусматривают одновременное решение нескольких задач:
На выбор тактики лечения оказывают влияние следующие факторы:
Основные принципы терапии включают:
3.1 Консервативное лечение
Этиотропная терапия:
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Комментарии: При подозрении на чуму лечение должно проводиться немедленно, не дожидаясь лабораторного подтверждения диагноза. При легочной форме только назначение антибиотиков в первые 15 часов от начала заболевания может спасти больного. Выбор препарата и его дозы зависит от тяжести течения, клинической формы болезни и возраста пациента. Как правило, при легкой степени тяжести длительность лечения составляет 8-10 дней, при среднетяжелой не менее 14 дней, а при тяжелой возможен и более длительный курс.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++)[1,3,4].
Комментарии: Стрептомицин** вводится внутримышечно или внутривенно 3-4 раза в сутки 30мг/кг (суточная доза 3г).
Гентамицин** назначается по 5 мг/кг в сутки (3 раза в день внутримышечно);
Тетрациклин** вводится внутривенно по 4г/сутки
Лицам старше 18 лет можно назаначать ципрофлоксацин внутрь 500мг 2 раза в сутки или внутривенно 400мг 2 раза в сутки
Стрептомицин** 4-5 г/сутки
Тетрациклин** 6 г/сутки
Левомицетин** в/в 6-8 г/сутки
Гентамицин** 80мг 2-3 раза в сутки внутривенно
Цефтриаксон** о 80мг/кг в сутки 2 раза в день внутримышечно;
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Комментарии: При улучшении состояния дозы антибиотиков уменьшают — стрептомицин и тетрациклин до 2 г/сут., левомицетина до 3 г/сут. Комбинация стрептомицина с тетрациклином или ампициллином позволяет уменьшить дозу стрептомицина
Патогенетическая терапия:
нормализация функций ЖКТ;
нормализация функций дыхательных путей, сердечно-сосудистой деятельности, нервной системы;
улучшение тканевого обмена.
В зависимости от выраженности симптомов и синдромов могут быть
использованы и другие медикаментозные средства (отхаркивающие, симптоматическая, иммуномодулирующая и иммунокорригирующая ) терапия.
Цель патогенетической терапии:
профилактика специфических осложнений (ИТШ, острой дыхательной, сердечно-
сосудистой, почечной и печеночной недостаточности, отека легких, отека мозга,
коррекция нарушений водно-электролитного баланса;
восстановление резистентности сосудистой стенки;
устранение нарушений со стороны сердечно-сосудистой системы;
антибактериальная терапия бактериальных осложнений.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Симптоматическая терапия
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: назначается ибупрофен**, парацетамол**, в дозе 0,2-0,25г 2-3 раза в сутки до нормализации температуры.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: назначается Кальция глюконат** 2г 3 раза в сутки, Дифенгидрамин** 5-15 мг 2 раза в сутки, Цетиризин** 2,5-10 мг 1-2 раза в сутки, Лоратадин** 5-10мг 1 раз в сутки. Длительность курса 7-14 дней.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: назначаются панкреатин**, 0,2-0,3г внутрь 3 раза в сутки, длительность курса 10-15 дней; Бифидобактерии бифидум 5 доз 3 раза в день, Линекс 1-2 кап. 2 раза в день, курс 2-3 недели.
3.2 Хирургическое лечение
3.3 Иное лечение
Комментарии: назначаются плазмоферез, плазмообмен, каскадная плазмафильтрация;
4. Реабилитация
4.1 Реабилитация
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: при проведении реабилитации должны быть соблюдены основные принципы:
4.2. Диспансерное наблюдение
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: диспансеризация осуществляется через 1 месяц после окончания лечения, затем через 2, 3 месяца; По клиническим показаниям осуществляются консультации узких специалистов, инструментальные методы обследования больных. [1,3].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
5. Профилактика и диспансерное наблюдение
Профилактика чумы осуществляется в соответствии с СП 3.1.7.1380-03 «Профилактика
При выявлении больного на догоспитальном этапе необходимо временно поместить больного в инфекционный изолятор, осуществить забор материала от больного для специфической диагностики, начать терапию и направить больного в инфекционную больницу или инфекционное отделение многопрофильного стационара.
При выявлении инфекций, подпадающих под действие Международных медико-санитарных правил тактика оказания помощи больному строится согласно соответствующим федеральным и региональным инструкциям и рекомендациям.
При чуме (выявление или подозрение) стационар, принимающий больного (или больных), перестраивает свою работу на строгий противоэпидемический режим. Медицинские работники переводятся на казарменное положение, вакцинируются, получают химиопрофилактику (доксициклин), работают в противочумных костюмах
Уровень убедительности рекомендаций B (уровень достоверности доказательств 1+)
Комментарии: вакцина может вводиться внутрикожно в объеме 0,1 мл в область дельтовидной мышцы безыгольным инъектором. Плановая ревакцинация проводится через 1 год, но по эпидемическим показаниям — через 6 мес. Иммунитет формируется в первые дни после иммунизации, достигает максимума к концу месяца, сохраняется 3–6 мес. Вакцинация снижает заболеваемость чумой в 5–10 раз. Привитые могут заболеть чумой, но течение заболевания, как правило, благоприятное [1,3].
Уровень убедительности рекомендаций B (уровень достоверности доказательств 1+)
Комментарии: необходима отправка экстренного уведомление в течение 2 часов. Больных и лиц, бывших с ними в контакте, изолируют. При выявлении больных бубонной формой чумы в очаге вводятся ограничительные мероприятия, при выявлении больных легочной формой вводится карантин. Строго проводят комплекс карантинных мероприятий. Весь персонал получает профилактическое лечение доксициклином в/м все дни, которые медицинские работники проводят в изоляторе с больными чумой. За персоналом ведется динамическое наблюдение с двухразовой термометрией в течение суток. В палатах для больных проводится текущая и заключительная дезинфекция.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: проводится эпидемиологический надзор за природными очагами, сокращение численности грызунов с проведением дезинсекции, постоянное наблюдение за населением, находящимся в зоне риска, подготовка медучреждений и медперсонала к работе с больными чумой, предупреждение завоза из других стран;
Комментарии: специфическая профилактика включает ежегодную иммунизацию живой противочумной вакциной лиц, проживающих в зонах риска или выезжающих туда, а также людям, соприкасающихся с больными чумой, их вещами, трупами животных, проводят экстренную антибиотикопрофилактику теми же самыми препаратами, что и для лечения [1,3].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: необходимо:
6. Дополнительная информация, влияющая на течение и исход заболевания
При чуме имеет место высокий риск неблагоприятного течения – генерализация инфекции и развитие тяжелых форм.
Критерии выздоровления:
Выписка реконвалесцентов разрешена через 4 недели после выздоровления от бубонной формы чумы и через 6 недель после легочной и при получении трехкратных отрицательных результатов контрольного бактериологического исследования (пунктата бубона, мазков из зева и мокроты). Посещение детских учреждений, школ разрешено при полном клинико-бактериологическом выздоровлении. Реконвалесценты чумы требуют диспансерного наблюдения в течение 3 месяцев.
Возможные исходы и их характеристика
Исход заболевания зависит от ранней постановки диагноза и начала немедленного лечения, в том числе этиотропного.
Возможные исходы чумы и их характеристика представлены в Приложении Г4
Критерии оценки качества медицинской помощи
Уровень достоверности доказательств
Уровень убедительности рекомендаций
Этап постановки диагноза
Выполнен осмотр врачом-инфекционистом в приемном отделении не позднее 30 минут от момента поступления в стационар
Выполнен осмотр врачом-реаниматологом больного с подозрением на генерализованную форму чумы не позднее 20 минут от момента поступления в стационар
Выполнен бактериоскопический метод диагностики Y.pestis не позже первого дня от поступления в стационар
Выполнена диагностика Y.pestis с использованием не менее 2-х методов лабораторного исследования (бактериоскопического, молекулярно-генетического, серологического).
Выполнено определение антигенов и антител возбудителя Y.pestis с использованием молекулярно-генетический (ПЦР), серологическиих (ИФА, РНГА, РИФ) бактериологических методов диагностики чумы не позднее 3 дней от поступления в стационар
Выполнена рентгенография грудной клетки, УЗИ органов брюшной полости (комплексное) при подозрении на генерализованную форму
Выполнено исследование биохимического анализа крови (АлТ, АсТ, билирубин, общий белок, ПТИ).
Выполнена коагулограмма (ориентировочное исследование системы гемостаза), ПТИ.
Выполнено определение основных групп крови (А, В, 0) и Rh-фактора (при тяжелой степени тяжести
Выполнен клинический анализ крови с исследованием лейкоцитарной формулы
Выполнен общий анализ мочи
Выполнено назначение антибактериальных препаратов в 1 сутки поступления в стационар
Установлен окончательный диагноз в течение 72 часов от момента проведения первичного врачебного осмотра
Этап лечения
Проведена патогенетическая инфузионная терапия при среднетяжелой и тяжелой степени тяжести, а также с использованием кровезаменителей, препаратов плазмы крови, альбумина при тяжелой степени тяжести
Проведена терапия антибактериальными лекарственными препаратами
Достигнуто улучшение (стабилизация состояния) после назначения антибактериальной и инфузионной терапии
Достигнута эпителизация/рубцевание язвы
Выполнен лабораторный контроль на наличие Y.pestis. и ее маркеров через 3 дня после завершения антибактериальной терапии дней).
Выполнена выписка больного при наличии 3-х отрицательных результатов контрольного бактериологического исследования
Список литературы
Приложение А1. Состав рабочей группы
Клинические рекомендации «Чума у детей» разработаны сотрудниками ФГБУ НИИДИ ФМБА России.
Фамилии, имена, отчества разработчиков
Место работы с указанием занимаемой должности, ученой степени и звания
Адрес места работы с указанием почтового индекса
Рабочий телефон с указанием кода города
Шилова Ирина Васильевна
ФГБУ НИИДИ ФМБА России, научный сотрудник отдела вирусных гепатитов и заболеваний печени, к.м.н.
Горячева Лариса Георгиевна
ФГБУ НИИДИ ФМБА России, руководитель отдела вирусных гепатитов и заболеваний печени, д.м.н., ведущий научный сотрудник.
ФГБУ НИИДИ ФМБА России, д.м.н., заместитель директора по научной работе по разработке и координации национальных и международных проектов
С-Петербург, ул. Проф. Попова, д.9
Приложение А2. Методология разработки клинических рекомендаций
Методы, использованные для сбора/селекции доказательств:
— поиск в электронных базах данных.
— доказательной базой для рекомендаций являются публикации, вошедшие в Кохрановскую библиотеку, базы данных EMBASE, MEDLINE, Clinicalkey ELSEVIER, электронную библиотеку (www.elibrary.ru). Глубина поиска составляла 5 лет.
— оценка значимости в соответствии с уровнями достоверности доказательств и уровнями убедительности рекомендаций.
Клинические рекомендации «Чума у детей» предназначены для применения в медицинских организациях Российской Федерации.
Клинические рекомендации «Чума у детей» разработаны для решения следующих задач:
Таблица П1. Уровни достоверности доказательств с указанием использованной классификации уровней достоверности доказательств
Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ), или РКИ с очень низким риском систематических ошибок
Качественно проведенные мета-анализы, систематические обзоры или РКИ с низким риском систематических ошибок
Мета-анализы, систематические обзоры или РКИ с высоким риском систематических ошибок
Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи
Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи
Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи
Не аналитические исследования (например: описания случаев, серий случаев)
Таблица П2. Уровни убедительности рекомендаций с указанием использованной классификации уровней убедительности рекомендаций
Группа доказательств, включающая результаты исследований, оцененные, как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных, как 1++ или 1+
Группа доказательств, включающая результаты исследований оцененные, как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных, как 2++
Доказательства уровня 3 или 4; или экстраполированные доказательства, из исследований, оцененных, как 2+
— рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Мониторинг клинических рекомендаций (анализ использования клинических рекомендаций, сбор информации по недостаткам и замечаниям), внесение дополнений и изменений в клинические рекомендации осуществляет ФГБУ НИИДИ ФМБА России. Обновление последней версии клинических рекомендаций осуществляется по мере необходимости, но не реже 1 раза в 3 года.
Система ведения клинических рекомендаций предусматривает взаимодействие Федерального государственного бюджетного учреждения «Научно-исследовательский институт детских инфекций Федерального медико-биологического агентства» со всеми заинтересованными организациями.
Экспертизу клинических рекомендаций проводят специалисты, представляющие медицинские организации, не участвующие в разработке рекомендаций. Разработчики в сопроводительном письме ставят перед экспертом вопросы, на которые он должен ответить, определяют сроки представления экспертного заключения, обычно не превышающие 30 дней с момента получения клинических рекомендаций.
В экспертном заключении эксперт должен указать свою фамилию, имя, отчество, место работы и должность и дать ответы на поставленные в сопроводительном письме вопросы. В случае несогласия с отдельными положениями эксперт предлагает свои варианты с указанием страниц и пунктов, по которым предложены замены. В случае необходимости продления сроков экспертизы эксперт в письменном виде сообщает об этом разработчикам с указанием сроков окончания экспертизы и обоснованием переноса сроков. Отсутствие экспертного заключения в установленные сроки означает согласие эксперта со всеми пунктами проекта клинических рекомендаций.
По результатам экспертизы Рабочая группа составляет сводную таблицу предложений и замечаний, принятых решений и их обоснований по форме (табл. 9), оформляет окончательную редакцию рекомендаций, организует обсуждение и вносит на утверждение профессиональной медицинской ассоциации.
Таблица 2. Форма оформления сводной таблицы предложений и замечаний, принятых решений и их обоснований
Наименование
нормативного
документа
Рецензент
(Ф.И.О.,
место работы,
должность)
Результаты
рецензирования
(внесенные рецензентом
предложения и
замечания)
Принятое
решение и его
обоснование