что означает диагноз атеросклеротический кардиосклероз
Атеросклеротическая болезнь сердца
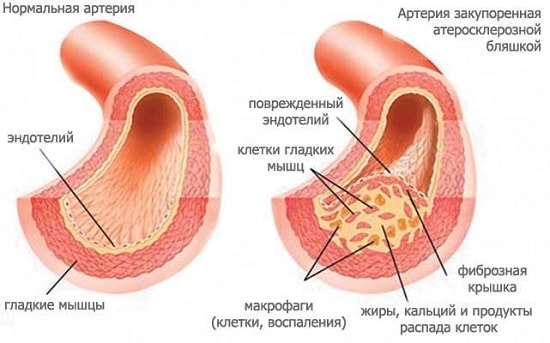
Что такое атеросклеротическая болезнь сердца? Патология представляет собой сужение просвета аорты и коронарных сосудов вследствие отложения на внутренних стенках холестериновых бляшек. В результате ограничивается приток крови к органу, нарушается кровоснабжение. Если своевременно не распознать патологию и не начать лечение, то пациент рискует столкнуться с серьезными осложнениями, которые в ряде случаев заканчиваются летальным исходом.
Специалисты кардиологического отделения «Клиники АВС» помогут остановить прогрессирование болезни. В нашем лечебно-диагностическом учреждении работают узкопрофильные специалисты различных кардиологических направлений (терапевты-кардиологи, ангиологи, кардиохирурги, аритмологи). Внушительный практический опыт врачей и современное высокоинформативное оборудование позволяет поставить верный диагноз в кратчайшие сроки и разработать схему лечения индивидуально для каждого пациента.
Причины и факторы риска
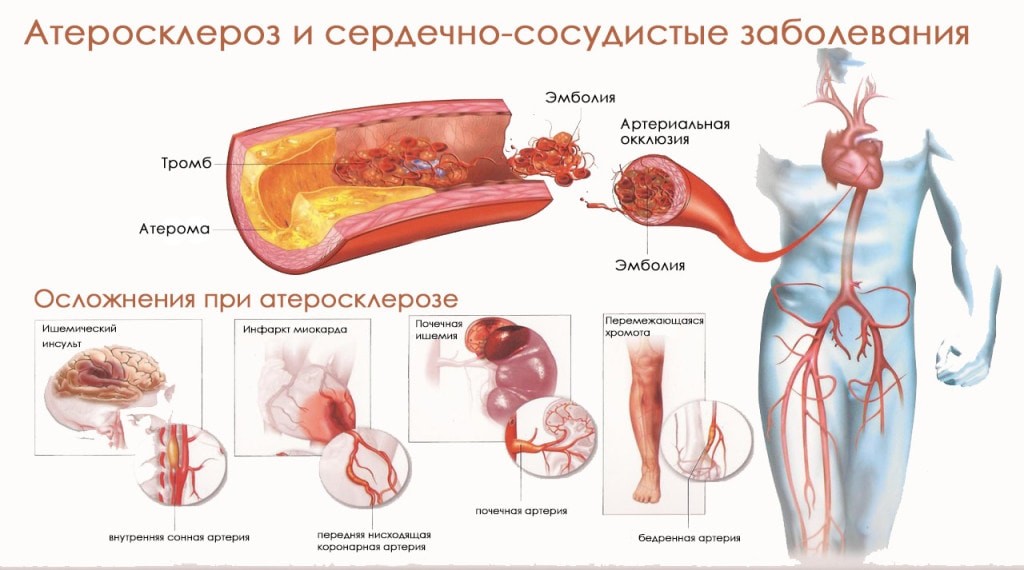
Накопление липидов на стенках сосудов, сужение их просвета, вплоть до полного перекрытия и расстройство гемодинамики провоцирует развитие гипоксии тканей сердца. ИБС атеросклеротическая болезнь сердца, а также атеросклеротический кардиосклероз, инфаркт миокарда, аневризма сосудов — распространенные осложнения патологии. В конечном итоге она нередко приводит к инвалидизации, преждевременной смерти.
Заболевание относится к полиэтиологическим, т. к. развитию патологии способствует сразу несколько факторов, но основополагающий — повышенный уровень холестерина в крови. Достаточно часто такое состояние наблюдается у лиц с избыточной массой тела, серьезными погрешностями в питании (избыток животных жиров), нарушениями обмена веществ (сахарный диабет).
В группе риска лица с артериальной гипертензией (АГ), генетической предрасположенностью, алкогольной или никотиновой зависимостью, низкой двигательной активностью, частыми инфекционными заболеваниями, а также пациенты, принимающие препараты, влияющие на реологические свойства крови (повышающие ее сгущение), возраст после 45 лет.
Стадии, симптомы и диагностика заболевания
Симптомы атеросклеротической болезни сердца проявляются при значительном перекрытии просвета сосудов. В этом случае нарушается кровоснабжение сердца, нарушается его функционирование. У пациента наблюдается аритмия, приступы боли в левой стороне грудной клетки, которые усиливаются после физической нагрузки или нервного напряжения. Атеросклеротическая болезнь сердца с АГ сопровождается отдышкой, нехваткой воздуха, головокружением, беспокойством, потерей сознания.
Из-за длительного нарушения гемодинамики развивается сердечная недостаточность. Сопутствующим заболеванием может стать ХОБЛ, которое усугубляет состояние пациента и повышает риск летального исхода.
Чтобы поставить диагноз левожелудочковая атеросклеротическая болезнь сердца врачи «Клиники АВС» собирают анамнез. При первичном осмотре лечащий специалист расспрашивает о жалобах, проводит физиакальную диагностику, ставит предварительный диагноз. Для его уточнения назначает ряд диагностических исследований:
Методы лечения
После получения данных обследований лечащий специалист составит индивидуальную схему лечения, учитывая симптоматику, состояние здоровья пациента и особенности протекания патологии.
Лечение атеросклеротической болезни сердца может ограничиться диетой или же быть медикаментозным или хирургическим. Диета уместна на начальной стадии болезни. Пациенту даются рекомендации относительно рациона, в основе которых: ограничение жиров животного происхождения, увеличение потребления клетчатки, овощей.
Прогноз
Прогноз зависит во многом от стадии развития болезни. Чем раньше будет выявлена патология и начато лечение, тем выше продолжительность жизни и шансы на восстановление нормального функционирования сердца.
Врачи «Клиники АВС» настоятельно рекомендуют не откладывать визит к врачу не только, когда боль в сердце становится постоянной, но и в профилактических целях. Наш медицинский центр оснащен современным оборудованием, которое способно выявить мельчайшие патологические изменения в органе, что дает огромное преимущество в скорости постановки диагноза и начале лечения.
«Клиника АВС» — это медицинские услуги европейского уровня, комфортные условия и компетентный персонал. Мы работаем для тех, кто заботится о своем здоровье, о здоровье своих близких и выбирает лучшее.
Атеросклеротический кардиосклероз: симптомы и лечение
Есть много заболеваний, которые считаются невидимыми для глаз, но крайне опасными для организма, например, атеросклеротический кардиосклероз. Развитие болезни происходит незаметно ─ в этом и есть вся проблема и серьезность заболевания, к которому нельзя относиться легкомысленно. Кардиосклероз возникает из-за патологических изменений в сердце, которые спровоцированы разными негативными факторами, как хроническая недостаточность, воспаление. Полностью вылечить его невозможно, и все лечение направлено лишь на то, чтобы ослабить симптомы.
Симптоматика атеросклеротического кардиосклероза
Первый признак – это появление одышки во время незначительно работы по дому, в саду или при выполнении спортивных упражнений. Позже одышка может проявляться даже при не очень быстрой ходьбе, повышается утомляемость, нарастает слабость. В области сердца появляются поначалу несильные, но со временем усиливающиеся боли, которые могут ощущаться даже в спине и отдавать в руку. Возникают боли в голове и сильное головокружение – это еще говорит о том, что головной мозг тоже страдает от недостаточного количества кислорода.
Обязательно будут проявляться нарушения ритма сердца и тахикардия. Очень плохим и серьезным симптомом считается сердечная астма. Если она усиливается, а в легких появляются хрипы при дыхании, то медлить с этим нельзя – нужно срочно обратиться к специалисту. Еще одним из конкретных видимых признаков считается отечность нижних конечностей, особенно к вечеру.
Диагноз атеросклеротический кардиосклероз ─ как установить?
Чтобы можно было быстро установить правильный диагноз заболевания сердца, нужно пройти немедленное обследование. Врач тщательно собирает всю информацию о протекании болезни, о симптомах. Также выявляет наследственные корни болезни, потому что это тоже имеет место. Далее проводят серьезную диагностику с задействованием современных аппаратов и приборов. Обязательно нужно сделать МРТ сердца в Москве, чтобы выявить, в какой области сердца проблема, о нарушении ритма, возможность увидеть рубцы, которые появились после инфаркта.
Есть смысл дополнительно сделать и УЗИ, чтобы узнать точные размеры сердца. Еще есть такой способ ─ велоэргометрия, который даст возможность узнать степень заболевания, выявить все функциональные возможности сердца. Помимо этого будут еще анализы крови, чтобы узнать количество холестерина, из-за которого и может возникнуть закупорка артерии.
Лечение и профилактика заболевания
Атеросклеротический кардиосклероз сердца можно предупредить, если вовремя делать профилактику и следить за своим здоровьем. Для этого нужно:
Если упущена возможность профилактики, и болезнь начала свое развитие, то лечение предотвратит распространение по всей ткани сердца рубцов, а также восстановит ритм. Лечение должно быть комплексным. В него входят физические упражнения, например, плавание, медленная ходьба, упражнения в лежачем положении. Сюда же входит специальная программа ЛФК. Но следует избегать чрезмерных нагрузок на сердце и оставить на время тяжелый физический труд.
Следует следить за своем весом и правильно питаться. Если вы знаете атеросклеротический кардиосклероз причины, то проще избежать возможности появления болезни. Но раз уже она запущена, то есть смысл начать лечиться медикаментозно, чтобы улучшить сокращение сердечной мышцы, расширить сосуды. МРТ сердца и сосудов в таком случае нужно делать обязательно.
Реабилитация
После проведения лечения лучше всего придерживаться строгой диеты, не перенапрягаться, но иметь правильные физические нагрузки. Лучше не начинать курение, если болезнь вынудила на время лечения его бросить, так как никотин сужает сосуды, и это может привести к инфаркту. Есть смысл поддерживать состояние здоровья, чтобы болезнь не прогрессировала. Для этого стоит поехать в специализированный санаторий или провести дополнительную профилактику.
Записаться на приём
Запишитесь на приём и получите профессиональное обследование в нашем центре
Атеросклеротический кардиосклероз
Кардиосклероз – патологическое замещение рабочей мышечной ткани сердца жесткой соединительной тканью, не несущей функциональной нагрузки. Неэластичная замена неспособна к сокращению и проведению импульсов.
В кардиологии заболевание расценивается, как одно из проявлений поражения миокарда, вызванного дефицитом или остановкой кровоснабжения, иначе ишемической болезнью сердца (ИБС). Кардиосклероз классифицируют на четыре разновидности:
По МКБ-10 заболеванию присвоен код I25.1.
Механизм развития
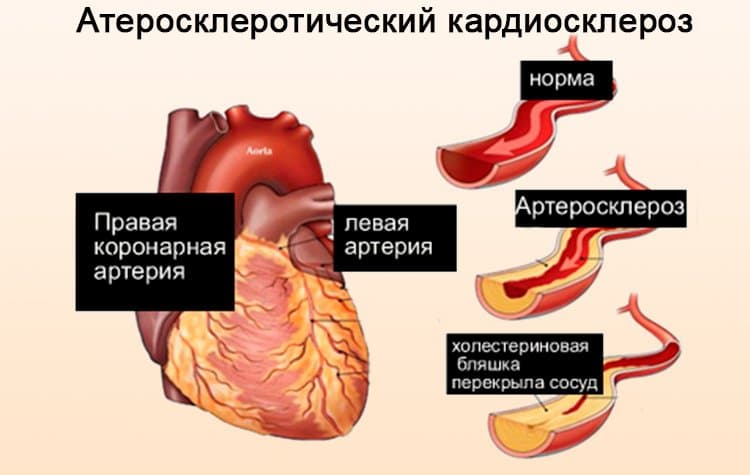
Атеросклеротический кардиосклероз развивается на фоне коронарного атеросклероза и представляет собой цепочку нарушений, связанных с поражением левой и правой коронарных артерий. Коронарные (другое название венечные) артерии – это единственный источник, обеспечивающий бесперебойную подачу артериальной крови к сердцу.
При атеросклеротическом кардиосклерозе нарушение гемодинамики (движения крови) и кислородное голодание сердечной мышцы является следствием сужения просвета коронарных артерий. В свою очередь, причиной стеноза (сужения) сосудистого русла выступают патологические отложения холестерина на внутренней стенке артерий (интиме, эндотелии) – атеросклероз.
Холестерин эндогенный, вырабатываемый гепатоцитами (клетками печени), и холестерин экзогенный, поступающий с пищей, необходимы организму:
При соединении холестерина с белками крови образуются липопротеины (транспортные липиды). В составе липопротеинов низкой и очень низкой плотности (ЛПНП и ЛПОНП) преобладает жир. Их задачей является доставка липидов из печени в клетки организма для обеспечения выше перечисленных функций.
Липопротеины высокой плотности (ЛПВП) в большей степени состоят из белка. ЛПВП отвечают за своевременное очищение артерий от избытка ЛПНП и ЛПОНП и перемещение их в печень для переработки и выведения. Отлаженный процесс липидного обмена дает сбой при гиперхолестеринемии (увеличении концентрации холестерина в крови за счет повышения ЛПНП-фракции).
Излишки низкоплотных липопротеинов «застревают» в микротрещинах эндотелия. Такое внутрисосудистое отложение со временем разрастается, трансформируется в твердую холестериновую бляшку, которая частично блокирует артериальный кровоток.
НК (недостаточность кровообращения) или ишемия становятся причиной органической и функциональной неполноценности миокарда, замены работоспособной ткани на соединительные волокна. Постепенно замещенные участки деформируются в рубцы, что еще больше затрудняет работу миокарда. При окклюзии (абсолютной непроходимости сосуда) сердечная деятельность останавливается. Отсутствие экстренной реанимации приводит к смерти пациента.
Разновидность ИБС – атеросклеротический кардиосклероз – диагностируется у мужчин в возрасте 45+, у женщин после 50-55 лет. Гендерное различие обусловлено прекращением в женском организме синтеза половых гормонов, которые защищают эндотелий в репродуктивном периоде.
Причины гиперхолестеринемии и атеросклероза
Атеросклероз развивается под влиянием корреляционных факторов: гиперхолестеринемии и наличия микроповреждений эндотелия. Норма общего холестерина в крови для взрослых – 3,2-5,2 ммоль/л. Патологически завышенными считаются результаты анализа > 7,7 ммоль/л.
К повышению ЛПНП и ЛПОНП в крови приводят:
Гиперхолестеринемия сопутствует сахарному диабету и иным нарушениям обменных процессов. Микротрещины эндотелия появляются в результате агрессивного влияния никотина, алкоголя, некоторых лекарственных препаратов. Повреждения интимы вызывают:
Хрупкость артерий и трещинки могут быть следствием гиповитаминоза.
Внутренний слой коронарных и всех остальных артерий находится под охраной плоских клеток крови – тромбоцитов. Они же отвечают за свертываемость крови. Когда на интиме появляется микротрещина, тромбоциты (в большом количестве) стараются «заклеить» повреждение.
Из-за идентичного заряда молекул ЛПНП и тромбоцитов, к трещине притягиваются излишние жиры, что и является началом формирования холестериновых отложений. На первых порах образуется пятно, далее оно увеличивается по объему и площади, превращается в бляшку – препятствие для кровотока. Затем бляшка кальцинируется и трансформируется в твердый нарост – причину НК и атеросклеротического коронарокардиосклероза.
Формы болезни
Атеросклеротический кардиосклероз классифицируют по степени и масштабам поражения миокарда. Различают две формы заболевания:
В случае когда атеросклероз развивается одновременно в коронарных артериях и центральном сосуде (аорте), риск диффузного кардиосклероза увеличивается. Кроме того, при расширении и растягивании стенок аорты (аневризме) из-за увеличения объема холестериновых бляшек возникает опасность разрыва сосуда и мгновенного летального исхода.
Осложнения
Атеросклеротический кардиосклероз приводит к нарушению ритмичности сокращений сердца. Вследствие того, что проводимый импульс «спотыкается» о зарубцевавшийся участок миокарда сбивается частота ударов сердца. Виды сбоев:
Нестабильная работа миокарда приводит к развитию:
Основным клиническим синдромом патологических изменений при кардиосклерозе является стенокардия (дисбаланс потребности миокарда в кислороде и обеспечением сердечной мышцы кровью).
Симптоматика
Атеросклеротический кардиосклероз прогрессирует в замедленном режиме. Первичные симптомы не имеют выраженной специфики. Изменения в миокарде проявляются незначительной одышкой, хронической сонливостью и усталостью, ускоренной утомляемостью, покалыванием в подключичной области (слева).
Пациенты отмечают учащение пульса, бледность кожных покровов, непродолжительное онемение пальцев левой руки. По мере увеличения склерозированных участков возникают резкие загрудинные боли (синдром стенокардии). Периодически «колет сердце», при этом болевые проявления ощущаются не только в области сердца, но и с левой стороны тела (под лопаткой, под ключицей, в руке).
В более поздней стадии к перечисленным признакам присоединяются симптомы ишемической болезни сердца. Отекает лицо и нижние конечности. Возникают головокружения, периодическое помутнение сознания, страх смерти, маниакальная тревожность, обмороки. Приступы стенокардии длятся до 15 минут.
Диагностика
Диагноз «атеросклеротический кардиосклероз» базируется на результатах лабораторных и аппаратных исследований. Назначение на анализы и диагностические процедуры пациент получает при предъявлении симптоматических жалоб. Характерные изменения в биохимическом анализе крови указывают на поражение миокарда.
Определяется увеличение концентрации ферментов:
Липидограмма (липидный профиль пациента, определяющий качество жирового обмена) показывает значительное превышение нормы общего холестерина, триглицеридов, липопротеинов низкой и очень низкой плотности. В общем клиническом анализе крови определяется повешенное количество тромбоцитов, несоответствие тромбокрита и тромбоцитарных индексов нормальным значениям.
Ряд патологических изменений фиксируется при проведении коагулограммы (исследование свертываемости крови). Первичное обследование сердца – ЭКГ (электрокардиограмма) выявляет зоны миокарда, утратившие способность к проводимости импульса.
В зависимости от характера и интенсивности нарушений могут быть назначены:
По возможности проводят магнитно-резонансную или компьютерную томографию сердечно-сосудистой системы.
Лечение
Консервативное лечение атеросклеротического кардиосклероза направлено на устранение симптомов ишемии, коррекцию состава крови, улучшение кровообращения, повышение плотности и эластичности артериальных сосудов.
В запущенных стадиях болезни лекарственная терапия нецелесообразна. Для восстановления гемодинамики пациенту проводят хирургическую операцию по коррекции артерий. Независимо от выбранной тактики лечения назначают медицинскую диету «Стол №10», предназначенную для устранения гиперхолестеринемии.
Группы медикаментов
Назначаемые препараты, подразделяются на несколько фармакологических групп:
Параллельно проводят лечение гипертонии, нарушений метаболизма и других хронических заболеваний.
Диетотерапия
Диагностированный атеросклероз, как триггер сердечно-сосудистых патологий – это неправильное пищевое поведение, наличие никотиновой зависимости, увлечение спиртными напитками. Прежде всего, пациентам кардиолога рекомендуется пересмотреть рацион, бросить курить, отказаться от алкоголя.
Диета при атеросклеротическом кардиосклерозе исключает употребление пищи, богатой животными жирами, сдобной выпечки, копченостей, колбасных изделий, еды из категории фастфуда, солений. Запрещается употреблять блюда, приготовленные посредством жарки (в том числе, на углях).
Диетическое питание организуется на базе медленных углеводов (блюда из бобовых, зерновых и злаковых культур), клетчатки и витаминов (овощи, зелень, ягоды, фрукты), продуктов, богатых Омега-кислотами (льняное масло, рыба, морепродукты, орехи). Правилами диеты показано соблюдение режима приема пищи (каждые 3-4 часа небольшими порциями).
| Отказаться | Ввести в рацион на регулярной основе |
| кофе | свежевыжатые фруктовые и овощные соки |
| алкоголь (любой крепости) | ягодные компоты и кисели |
| энергетики | отвары из шиповника, липы |
| сладкие коктейли и соки |
При составлении ежедневного меню особое внимание нужно уделить соблюдению нормы суточной калорийности рациона и соотношению нутриентов.
Хирургическое вмешательство
При интенсивной отрицательной динамике болезни в лечении используют хирургические методы. В зависимости от прогрессирующих изменений может быть назначена операция одного из видов:
В сложных случаях проводится имплантация электрокардиостимулятора (ЭКС).
Итоги
Атеросклеротический кардиосклероз является одной из разновидностей ишемической болезни сердца. В процессе заболевания живая работоспособная ткань миокарда заменяется нефункциональной соединительной тканью.
Атеросклеротический кардиосклероз
Заполните форму, чтобы записаться сейчас
Атеросклеротический кардиосклероз — это патологическое состояние, характеризующееся разрастанием фиброзных волокон сквозь миокардиоциты. Проявляется в виде приступов загрудинной боли, аритмий, недостаточности кровообращения. Основная категория пациентов — мужчины среднего возраста с длительным стажем курения.
Причины
Этиологическая причина заключена уже в названии заболевания — это атеросклеротическое поражение венечных артерий. Оно развивается из-за избыточного количества в крови низкомолекулярных фракций жиров, которые откалываются внутри стенок сосудов.
На скорость формирования бляшек влияет несколько факторов:
Чем быстрее прогрессирует первичная патология, тем скорее появятся изменения в стенке сердца.
Симптомы
Все клинические проявления заболевания можно разделить на группы, соответствующие ведущему синдрому:
Атеросклероз венечных артерий редко имеет изолированных характер. Чаще он сочетается с аналогичными поражениями других крупных сосудов. Заболевание постоянно прогрессирует.
Диагностика
Постановка диагноза начинается с расспроса пациента о заболеваниях в анамнезе. Затем следует физикальное обследование:
Далее начинается этап исследований. В биохимическом анализе крови отмечается превышение уровня низкомолекулярных липидов и холестерина. На кардиограмме фиксируются признаки сердечной недостаточности, ишемии, нарушения ритма, увеличения левого желудочка.
Ультразвуковое обследование позволяет визуализировать миокард, определить толщину его стенки, сократимость, проверить работу клапанов и направление движения крови, рассмотреть зоны низкой скорости кровотока.
После стрессовых проб определяется функциональный класс заболевания — степень толерантности сердца к нагрузкам.
Лечение
Пациенту назначается симптоматическая терапия, предназначенная для устранения последствий заболевания, а не его причины. Каждое лекарство выполняет конкретные функции:
Важную роль в успешности лечения играет изменение образа жизни, умеренные регулярные физические нагрузки, диета, соблюдение режима сна и отдыха. Таким пациентам рекомендовано восстановительное лечение в бальнеологических клиниках соответствующего профиля.
Если в сердце уже сформировался дефект, то его удаляют и делают пластику органа. Для устранения аритмии могут установить дефибриллятор, а также провести лазерное прижигание участков миокарда с электрической активностью.
Атеросклеротический кардиосклероз
Сегодня атеросклеротический кардиосклероз по праву считается одним из наиболее распространенных заболеваний, развивающихся у людей, достигших пожилого и старческого возраста. Кроме того, патология также относится к наиболее опасным ввиду высокой вероятности возникновения различных осложнений, способных привести не только к ухудшению качества жизни пациента, но также к риску летального исхода.
Как известно, предупредить любую болезнь гораздо проще, чем лечить, поэтому «врага нужно знать в лицо». Для профилактики атеросклеротического кардиосклероза и возможности распознать ранние стадии патологии следует подробно знать о механизме ее возникновения, предрасполагающих факторах, клинических проявлениях и прочих аспектах протекания болезни.
Общая характеристика
Изначально следует сказать, что атеросклеротический кардиосклероз не считается самостоятельным заболеванием, а является разновидностью ИБС (ишемической болезни сердца). В связи с чем, в международных классификациях данный диагноз не фигурирует.
Многочисленные исследования подтверждают, что как явление атеросклеротический склероз присутствует у людей, переступивших сорокалетний порог. Патологический процесс запускается еще в молодом возрасте (20-30 лет), и своего пика достигает к 50-60 годам.
Патогенез заболевания основан на диффузном образовании в миокарде (сердечной мышце) соединительной рубцовой ткани, вызванном поражением коронарных артерий. В переводе с греческого термин «кардиосклероз» обозначает «kardia» – «сердце» и «sklerosis» – «уплотнение». Понятие «атеросклеротический» также складывается из двух греческих слов атеро (athero), что означает «кашица», и склерозис.
Это указывает, что заболевание развивается вследствие скапливания на внутренней поверхности коронарных артерий различных продуктов метаболизма, приводящих к сужению просвета. В результате происходит ухудшение качества снабжения кровью участков сердечной мышцы, способное вызвать серьезные изменения его функционирования и тем самым стать причиной опасных для жизни и здоровья осложнений.
Механизм развития
Атеросклероз развивается вследствие нарушения двух механизмов, обеспечивающих функциональные возможности тканевого кровоснабжения.
1-й механизм
Первым механизмом является расстройство метаболизма, непосредственно затрагивающее обмен липидов (жиров). Это ведет к росту концентрации холестерина, неэтерифицированных (свободных) жирных кислот и триглицеридов. Параллельно в крови снижается содержание фосфолипидов, и холестерин преобразовывается в мелкодисперсное состояние:
Попадая в стенки сосудов, липопротеиды быстро расщепляются, высвобождая триглицериды и холестерин, атерогенно воздействуют на артерии, то есть повреждают их. При атеросклерозе за счет снижения уровня альфа-протеинов возрастает концентрация непрочных липопротеинов. В зависимости от характера и особенностей липидного обмена, преобладания тех или иных групп липопротеидов, различают 5 разновидностей гиперлипидемии (повышения содержания жиров в крови).
Наиболее выраженное патогенное воздействие наблюдается при возникновении гиперлипидемии 2-го и 3-го типов, которые развиваются вследствие преобладания соответственно бета- и пребета-липопротеидов. Кроме того, немаловажным обстоятельством является рост свободных жирных кислот, необходимых для выработки триглицеридов и холестерина.
Их воздействие также способствует уменьшению чувствительности клеток организма к инсулину, что уменьшает скорость и качество трансформации глюкозы в гликоген, приводя к гипергликемии (увеличению сахара в крови) и прочим местным расстройствам обмена углеводов. Параллельно отмечаются и патологии белкового обмена, что обусловлено непосредственным взаимодействием протеинов и липидов.
2-й механизм
Второй механизм, перебои в котором происходят при атеросклерозе, – это морфологическое изменение сосудистых стенок, то есть нарушение их проницаемости. Как правило, способность пропускать те или иные вещества у стенок сосудов повышается, что обуславливается снижением качества микроциркуляции и ростом уровня кислых мукополисахаридов.
При этом численность пор возрастает, в результате чего повышается проницаемость сосудистых стенок. Зачастую причиной подобных нарушений становится высокий уровень концентрации местных гормонов, к примеру, брадикинина, который, в свою очередь, вызывает повышенное образование катехоламинов.
В патогенезе атеросклероза значительная роль принадлежит росту ферментной активности непосредственно самой сосудистой стенки, а конкретно эластазы, что вызывает изменения каркаса сосудов. Дополнительным аспектом развития данной патологии также может стать повышение АД (артериального давления), что является механическим фактором появления повреждений.
Причины
Этиологическую роль в развитии атеросклеротического кардиосклероза играют следующие факторы. Возраст. Большая часть случаев болезни возникает у людей, возраст которых превышает 50 лет. В процессе старения организма возрастает активность эластазы, продуцирование и распад холестерина, а также концентрация кислых мукополисахаридов.
Половая принадлежность. У мужчин атеросклероз развивается чаще и в более раннем возрасте. У женщин под влиянием половых гормонов бета-липопротеиды образуются медленнее, а концентрация альфа-протеидов, наоборот, возрастает, из-за чего риски возникновения атеросклероза снижаются. Курение. Воздействие никотина на проницаемость сосудов крайне отрицательное, поскольку при подобном виде интоксикации резко повышается выработка адреналина, стимулируется синтез брадикинина, и множатся повреждения стенок.
Наследственная предрасположенность. Расстройства липидного обмена 3-го типа в основном возникают в семьях с ИБС и гипертонической болезнью (ГБ). Но согласно законам Менделя по наследству передается только 2-й тип. Малоподвижный образ жизни. Уже давно всеми признан тот факт, что движение – это одна из составляющих здоровья. Чем выше активность человека, тем качественней в его организме механизмы компенсации и коллатерали (обходные пути кровотока).
Склонность к перееданию. Калорийность употребляемых продуктов питания не должна превышать потребности организма, поскольку обильное питание приведет к ожирению и всем связанным с ним проблемам. Во избежание развития заболеваний не следует руководствоваться аппетитом – принимать пищу нужно из расчета затрачиваемых калорий.
Кроме предрасполагающих общих факторов, способных привести к появлению атеросклероза, выделяют несколько заболеваний, также провоцирующих и ускоряющих патологический процесс. В данный список входят:
При этом принято обращать внимание на присутствующие факторы риска патологии, подразумевающие различные сдвиги биохимических и клинических параметров организма, вредные привычки и наличие сопутствующих болезней. Их подразделяют на:
Симптоматика
Как уже упоминалось выше, кардиосклероз – это разрастание в миокарде соединительной ткани, происходящее, как правило, после отмирания мышечных волокон или параллельно данному процессу. Клинические проявления кардиосклероза напрямую зависят от вида патологии, которых в медицинской практике насчитывается четыре.
Миокардитический кардиосклероз. Формирование патологического процесса зарождается на участке произошедшего в миокарде воспаления. Причиной становятся пролиферативные и экссудативные очаги в строме сердечной мышцы, или деструктивные изменения миоцитов (мышечных клеток). Для данной разновидности кардиосклероза предпосылками бывают аллергические и инфекционные болезни в анамнезе, присутствие хронических инфекционных очагов.
Миокардитический кардиосклероз чаще всего склонен развиваться у людей более молодого возраста. На электрокардиограмме (ЭКГ) такое заболевание проявляется диффузными изменениями в целом либо с большим поражением правого желудочка. При этом ухудшение проводимости и сбои ритма отмечаются чаще, нежели проявления хронической сердечной недостаточности (ХНС).
Увеличение размеров сердца происходит равномерно или же с уклоном вправо. АД находится в пределах нормы, лишь иногда наблюдается снижение показателя. Симптомы хронической недостаточности кровообращения (НК) обычно проявляются по правожелудочковому типу. Отклонения биохимических параметров крови в большинстве случаев отсутствуют. Тоны сердца ослаблены, над верхушкой органа нередко слышен патологический III тон.
Атеросклеротический кардиосклероз. Заболевание, как правило, развивается достаточно медленно и имеет диффузный характер. Возникает при отсутствии в миокарде очаговых некротических изменений. Развитие патологии обусловлено нарушениями метаболизма и гипоксией, вследствие которых происходит медленно прогрессирующая дистрофия, атрофия и отмирание отдельных мышечных волокон.
С гибелью клеток-рецепторов миокард утрачивает чувствительность к кислороду, что в результате приводит к ИБС. При этом клиническая симптоматика продолжительное время может оставаться слабовыраженной. При дальнейшем образовании соединительной ткани в миокарде функциональные требования к остальным интактным (здоровым) миоцитам соответственно возрастают.
Развивается компенсаторная гипертрофия, а после – дилатация (увеличение объема камер) сердца. В основном происходит увеличение левого желудочка, а позднее присоединяется симптоматика сердечной недостаточности (СН) – сердцебиение, одышка, отечность ног, водянка полостей и иногда отек легких.
В ходе прогрессирования заболевания появляются дисфункции синусового узла, к примеру, брадикардия. Формирование рубцовых процессов у основания клапанов, в сухожильных нитях и папиллярных мышцах в определенном ряде случаев способны стать причиной развития стеноза аорты или митрального клапана, либо СН различной степени тяжести.
При аускультации диагностируется ослабление тонов сердца, особенно I-го на верхушке, зачастую на аорте определяется систолический шум вплоть до крайне грубого, характерного для склероза (стеноза) клапана аорты. На верхушке также может выслушиваться систолический шум, что является результатом относительной недостаточности функционирования митрального клапана. НК чаще всего развивается в подобных ситуациях по левожелудочковому типу.
При атеросклеротическом кардиосклерозе АД имеет показатели выше нормы, биохимические параметры также претерпевают изменения, выражающиеся в гиперхолестеринемии и росте бета-липропротеидов. Для данной разновидности очень характерны нарушения проводимости и ритма – зачастую это мерцательная аритмия (фибрилляция предсердий), экстрасистолия, а также блокады различных участков проводящей системы разной степени тяжести.
Постинфарктный кардиосклероз. Патология носит очаговый характер и развивается на фоне замещения отмершего участка сердечной мышцы молодой соединительной тканью. Клиническая картина аналогична симптоматике атеросклеротического кардиосклероза. Первичный кардиосклероз. Крайне редко встречающаяся разновидность заболевания. К ней относится кардиосклероз, формирующийся при определенных типах коллагенозов, врожденном фибробластозе и т.д.
Осложнения кардиосклероза
Сам по себе процесс склерозирования миокарда не вызывает у человека болезненных ощущений. Но это может продолжаться до определенного времени, то есть пока не начнут развиваться осложнения заболевания. Кардиосклероз рано или поздно приводит к снижению функциональной способности сердца, провоцируя усугубление состояния пациента. Даже если удается устранить причины, вызвавшие патологию, образование соединительной ткани в миокарде приведет к негативным последствиям.
Самыми распространенными осложнениями кардиосклероза являются:
Методы лечения
Для выбора максимально соответствующей тактики лечения атеросклеротического кардиосклероза пациенту назначается полный комплекс диагностических процедур. Эти мероприятия необходимы для определения степени поражения миокарда соединительнотканными рубцами, вида заболевания, количества очагов и выяснения причины, вызвавшей патологию. В перечень обследований чаще всего входит:
Единого подхода к терапии кардиосклероза нет. Разрабатываемый комплекс лечебных мероприятий направлен на устранение причин патологии – воспаления сердечной мышцы, атеросклероза при ИБС либо последствий инфаркта миокарда. Так, при постмиокардитической форме кардиосклероза упор будет сделан на терапию аллергической реакции либо инфекции, приведшей к возникновению заболевания.
При диффузной атеросклеротической форме потребуется снизить содержание холестерина в крови пациента, и назначить лечение, направленное на восстановление кровотока в коронарных артериях, а также провести коррекцию АД. Для этого применяются антикоагулянты и сосудорасширяющие препараты. Для уменьшения симптоматики сердечной недостаточности прописываются мочегонные средства, сердечные гликозиды, бета-блокаторы и т.д.
При выраженных нарушениях проходимости коронарных артерий в отдельных ситуациях может стать вопрос о проведении хирургического вмешательства, такого как аортокоронарное шунтирование или стентирование. В ходе терапии кардиосклероза в обязательном порядке корректируется рацион пациента, его образ жизни и физическая активность. Выработка здоровых привычек и следование основным правилам питания – это одно из важных аспектов выздоровления при атеросклеротическом кардиосклерозе.