что означает диагноз спондилез
Деформирующий спондилез
Тем не менее, старение организма процесс сугубо индивидуальный. Подобно тому, как некоторые люди начинают седеть раньше, также и развитие спондилеза у кого – то проявляется раньше. В самом деле, некоторые люди могут не испытывать вообще болевых проявлений. Все зависит от того, как часть позвоночника подверглась дегенерации, и как эти изменения оказывают влияние на спинной мозг или спинномозговые корешки.
Деформирующий спондилез может развиваться во всех отделах позвоночника (в шейном грудном и поясничном) и, в зависимости от локализации дегенеративных изменений при спондилезе, будет соответствующая симптоматика. Спондилез (деформирующий спондилез) нередко называют остеоартритом или остеоартрозом позвоночника.
Деформирующий спондилез является дегенеративным процессом, который идет параллельно с остеохондрозом и происходят дегенеративные изменения в следующих структурах позвоночника.
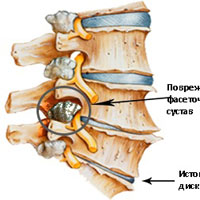
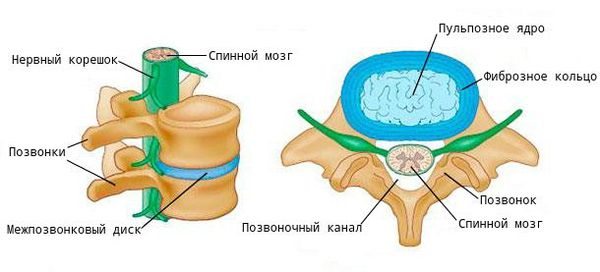
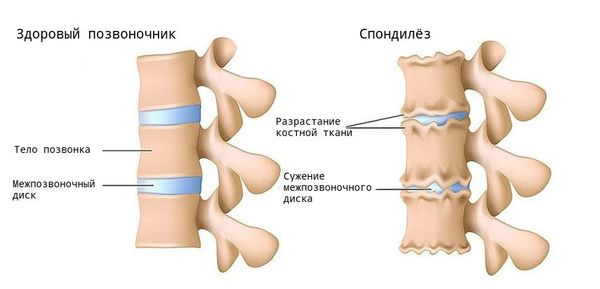
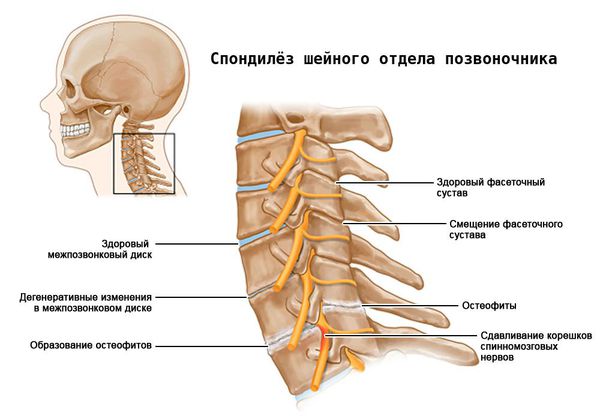
Межпозвонковые диски. С возрастом у людей происходят определенные биохимические изменения, влияющие на ткани всего организма. Происходят изменения также в структуре межпозвоночных дисков (в фиброзном кольце, в студенистом ядре). Фиброзное кольцо состоит из 60 или более концентрических полос коллагенового волокна. Пульпозное ядро представляет собой является желеобразное вещество внутри межпозвоночного диска, окруженное фиброзным кольцом. Ядро состоит из воды,коллагеновых волокон и протеогликанов. Дегенеративные инволюционные изменения могут ослабить эти структуры, в результате чего фиброзное кольцо изнашивается или рвется. Содержание воды в ядре с возрастом уменьшается, что оказывает влияние на амортизационные свойства межпозвонкового диска. Результатом структурных изменений при дегенерации диска может быть уменьшение высоты межпозвонкового диска и увеличение риска грыжи диска.
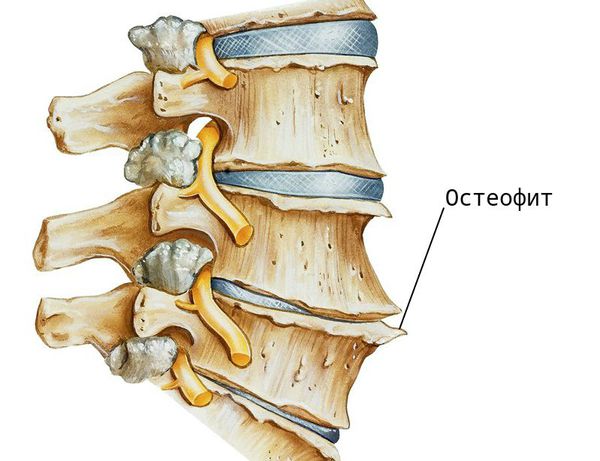
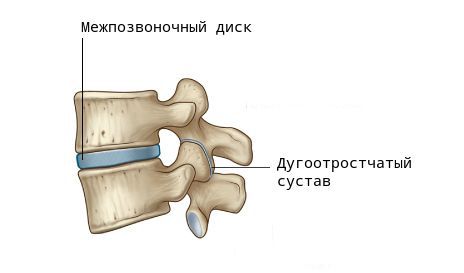
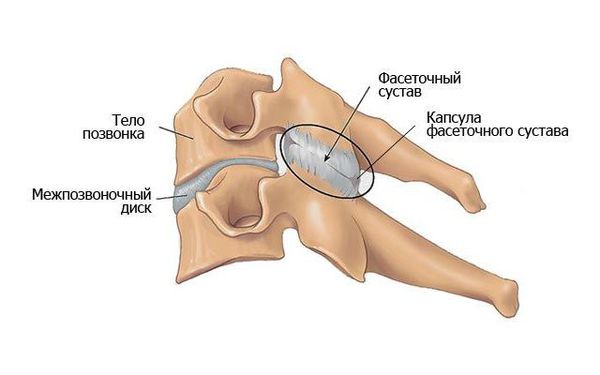
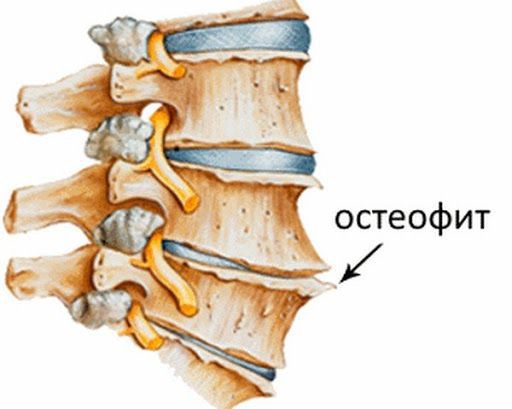
Фасеточные суставы (или зигапофизеальные суставы). Каждое тело позвонка имеет четыре фасеточных сустава, которые работают как шарниры. Это позволяет позвоночнику сгибаться, разгибаться и поворачиваться. Как и другие суставы, фасеточные суставы покрыты хрящевой тканью. Хрящевая ткань представляет собой особый вид соединительной ткани, которая обеспечена смазкой и хорошей скользящей поверхностью. При дегенеративных изменениях в фасеточных суставах происходит исчезновение хрящевой ткани и формирование остеофитов. Эти изменения могут привести к гипертрофии суставов (остеоартриту, остеоартрозу).
Кости и связки. Остеофиты могут образовываться вблизи конца пластин позвонков, что может приводить к нарушению кровоснабжения позвонка. Кроме того, концевые пластины могут уплотняться из-за склеротических явлений; утолщению или уплотнению костей под торцевыми пластинами. Связки представляют собой полосы фиброзной ткани, связывающих позвонки и они защищают позвоночник от избыточных движений, например гиперэкстензии. Дегенеративные изменения приводят к тому, что связки теряют свою прочность.Изменения, например, желтой связки могут привести к уплотнению и утолщению связки, что в свою очередь может привести к воздействию на твердые мозговые оболочки.
Симптомы при спондилезе различных отделов
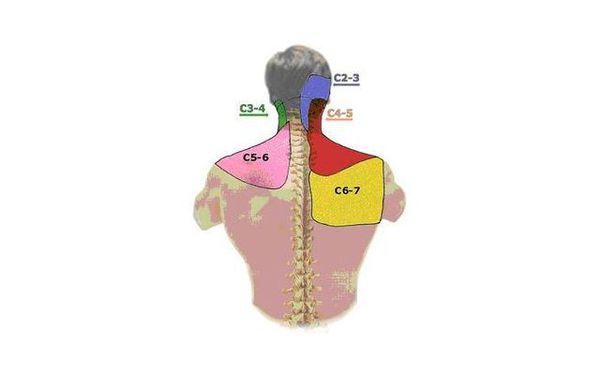
Спондилез шейного отдела. Сложная анатомическая структура шейного отдела позвоночника и широкий диапазон движения делают этот отдел позвоночника очень подверженным нарушениям, связанными с дегенеративными изменениями. Боли в шее при спондилезе в этом отделе являются распространенным явлением. Боль может иррадиировать в плечо или вниз по руке. Когда остеофиты вызывают компрессию нервных корешков, иннервирующих конечности, кроме боли может также появиться слабость в верхних конечностях. В редких случаях, костные шпоры(остеофиты), которые образуются в передней части шейного отдела позвоночника, могут привести к затруднению при глотании (дисфагии).
При локализации спондилеза в грудном отделе позвоночника боль, обусловленная дегенеративными изменениями (спондилезом), часто появляется при сгибании туловища вперед и гиперэкстензии. Флексия вызывает фасеточно обусловленную боль.
Спондилез поясничного отдела позвоночника часто встречается у людей старше 40 лет. Наиболее частыми жалобами бывают боль в пояснице и утренняя скованность. Изменения, как правило, имеют место в нескольких двигательных сегментах. На поясничный отдел позвоночника приходится воздействие большей часть веса тела. Поэтому, когда дегенеративные изменения нарушают структурную целостность, симптомы, включая боль, могут сопровождать любую физическую деятельность. Движение стимулирует болевые волокна в фиброзном кольце и суставах. Сидение в течение длительного периода времени может привести к болям и другим симптомам из-за давления на поясничные позвонки. Повторяющиеся движения, такие как поднятие тяжестей и наклон туловища могут увеличить болевые проявления.
Симптомы спондилеза могут варьировать от легких до тяжелых и приобрести хронический характер или даже привести к инвалидизации. Они могут включать:
Причины деформирующего спондилеза
Старение организма является основной причиной спондилеза. Тело подвергается ежедневным нагрузкам в течение многих лет и в течение времени происходят изменения различных структур позвоночника. До появления симптоматики, такой как боли и скованность, происходит дегенерация структур позвоночника. Спондилез представляет собой каскадный процесс : одни анатомические изменения приводят к другим, что приводит к изменениям в структуре позвоночника. Эти изменения в совокупности и вызывают спондилез и соответствующую симптоматику.
Как правило, в первую очередь дегенеративные изменения начинаются в межпозвонковых дисках. По этой причине, у пациентов со спондилезом часто также имеется остеохондроз. Последствия этих дегенеративных изменений в позвоночнике тесно связаны между собой.
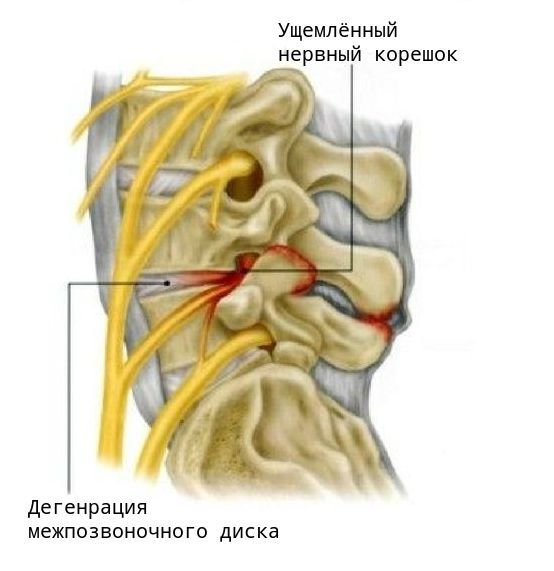
Изменения начинаются в дисках, но, в конечном счете, процесс старения оказывает влияние и на другие составные части двигательных сегментов позвоночника. С течением времени, коллаген, из которого состоит фиброзное кольцо, начинает изменяться. Кроме того, уменьшается содержание воды в диске. Эти изменения уменьшают амортизационные функции диска и возможность абсорбции векторов нагрузки. При дегенерации диск становится тоньше и плотнее, что приводит уже к изменениям в суставах, которые берут часть нагрузки диска на себя, обеспечивая стабилизацию позвоночника. При истончении диска хрящи суставов начинают быстрее изнашиваться, увеличивается мобильность позвоночника, и возникают условия для раздражения нервных корешков, располагающихся рядом. Эта гипермобильность, в свою очередь, вызывает компенсационную реакцию организма в виде избыточного разрастания костной ткани в области суставов (остеофитов). Остеофиты при достаточном увеличении могут оказывать компрессионное воздействие на корешки спинного мозга и вызывать соответствующую клиническую картину. Остеофиты также могут вызвать стеноз спинномозгового канала. Как правило, причиной стеноза спинномозгового канала является не остеохондроз, а спондилез.
В развитии спондилеза в определенной степени играет роль генетическая детерминированность. Также определенное влияние оказывают вредные привычки, например, такие как курение.
Диагностика
Не всегда легко определить, что именно спондилез является причиной болевого синдрома в спине потому, что спондилез может развиваться постепенно, как результат старения организма, а также болевой синдром может быть обусловлен другим дегенеративным состоянием, таким как остеохондроз. Прежде всего, врача-невролога интересуют ответы на следующие вопросы:
Врач невролог также проведет физикальный осмотр и изучит неврологический статус пациента (осанка, объем движений в позвоночнике, наличие мышечного спазма). Кроме того врачу-неврологу необходимо осмотреть также суставы (тазобедренные суставы, крестцово-подвздошные суставы), так как суставы могут быть также источником болей в спине. Во время неврологического обследования врач- невролог проверит сухожильные рефлексы, мышечную силу, наличие нарушений чувствительности.
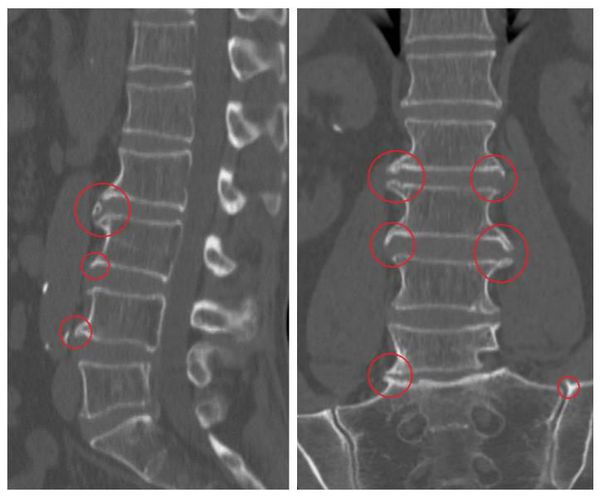
Для верификации диагноза необходимы также инструментальные методы, такие как рентгенография, МРТ или КТ, которые позволяют визуализировать изменения в позвоночнике. Рентгенография хорошо отражает изменения в костных тканях и позволяет визуализировать наличие костных разрастаний (остеофитов). Но для более точного диагноза предпочтительнее такие методы, как КТ или МРТ, которые визуализируют также мягкие ткани (связки, диски, нервы). В некоторых случаях возможно применение сцинтиграфии, особенно если необходимо дифференцировать онкологические процессы или инфекционные (воспалительные) очаги.
При наличии повреждения нервных волокон врач может назначить ЭНМГ, которое позволяет определить степень нарушения проводимости по нервному волокну и определить как степень повреждения, так и уровень повреждения. На основании совокупности клинических данных и результатов инструментальных методов обследование врач-невролог может поставить клинический диагноз спондилеза и определить необходимую тактику лечения.
Лечение
В большинстве случаев течение спондилеза достаточно медленное и не требует практически никакого лечения. При активном течении спондилеза требуется лечение, которое может быть как консервативным, так и в некоторых случаях оперативным. Наиболее часто при спондилезе требуется консервативное лечение. Для лечения спондилеза применяются различные методы лечения.
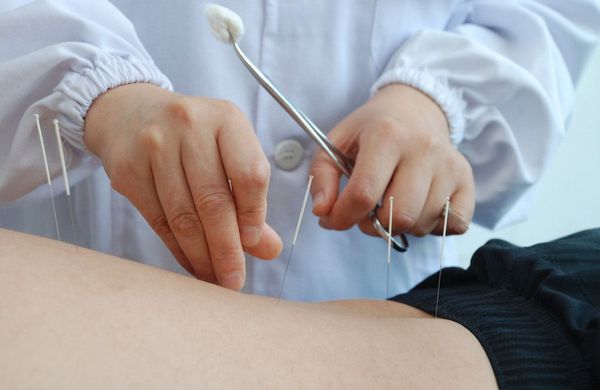
Иглорефлексотерапия. Этот метод лечения позволяет уменьшить боли в спине и шее. Иглы, которые вводятся в определенные точки, могут также стимулироваться как механически, так и с помощью электрических импульсов. Кроме того, иглоукалывание увеличивает выработку собственных обезболивающих (эндорфинов).
Постельный режим. В тяжелых случаях при выраженном болевом синдроме может потребоваться постельный режим в течение не более 1-3 дней. Длительный постельный режим увеличивает риск развития таких осложнений, как тромбоз глубоких вен и гипотрофия мышц спины.
Тракционная терапия. В большинстве случаев, вытяжение позвоночника требуется редко или используется для облегчения симптомов, связанных со спондилезом.
Мануальная терапия. Манипуляции мануального терапевта с использованием различных техник позволяют увеличить мобильность двигательных сегментов, снять мышечные блоки.
Медикаментозное лечение. Препараты для лечения спондилеза в основном используются для снятия болевых проявлений. Это такие препараты, как НПВС.Кроме того, могут быть использованы миорелаксанты, если есть признаки мышечного спазма. Для релаксации спазма мышц могут также быть использованы транквилизаторы, которые позволяют также улучшить сон. Опиоды применяются при лечении болевого синдрома только эпизодически, при сильных болевых проявлениях. Любое медикаментозное лечение должно проводиться только по назначению лечащего врача, так как почти все препараты обладают рядом побочных действий и имеют определенные противопоказания.
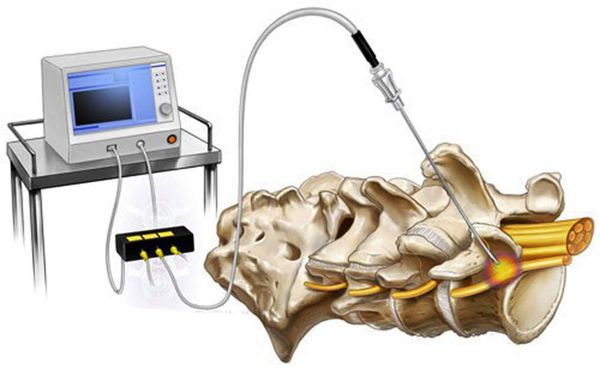
Эпидуральная инъекции стероидов иногда применяются при болевых синдромах и позволяют снять болевые проявления, особенно когда есть отек и воспаление в области спинномозговых корешков. Как правило, стероид вводится в сочетании с местным анестетиком. Действие таких инъекций обычно ограничивается 2-3 днями, но это позволяет снять патологический процесс и подключить другие методы лечения.
Инъекции в фасеточные суставы также применяются при лечении спондилеза и улучшают подвижность фасеточных суставов, уменьшают болевые проявления, обусловленные артрозом фасеточных суставов.
ЛФК. Этот метод лечения является одним из наиболее эффективных методов лечения спондилеза. Дозированные физические нагрузки позволяют восстановить нормальный мышечный корсет, уменьшить болевые проявления, увеличить стабильность позвоночника, улучшить состояние связочного аппарата и приостановить прогрессирование дегенеративных процессов в позвоночнике. Как правило, ЛФК назначается после купирования острого болевого синдрома.
Физиотерапия. Современные методы физиотерапии (например, ХИЛТ – терапия, УВТ терапия, электростимуляция, криотерапия) позволяют не только уменьшить болевые проявления, но и воздействовать в определенной степени на развитие дегенеративных процессов в позвоночнике.
Корсетирование. Применение корсетов при спондилезе возможно на непродолжительный промежуток времени, так как длительное использование корсета может привести к атрофии мышц спины.
Изменение образа жизни. Снижение веса и поддержание здорового образа жизни со сбалансированным питанием, регулярными физическим нагрузками, отказом от курения могут помочь при лечении спондилеза в любом возрасте.
Хирургические методы лечения
Лишь в небольшом проценте случаев при спондилезе требуется оперативное лечение. Хирургические методы лечения в основном необходимы при наличии стойкой, резистентной к консервативному лечению неврологической симптоматики (слабость в конечностях, нарушения функции мочевого пузыря, кишечники или другие проявления компрессионного воздействия на спинной мозг и корешки). Оперативное лечение заключается в декомпрессии нервных структур (например, удаление остеофитов оказывающих компрессионное воздействие на нервные структуры). В зависимости от объема операции, возможно проведение спондилодеза для стабилизации позвонков. В настоящее широко применяются малоинвазивные методы хирургического лечения, что позволяет быстрее восстановить функцию позвоночника и нормализовать качество жизни.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Что такое поясничный спондилез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пинаева Н. В., рефлексотерапевта со стажем в 23 года.
Определение болезни. Причины заболевания
Поясничный спондилёз — осложнение дегенеративных заболеваний позвоночника, которое проявляется изменениями костно-связочных структур поясничного отдела.
При заболевании на поверхности костной ткани образуются остеофиты — наросты в виде выступов и шипов. К основным причинам их появления относятся деформирующие нагрузки и нарушение обмена кальция в костной ткани.
Заболевание ограничивает движение в поражённом сегменте и причиняет боль. Её характер может быть различным: от периодического дискомфорта в области поясницы и парестезий («мурашек« в ногах, «ложной хромоты«) до частых простреливающих приступов и полной обездвиженности нижних конечностей. Эти симптомы могут возникать и при других заболеваниях, поэтому для постановки диагноза следует обратиться к специалисту — врачу-неврологу.
Согласно исследованию, проведённому в Германии в 2007 году:
У кого чаще всего обнаруживают такую болезнь
Как правило, спондилёз поражает людей старше 40 лет (преимущественно мужчин), однако в последнее время заболевание всё чаще встречаются среди молодёжи. Это вызвано тем, что всё больше молодых людей страдает от патологического искривления позвоночника. В группе риска по развитию спондилёза находятся спортсмены, парикмахеры, продавцы, строители, фермеры, музыканты и люди, чья деятельность связана не только с поднятием тяжестей, но и с вынужденной неудобной позой.
Основные факторы развития спондиллёза:
Кроме того, в организме постоянно идут два противоположных процесса: образование новых клеток и отмирание старых. Соответственно, спондилёз возникает, если механическое воздействие на хрящ больше, чем он может выдержать, и/или он разрушается быстрее, чем восстанавливается.
Симптомы поясничного спондилеза
Клиническая картина
Основной симптом спондилёза — боль в области поражённых позвонков. На начальных стадиях она возникает нечасто и проходит самостоятельно или при незначительном терапевтическом воздействии. В дальнейшем пациенту может потребоваться интенсивное лечение с большими дозами лекарственных препаратов.
Другой тревожный симптом — хруст при движениях в поражённых сегментах. Он появляется из-за патологического соприкосновения сочленений и костных разрастаний.
Деформирующий спондилёз
На запущенных стадиях в результате грубой деформации позвоночника возникает ограничение движений, вплоть до их отсутствия в поражённых отделах и частичного или полного обездвиживания конечности.
Давление костно-мышечных структур на нервные корешки часто уменьшает или наоборот усиливает чувствительность. При этом возникает онемение или ощущение, похожее на ожог крапивы.
Патогенез поясничного спондилеза
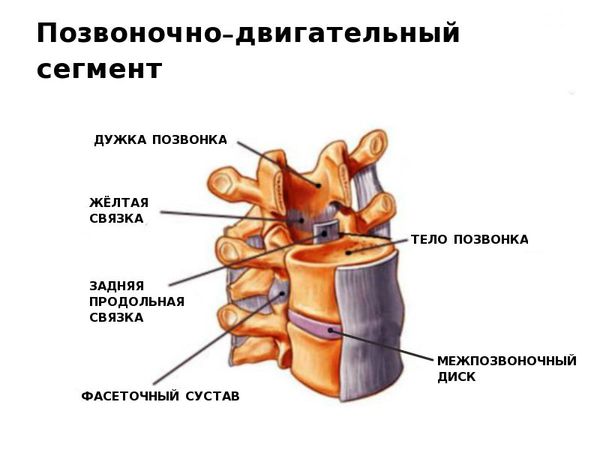
При ходьбе, беге, прыжках и других движениях возникают толчки и сотрясения, воздействующие на позвоночник. В норме межпозвоночные диски (МПД) и мелкие дугоотростчатые (фасеточные) суставы смягчают их и обеспечивают подвижность шейного и поясничного отделов.
Помимо этого, при деградации хрящевой ткани, нарушается выделение цитокинов — молекул, обеспечивающих передачу сигналов между клетками. В результате образуются аутоантитела (соединения, которые борются против клеток организма), и возникает местное воспаление. В ответ на это костная ткань разрастается — формируются остеофиты. Организм «выращивает» их для защиты, чтобы ограничить движения в позвоночнике и уменьшить нагрузку. Выраженные остеофитные комплексы могут обездвижить некоторые отделы, а их воздействие на окружающие мягкие ткани вызывает боль.
Классификация и стадии развития поясничного спондилеза
Виды спондиллёза по происхождению:
Степень тяжести спондилёза оценивают по критериям Minesterium fur Gesundheitswesen. Важный показатель для оценки — высота МПД (у плотнение дисков со временем приводит к её уменьшению):
Осложнения поясничного спондилеза
Чем опасно заболевание
Самое распространённое осложнение поясничного спондилёза — это деформация позвоночного столба, которая приводит к выраженному ограничению движений в нём. Часто пациенты не могут совершить даже элементарные действия, например наклонить туловище вперёд и в сторону или самостоятельно завязать шнурки.
Первым и наиболее характерным проявлением корешкового синдрома является боль в месте сдавления корешка и по ходу соответствующего ему нерва. Болевые ощущения распространяются от позвоночника к ноге. Боль обычно интенсивная, пронизывающая и, как правило, односторонняя. Она возникает в виде «прострелов» в области позвоночника с «отдачей» в разные части тела, либо может быть постоянной, усиливающейся при неосторожном движении, наклоне, подъёме тяжести, даже при кашле или во время чихания.
Приступ боли при корешковом синдроме может быть спровоцирован физическим или эмоциональным напряжением, переохлаждением. Другие проявления синдрома — нарушения чувствительности по ходу определённого нерва, снижение силы мышц и их гипотрофия.
Диагностика поясничного спондилеза
Основной метод диагностики — это рентгенография: на снимках заметно снижение высоты позвоночных дисков, деформация, наличие остеофитов. В зависимости от степени развития заболевания эти признаки прогрессивно увеличиваются.
Диагностика спондилёза не вызывает сложностей, гораздо труднее определить первичную причину патологии. Для этого проводят следующие обследования:
В зависимости от стадии заболевания рентгенологические признаки выражены в разной степени:
Лечение поясничного спондилеза
Консервативные методы лечения при спондилёзе позвоночника
Лечение спондилёза можно разделить на две группы, которые будут зависеть от фазы заболевания:
1. Острая. Медикаментозное лечение спондилёза позвоночника проводится нестероидными противовоспалительными препаратами (НПВС), миорелаксантами и витаминами группы В. Терапия может приводить к побочным эффектам со стороны желудочно-кишечного тракта, поэтому необходимо принимать препараты, регулирующие кислотность (омез, омепразол, нольпаза и др.). На данной стадии эффективным будет физиотерапевтическое лечение: магнитотерапия, лазеротерапия, лечение электрическим током, рефлексотерапия.
Также рекомендованы следующие методы:
Для улучшения состояния важно лечить сопутствующие патологии, которые способны вызывать обострение спондилёза.
Ношение бандажа при болезнях позвоночника
Бандажом обычно называют ортопедические приспособления для беременных и назначаемые пациентам после операции. Их применение при спондилёзе не несёт лечебного эффекта, так как они недостаточно фиксируют позвоночник.
Ношение ортопедического корсета показано в острый период, при болевом синдроме и после операции. Однако необходимо избегать длительного применения, так как это может вызвать атрофию мышц от бездействия, уменьшить их опорную функцию и усугубить симптомы в дальнейшем. Ношение корсета, как и другое лечение, назначает врач.
Мануальная терапия
Иглоукалывание
Диета
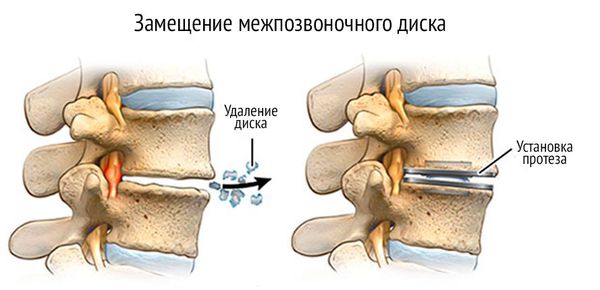
Операция по удалению остеофитов
В случае неэффективности консервативной терапии проводят хирургическое лечение — операцию на позвоночнике. Необходимость операции и тактику проведения определяет нейрохирург, к которому направляет лечащий врач.
Хирургическое вмешательство показано, если:
Важно знать, что операция не приведёт к полному излечению, она только предотвратит дальнейшее ухудшение. Возможны следующих типы хирургических вмешательств:
После операции важную роль играет лечебная физкультура. Она помогает преодолеть атрофию мышц и нормализует кровообращение. Комплекс упражнений ЛФК подбирают в зависимости от степени и характера оперативного вмешательства и времени, прошедшего после него, а также возраста больного и состояния его сердечно-сосудистой системы.
Прогноз. Профилактика
Болевой синдром даже на ранних стадиях значительно снижает качество жизни, а со временем прогрессирующие корешковые синдромы, уменьшение гибкости и ограничение движений в позвоночнике могут стать причиной инвалидности.
На данный момент не существует способа полностью излечить дегенеративные заболевания позвоночника. Снятие болевого синдрома — это лишь временное симптоматическое облегчение. Основная же задача заключается в приостановлении дальнейшего процесса разрушения.
Добиться этого можно лишь регулярными лечебно-профилактическими мероприятиями:
Что такое шейный спондилез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Комлевой М.И., невролога со стажем в 25 лет.
Определение болезни. Причины заболевания
К остеоартрозу относят заболевания, вызванные различными причинами со схожим патогенезом, клиническими проявлениями и изменениями в тканях — поражением всех компонентов сустава: хряща, связок, субхондральной костной пластины, синовиальной оболочки, суставной капсулы, околосуставных мышц.
Проблема остеоартроза позвоночника актуальна по ряду причин:
Первоначально изменения происходят на молекулярном уровне, затем возникают анатомические и физиологические нарушения: деградация хряща, перестройка костной ткани (ремоделирование), образование наростов на поверхности костной ткани (остеофитов), воспаление.
Факторы риска болей в шее:
Симптомы шейного спондилеза
Диагностикой и лечением заболеваний суставной и соединительной ткани занимается ревматолог. Но с основным проявлением остеоартроза межпозвонковых суставов — болевым синдромом чаще сталкиваются терапевты и врачи общей практики. Если боль сохраняется, пациента направляют к неврологу, затем — к нейрохирургу.
Фасеточные суставы шейного отдела, как и других отделов позвоночника, богаты нервными рецепторами (здесь расположены задние ветви спинномозговых нервов и малые добавочные нервы от мышечных ветвей), что усиливает восприятие боли.
Патогенез шейного спондилеза
Патогенез шейного спондилоартроза обусловлен анатомией и обеспеченностью нервными клетками капсулы фасеточного сустава.
Спондилоартроз возникает при функциональной перегрузке и выражен у лиц зрелого и пожилого возраста из-за дегенеративно-дистрофических изменений позвоночника и нарушении его формы. Заболевание прогрессирует при повторных микротравмах, весовых и вращательных перегрузках. Это приводит к периартикулярному фиброзу — уплотнению околосуставных тканей (связок, капсулы сустава) и формированию наростов на поверхности костной ткани. Размеры нижних и верхних суставных отростков (фасеток) увеличиваются и приобретают грушевидную форму. В результате суставы резко дегенерируют, почти полностью теряют хрящ. Неравномерность нагрузок проходит к асимметричным нарушениям.
Одновременное изменение в диске и фасеточных суставах вызывает резкое ограничение движений в соответствующем сегменте позвоночника.
Позвоночно-двигательный сегмент включает:
Классификация и стадии развития шейного спондилеза
По классификации тяжести остеоартроза Kellgren — Lawrence выделяют 5 рентгенологических стадий:
При остеоартрозе фасеточных суставов и остеохондрозе позвоночника с неврологическими нарушениями в РФ используют классификацию Антонова И.П. (1987), в которой в качестве неврологических проявлений остеохондроза позвоночника выделены рефлекторные, корешковые, корешково-сосудистые синдромы на шейном уровне [14] :
Осложнения шейного спондилеза
Осложнением шейного остеоартроза фасеточных суставов является хронический болевой синдром (ХСБ) — боль различной интенсивности более трёх месяцев. Даже применяя терапию, не всегда удаётся устранить воспаление и восстановить пластичность соединительной ткани за этот срок. В поддержании болевого синдрома ведущую роль играют центральные патогенетические механизмы:
Патогенетические механизмы взаимосвязаны с социальными, психологическими и биологическими условиями формирования болезни. Важно учитывать следующие факторы:
Эти составляющие будут в той или иной мере влиять на формирование и поддержание боли. В остром периоде болевого синдрома (до трёх недель) ведущую роль играют биологические механизмы. Хронизация боли скорее зависит от социально-психологических аспектов.
Диагностика шейного спондилеза
В первую очередь врач изучает анамнез и жалобы для исключения специфических причин боли в шее: травм, воспалительных заболеваний позвоночника, ревматических патологий, онкологических заболеваний, метастазирующих в кости, метаболических состояний (остеопороза, гиперпаратиреоза), патологии внутренних органов (инфаркт миокарда, грыжи, опухоли пищевода и др.).
Для дифференциальной диагностики применяют рутинные исследования: общий анализ крови, ЭКГ, флюорографию, биохимический анализ крови с определением функции печени, почек, показателей углеводного обмена, мочевой кислоты, щелочной фосфатазы, кальция.
Применение рентгена, МРТ и МСКТ несёт определённые риски, т.к. в основе рентгенографии и МСКТ лежит использование ионизирующего излучения, а в области шеи расположена уязвимая к таким воздействиям щитовидная железа. Поэтому исследование назначают по обоснованным показаниям.
Артроз фасеточных суставов шеи проявляется одно- или двусторонней болью, чаще тупой, по утрам — ощущение, что «шею продуло».
Характерные признаки болевого синдрома при спондилоартрозе:
Отражённые боли при спондилоартрозе:
При осмотре:
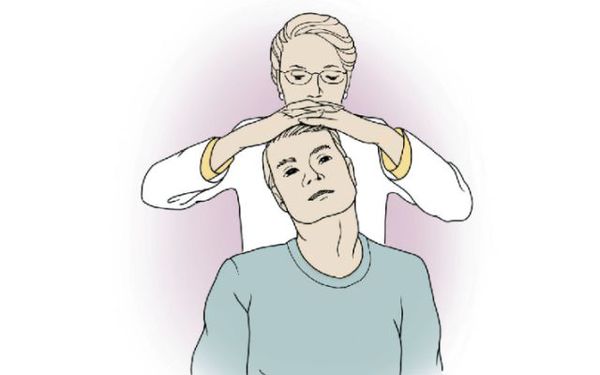
В рамках клинического обследования при подозрении на шейный спондилёз проводят тест на фораминальную компрессию (тест Спурлинга):
Обострения вызывают неловкие движения (разгибание и наклон в сторону поражённого сустава), переохлаждение, неудобная поза (в т.ч. во время сна).
Лечение шейного спондилеза
Сочетание медикаментозных и немедикаментозных методов повышает эффективность терапии.
Для лечения острых неспецифических болей рекомендованы:
Благодаря доступности (безрецептурно в РФ), быстрому обезболиванию и многообразию лекарственных форм НПВП стала наиболее применяемой в современной медицине группой препаратов. Но важно помнить и о побочных эффектах НПВП. Особенно это касается пожилых пациентов с двумя и более видами заболеваний. Возраст от 65 лет и старше — фактор риска эрозивно-язвенного поражения верхних отделов ЖКТ. Приём НПВП и распространённость сахарного диабета повышают риск бессимптомного, но летального ЖКТ-кровотечения. Это означает высокую ответственность врача при выборе НПВП и даёт преимущества селективным НПВП (например, целекоксибу).
Возможные осложнения при приёме НПВП:
При фасеточном синдроме остро стоит вопрос применения максимально безопасного НПВП из-за тенденции к рецидивам и хронизации боли. Это может потребовать проведения повторных, зачастую длительных курсов НПВП-терапии.
При хронических неспецифических болях в спине применяют:
Доказана эффективность применения лечебной физкультуры (ЛФК). Самый доступный и действенный её способ — ходьба в умеренном темпе. Но пациенты чаще предпочитают массаж, физиотерапию, иглорефлексотерапию и другие методы.
При лечении боли в шее важна постоянная оценка врачом через применение шкал:
Прогноз. Профилактика
Течение остеоартроза зависит от вызвавших заболевание факторов: биологических, психосоциальных, образа жизни и эффективности лечения эпизодов обострения.
Для профилактики обострений рекомендуется:
1. Ограничить неблагоприятные нагрузки:
2. Регулярно заниматься лечебной физкультурой (делать упражнения на укрепление и растяжение мышц плечевого пояса).
3. Когнитивно-поведенческая психотерапия, постараться исключить травмирующие ситуации.
4. Изучить образовательные программы для пациентов — информацию о доброкачественном характере боли, её полном устранении (в части случаев самостоятельно), о необходимости двигательной активности и выполнении рекомендаций врача.