что означает инъецирование склер
Что означает инъецирование склер
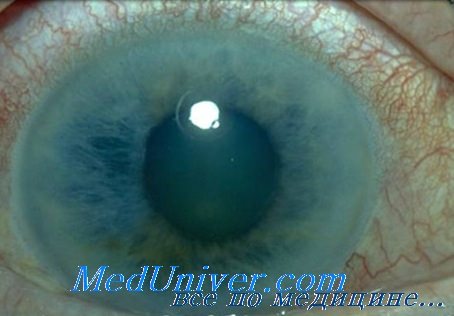
Инъекция сосудов конъюнктивы определяется у многих инфекционных больных. Старые авторы описывали красные «кроличьи глаза» у больных сыпным тифом. Инъекция сосудов склер наблюдается и при других риккетсиозах, в частности при клещевой риккетсиозной лихорадке. Выраженная инъекция сосудов склер наблюдается в тяжелых случаях гриппа и ОРЗ, при кори, краснухе, скарлатине, ветряной оспе, лептоспирозах, геморрагических лихорадках, чуме.
Кровоизлияния в склеры и конъюнктиву являются характерным признаком геморрагических лихорадок. При сыпном тифе появляются точечные кровоизлияния на переходной складке конъюнктивы нижнего века (синдром Киари—Авцына). Значительные кровоизлияния в конъюнктиву, склеры и кожу наблюдаются при менингококкемии в виде звездчатых геморрагии. Они являются частным проявлением геморрагического синдрома при тяжелых вирусных гепатитах, циррозах печени, лептоспирозах, сепсисе и др. Иногда обширные геморрагии поражают практически всю теннонову капсулу, вследствие чего глазные яблоки окаймлены ярким красным ободком, наподобие оправы очков.
Патогномоничным для лихорадки паппатачи является симптом Пика — инъекция сосудов склер в виде треугольника с основанием у наружных углов глаз. Больные жалуются на боль в глазных яблоках, которая усиливается при попытках поднять веки (симптом Тауссига). При глазо-бубонной форме туляремии, кроме регионарного лимфаденита, обычно с одной стороны, развивается резко выраженный конъюнктивит с фолликулоподобными образованиями, вначале прозрачными, затем мутнеющими и превращающимися в язвочки (симптом Парино).
Частыми и порой тяжелыми являются бактериальные и вирусные воспаления конъюнктивы, возникающие первично или в сочетании с воспалениями других локализаций или являющиеся осложнениями основного заболевания.
Дифтерия глаза (конъюнктивальная дифтерия) может быть первичной, с дальнейшим распространением на слизистую оболочку носа, или вторичной, возникающей при дифтерии носа и ротоглотки. Поражается, как правило, один глаз, затем процесс переходит и на другой. Дифтерия глаза протекает в трех формах: катаральной, пленчатой и злокачественной. При катаральной форме дифтерии диагноз устанавливается только бактериологически. Конъюнктива несколько воспалена, больные жалуются на скудные тягучие выделения из конъюнктивального мешка.
При обычной пленчатой форме дифтерии налет легко снимается ватным тампоном, и под ним остается красная, слегка кровоточащая слизистая оболочка. После снятия пленчатый налет вскоре образуется снова. Злокачественная форма дифтерии глаз протекает с образованием обширных серовато-белых пленок на сильно отечных конъюнктивах. Веки опухают и кровоточат. Увеличены и болезненны регионарные лимфоузлы. Выражена интоксикация.
Пневмококковые конъюнктивит и дакриоцистит могут быть источниками развития ползучей язвы роговицы. Конъюнктивит Koxa—Уикса вызывается R-формой гемофильной палочки (Неmophylus influenzae); описан Р. Кохом в Египте. Диагноз устанавливается только бактериологически, так как болезнь не имеет характерных клинических особенностей.
При скарлатине могут возникать различные осложнения в области глаз: конъюнктивиты, кератит, ирит, дакриоцистит, флегмоны области глазниц. Осложнения со стороны глаз возможны при гриппе, при котором могут быть кератит, ирит, неврит глазного нерва.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
— Вернуться в содержание раздела «офтальмология» на нашем сайте
Склерит глаза: причины, симптомы и лечение
Склера – один из крупных структурных элементов глазного яблока. В норме склера практически белого цвета, непрозрачная, плотная, механически упругая; в совокупности эти свойства позволяют ей выполнять функции сферической защиты и опорного каркаса глазного яблока в целом. Основу склеры составляет соединительная ткань, в переднем отделе глаза она диффузно переходит в прозрачную ткань роговичной оболочки. Когда в просторечии говорится «покраснели белки глаз», на самом деле наблюдается кровоизлияние в склеру, переднюю камеру глаза, роговичную оболочку, либо же становится заметной вспухшая вследствие воспаления микрососудистая сетка конъюнктивы.
Среди множества глазных заболеваний к категории тяжелой, опасной для зрения патологии относят группу склеритов – воспалительных процессов, в силу различных причин поражающих склеру и чреватых серьезными осложнениями (например, кератитами, иридоциклитами и пр.), которые могут развиваться при распространении процесса на роговицу, радужную оболочку и другие смежные ткани.
Во многих источниках сообщается о статистической корреляции склерита с полом и возрастом: согласно этим исследованиям, зрелые и пожилые женщины страдают воспалениями склеры чаще других категорий населения. По вовлечению органов зрения склерит может быть как двусторонним, так и асимметричным, поражающим лишь один глаз; частота встречаемости, насколько можно судить по литературным данным, примерно одинакова.
Основные симптомы заболеваний
Симптоматика может до некоторой степени варьировать, поскольку зависит от причин и преимущественной локализации воспаления. Как правило, наблюдается красная сосудистая инъекция склеры, пациенты жалуются на боль в пораженному глазу (от терпимой до весьма резкой, «простреливающей»), на ощущения тяжести и общего раздражения глазного яблока; иногда отмечается обильное слезотечение, болезненная реакция на яркий свет.
Различают несколько клинических вариантов заболеваний.
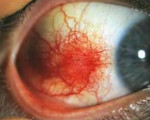
Передний склерит может развиваться как остро, так и постепенно. Характеризуется интенсивной болью при прикосновении к глазному яблоку, явлениями общей ирритации (раздражения). Воспалительный процесс может радиально охватывать перикорнеальную область. Зачастую вовлекаются радужная и роговичная оболочки, может развиться вторичная глаукома, помутнение стекловидного тела, черные участки атрофии, заращение зрачка и другие тяжелые осложнения. В некоторых случаях наблюдается т.н. студенистый (мясистый) склерокератит, для которого характерны образование инфильтратов и неоваскуляризация (появление новых сосудистых сеток) в роговице.
Передние склериты обычно протекают длительно; инфильтраты иногда рассасываются годами.
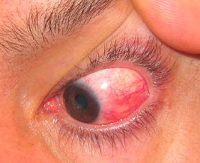
Абсцесс склеры, или гнойный склерит, заключается в появлении болезненной припухлости с последующим развитием кистоидного пузырька, который постепенно размягчается и в конце концов спонтанно вскрывается. Исходом наиболее тяжелых случаев гнойного склерита является прорыв склеры и тотальное воспаление глаза (панофтальмит).
Задний склерит развивается, к счастью, редко, поскольку эта зона недоступна офтальмоскопии, а ранние проявления (например, отечность век) не являются высоко специфическими. Запущенный, длительно протекающий задневоспалительный процесс, однако, может результировать отеком и отслоением сетчатки, гнойным расплавлением склеры и другими тяжелейшими последствиями.
Патогенные и провоцирующие факторы (причины)
До половины всех случаев склерита развивается на почве тяжелой системной патологии – гранулематоза, ревматоидного артрита, полиартрита, коллагеноза – а также, по неясным пока причинам, вследствие хирургических операций, механических, химических или лучевых травм, аллергических реакций, аутоиммунных расстройств. Инфекционный фактор, впрочем, также широко представлен среди возможных причин склерита: это туберкулез, бруцеллез, сифилис и иные бактериальные инфекции – в основном, кокковые, но иногда трудноизлечимые и прогностически неблагоприятные псевдомонадные (синегнойная палочка); всевозможные патогенные вирусы, вкл. вирус герпеса, в редких случаях – грибковые культуры.
Лечение склерита
Этиологией (причинами), локализацией, выраженностью, особенностями протекания заболеваний определяется терапевтическая стратегия. Так, вирусная инфекция купируется посредством иммуностимуляции и иммуномодуляции, бактериальная – антибиотическими средствами, аллергическое воспаление – антигистаминными.
Широко применяют глюкокортикоидные препараты, кортикостероидные капли и мази местно, иногда внутрь нестероидные противовоспалительные препараты. На этапе выздоровления практически всегда назначаются физиотерапевтические процедуры.
В наиболее серьезных случаях, например, при абсцессах и/или риске прободения склеры, показано офтальмохирургическое вмешательство, в т.ч. по пересадке склеральной ткани.
Склерит
Склерит – тяжёлое аутоиммунное воспалительное заболевание, затрагивающее слои склеры глаза и поражающее эписклеральные кровеносные сосуды. При отсутствии лечения болезнь может спровоцировать нарушения зрения вплоть до полной потери зрительной функции.
Заболевание чаще встречается у женщин в возрасте 40-50 лет. На ранней стадии его можно спутать с конъюнктивитом.
Виды склерита
По зоне поражения различают передний и задний склерит
Передний склерит затрагивает наружные слои склеры и в 60% случаев поражает сразу два глаза. Это распространённый вид болезни, который, в свою очередь, бывает двух типов:
Существует особая некрозирующая форма переднего склерита, наиболее тяжелая форма. В этом случае болезнь характеризуется некрозом тканей глаза.
Задний склерит затрагивает задний (недоступный для осмотра) раздел склеры, диагностируется в 2% случаев, наблюдается только у детей и чаще всего поражает один глаз.
Причины склерита
В современной медицине отмечают большое число причин для возникновения склерита:
В 50% случаев склерит возникает на фоне системных заболеваний.
Признаки (симптомы)
Внешние симптомы
К внешним симптомам переднего склерита относят:
Задний склерит не проявляется явно. Подозревать наличие этого заболевания можно при появлении следующих признаков:
Лечение склерита
Медикаментозная терапия
Совместно с приёмом лекарств назначается богатая витаминами и полезными веществами диета. Некоторые врачи также практикуют гирудотерапию в области висков при лечении склерита, но этот способ лечения является спорным и не имеет доказанной эффективности.
Оперативное вмешательство (при сложном некротизирующем склерите)
Если абсцесс затронул глубокие слои склеры и спровоцировал деформации радужки и роговицы, что привело к ухудшению или потере зрения, потребуется хирургическая операция по пересадке донорской склеры или роговицы.
Возможные осложнения
Развитие склерита приводит к серьёзным осложнениям вплоть до полной потери зрения.
К последствиям запущенного склерита относят:
Вовремя обратитесь за лечением склерита в офтальмологическую клинику, чтобы избежать серьёзных осложнений и сохранить зрение.
Склерит
Склерит – это воспалительный процесс, который поражает всю толщу наружной соединительнотканной оболочки глазного яблока. Клинически проявляется гиперемией, инъекцией сосудов, отеком, болезненностью при пальпации зоны поражения или движениях глазного яблока. Диагностика склерита сводится к проведению наружного осмотра, биомикроскопии, офтальмоскопии, визометрии, тонометрии, флуоресцентной ангиографии, ультразвукового исследования (УЗД) в В-режиме, компьютерной томографии. В зависимости от формы заболевания схема лечения включает местное или системное применение глюкокортикоидов и антибактериальных средств. При гнойном склерите показано вскрытие абсцесса.
Общие сведения
Склерит – это воспалительное заболевание склеры, характеризующееся медленно прогрессирующим течением. Среди всех форм наиболее распространен передний склерит (98%). Поражение задних отделов склеры наблюдается только у 2% пациентов. Варианты течения патологии без некроза преобладают над некротизирующими, что ассоциировано с благоприятным прогнозом. При ревматоидном и реактивном хламидийном артритах распространены диффузные варианты заболевания. В 86% случаев анкилозирующего спондилита диагностируют узелковый склерит. У 40-50% пациентов патологические изменения склеры сочетаются с поражением суставов воспалительного генеза, а в 5-10% случаев артриту сопутствует склерит. Болезнь чаще встречается у лиц женского пола (73%). Пик заболеваемости приходится на возраст от 34 до 56 лет. У детей патология наблюдается в 2 раза реже.
Причины склерита
Этиология склерита напрямую связана с системными заболеваниями в анамнезе. Триггерами поражения склеры являются ревматоидный артрит, гранулематоз Вегенера, ювенильный идиопатический, реактивный хламидийный или псориатический артрит, узелковый полиартрит, анкилозирующий спондилит и полихондрит, характеризующийся рецидивирующим течением. Реже данная патология развивается в послеоперационном периоде после оперативного удаления птеригиума или травматического повреждения. Описаны клинические случаи инфекционного склерита у пациентов с витреоретинальным хирургическим вмешательством в анамнезе.
К склериту инфекционной этиологии зачастую приводит диссеминация процесса с зоны изъязвления на роговой оболочке. Также источником инфекции может быть воспаление придаточных пазух носа. Наиболее распространенными возбудителями заболевания являются синегнойная палочка, вирус Варицелла-Зостер и золотистый стафилококк. В редких случаях склерит имеет грибковое происхождение. Медикаментозное поражение склеры чаще развивается при приеме митомицина С. Факторы риска – костно-суставные формы туберкулеза в анамнезе, системные воспалительные заболевания.
Симптомы склерита
С клинической точки зрения в офтальмологии выделяют передний (не некротизирующий, некротизирующий), задний и гнойный склерит. Не некротизирующее поражение склеры бывает диффузным или узелковым. Некротизирующее может сопровождаться или не сопровождаться воспалительным процессом. В ряде случаев течение склерита характеризуется кратковременными самостоятельно прекращающимися эпизодами. В то же время, патологический процесс в склере провоцирует ее некроз с вовлечением подлежащих структур. Для данного заболевания свойственно острое начало, реже наблюдаются вялотекущие варианты. При диффузном склерите в воспалительный процесс вовлекается весь передний отдел наружной соединительнотканной оболочки глазного яблока. Узелковое поражение сопровождается снижением остроты зрения.
Для переднего склерита свойственно медленно прогрессирующее течение. Эта форма сопровождается бинокулярным поражением органа зрения. Пациенты отмечают выраженную болезненность при касании к зоне проекции отека, фотофобию. Длительное течение заболевания приводит к поражению склеры по окружности лимба (кольцевидный склерит) и возникновению тяжелого кератита, ирита или иридоциклита. При гнойном склерите возможен разрыв оболочек абсцесса, что приводит к развитию ирита или гипопиона.
При некротическом поражении склеры пациенты отмечают нарастающую боль, которая в дальнейшем становится постоянной, иррадиирует в височную область, надбровную дугу и челюсть. Болевой синдром не купируется приемом анальгетиков. Некротизирующий склерит осложняется прободением склеры, эндофтальмитом или панофтальмитом. При задней форме патологии пациенты предъявляют жалобы на болезненность при движении глазного яблока, ограничение его подвижности. Послеоперационный склерит развивается на протяжении 6 месяцев после хирургического вмешательства. При этом формируется участок локального воспаления, который сменяется некрозом. Снижение остроты зрения наблюдается только при распространении воспалительного процесса на прилежащие структуры глазного яблока или развитии вторичной глаукомы.
Диагностика склерита
Диагностика склерита включает в себя проведение наружного осмотра, биомикроскопии, офтальмоскопии, визометрии, тонометрии, флуоресцентной ангиографии, ультразвукового исследования (УЗД) в В-режиме, компьютерной томографии. При наружном осмотре пациентов с передним склеритом обнаруживается отечность, гиперемия и инъекция сосудов. Зона отека имеет очерченные границы. При пальпаторном исследовании отмечается болезненность. Проведение биомикроскопии при «студенистом» склерите позволяет выявить зону нависания хемозированной конъюнктивы над лимбом. Этот участок имеет красно-коричневый оттенок и желатиноподобную консистенцию. На поверхности роговой оболочки можно обнаружить инфильтраты с выраженной васкуляризацией. Методом биомикроскопии со щелевой лампой при диффузном склерите определяется нарушение физиологического радиального направления сосудистого рисунка. При узелковой форме проведение визиометрии указывает на снижение остроты зрения.
При гнойном склерите наружный осмотр позволяет выявить гнойный инфильтрат и инъекцию сосудов. Поражение задних отделов склеры сопровождается отечностью век, конъюнктивы и незначительным экзофтальмом. Методом офтальмоскопии определяется проминирование диска зрительного нерва, субретинальная липидная экссудация, отслоение сетчатки и хориоидеи, вызванное скоплением экссудата. УЗИ в В-режиме указывает на утолщение задней части наружной соединительнотканной оболочки глазного яблока, скопление экссудата в теноновом пространстве. Изменение толщины склеры также можно подтвердить при помощи КТ.
При некротизирующем склерите при помощи флуоресцентной ангиографии определяется извитой ход, участки окклюзии сосудов, аваскулярные зоны. Проведение биомикроскопии со щелевой лампой позволяет визуализировать некротические изменения склеры, изъязвление прилежащей конъюнктивы. В динамике обнаруживается расширение зоны некроза. Методом тонометрии у пациентов со склеритом часто выявляется повышение внутриглазного давления (более 20 мм. рт. ст.).
Лечение склерита
Схема лечения склерита включает в себя местное использование глюкокортикоидных и антибактериальных капель для инстилляции. Если заболевание сопровождается повышенным внутриглазным давлением, то комплекс терапии необходимо дополнить топическими гипотензивными средствами. В курс лечения входит прием нестероидных противовоспалительных препаратов. При их непереносимости рекомендовано назначение медикаментов из группы глюкокортикостероидов. При склерите без некротического поражения глюкокортикоиды и антибактериальные препараты необходимо вводить в виде субконъюнктивальных инъекций. Альтернативой данному методу введения является прием пролонгированных форм глюкокортикоидов.
При развитии некроза склеры показана комбинированная терапия глюкокортикостероидами и иммунодепрессантами. В случаях возникновения аллергической реакции параллельно с данными лекарственными средствами применяются противоаллергические и десенсибилизирующие препараты. При гнойной форме склерита тактика лечения сводится к проведению массивной антибактериальной терапии. При этом используются пероральный и субконъюнктивальный пути введения препаратов из группы фторхинолонов, аминогликозидов и полусинтетических пенициллинов. Дополнительный способ введения – электрофорез. При отсутствии эффекта от медикаментозной терапии показано хирургическое вскрытие абсцесса. Также в схему лечения следует включить препараты для лечения основной патологии, на фоне которой развился склерит. Если этиологическим фактором являются микобактерии туберкулеза, противотуберкулезные средства для местного применения рассматриваются, как вспомогательные.
Прогноз и профилактика склерита
Специфической профилактики склерита не разработано. Неспецифические превентивные меры сводятся к своевременному лечению основной патологии, профилактике воспаления придаточных пазух носа (синусита), соблюдению правил асептики и антисептики во время проведения оперативных вмешательств. Пациентам с системными заболеваниями в анамнезе необходимо 2 раза в год проходить осмотр у офтальмолога. Прогноз для жизни и трудоспособности зависит от своевременности постановки диагноза, адекватности лечения, вида возбудителя при инфекционном поражении и формы заболевания. Наиболее благоприятным вариантом являются диффузные формы болезни. Для склерита, вызванного синегнойной палочкой, чаще характерен неблагоприятный прогноз.
Эписклерит глаза: причины, симптомы и лечение
Склера – внешний сферический «корпус» глаза из плотной соединительной ткани (более плотной, чем другие глазные ткани), который обеспечивает целостность сложной внутриглазной оптико-нейронной системы. Сам термин «склера» и на греческом, и на более поздней латыни означает нечто жесткое, твердое, ригидное – хотя плотность склеральной ткани, конечно, значительно уступает костной или даже хрящевой.
Если рассматривать склеру как защитный «скафандр», то это скафандр, скорее, мягкого, упругого типа: фиброзная, волокнистая структура склеры позволяет ей до определенной степени сжиматься и растягиваться (некоторые заболевания, напр., глаукома, приводят к патологическому растяжению). Кроме защитных функций, склера как наружная оболочка играет также роль своеобразного шасси для крепления глазодвигательных мышц, сопряжения с внешней, проводниковой частью зрительного нерва, и т.д.
Толщина склеры постепенно увеличивается с возрастом и, кроме того, зависит от конкретного сектора глазного яблока, но в норме, как правило, не превышает 1 мм. В передней, открытой сквозь веки внешнему миру области глаза склеральная ткань плавно переходит в прозрачную роговичную оболочку. Цвет здоровых склер приближается к белому; у детей, а также в случаях патологического истончения, он может приобретать небесно-синий оттенок, что усиливает внешнее впечатление «белоснежности».
Вообще, естественная чистота и яркость глазных белков, – т.е. видимой сквозь роговицу части склер, – в силу филогенетических особенностей человеческого восприятия кажется нам неоспоримым признаком здоровья их обладателя, тогда как мутность, тусклость, покраснение или желтизна – достоверным свидетельством неблагополучия (что и подтверждается в абсолютном большинстве случаев).
Склерит и эписклерит – в чем разница
В офтальмологии выделяют обширную группу воспалительных процессов в склеральной ткани, обозначаемых собирательным термином «склериты». Такие воспаления вызываются различными причинами и отличаются друг от друга клинически; чаще они встречаются у женщин в возрасте после 40 лет и представляют, в целом, достаточно серьезную проблему.
Специфика склеритов в сравнении с прочими воспалительными процессами состоит, во-первых, в меньшей статистической значимости острых инфекций: бактерии и вирусы, безусловно, также относятся к ведущим причинам воспаления, но нередко склерит развивается как «верхушка айсберга» на патологической почве, т.е. на фоне и вследствие тяжелых системных заболеваний, в частности, аутоиммунных.
Во-вторых, из-за определенного сходства симптоматики склерит легко принять, напр., за гораздо более распространенный конъюнктивит, в результате чего лечение может оказаться недостаточно эффективным или вовсе неадекватным, что, в свою очередь, приводит к хронификации процесса.
В-третьих, в силу сугубо геометрических причин задний (по локализации воспаления) склерит, особенно если он развивается медленно и поначалу бессимптомно, крайне затрудняет диагностику, т.к. воспалительный очаг недоступен офтальмоскопии; теряется время, и зачастую патология обнаруживается уже на критических этапах, при выраженном снижении зрения, угрозе отслоения сетчатки и/или гнойного расплавления склеры.
Наконец, склериты опасны осложнениями (иридоциклит, кератит и пр.), которые могут возникать при распространении процесса на смежные ткани.
Существуют различные классификации склеритов, однако в медицинском нозологическом глоссарии используется и отдельный термин «эписклерит», который, как можно интуитивно предполагать (с полным основанием), также имеет отношение к воспалительным процессам склеры.
Эписклерит глаза
Между склеральным «кожухом» глазного яблока и глазницей (как частью черепа) существует еще несколько прослоек. Ближайшей и непосредственно прилегающей к склере, словно упаковочная пленка, оболочкой является конъюнктива, – тонкий увлажняющий слизистый слой, воспаление которого хотя бы однажды переживал, видимо, любой человек. Если воспалительный процесс развивается «под» конъюнктивой, т.е. на какой-либо площади ее поверхностного соприкосновения со склерой, такое воспаление называют эписклеритом – по названию самого внешнего, относительно рыхлого склерального слоя, или эписклеры.
Все сказанное выше о склеритах применимо, в целом, и к эписклериту как к локальной разновидности; во многих публикациях, посвященных воспалениям склеры, эписклерит отдельно даже не упоминается. Вместе с тем, отличия есть – как гистологические, так и клинические.
Эписклера характеризуется, кроме рыхлости, богатой иннервацией и васкуляцией: в этом слое сосредоточены нервные волокна и разнокалиберные кровеносные сосуды. В такие участки всегда быстрее проникают болезнетворные факторы, однако с током крови легче транспортируется и иммунный отклик организма, и лекарственные соединения. Более чем в половине случаев (до 60%) эписклерит даже не нуждается в офтальмологическом вмешательстве, длится недолго, проходит без последствий, и при простом (см.ниже) типе эписклерита крайне редко процесс распространяется на более глубокие клеточные слои, превращаясь в «истинный» склерит.
Причины
Воспаление эписклеральных тканей может быть обусловлено широким спектром причин и патогенных условий: инфекции (вирусные и бактериальные, преимущественно кокковые); системные заболевания (коллагенозы, ревматизм, саркоидоз, и т.п.), аллергические реакции, нарушения биохимического состава крови, травмы глаза (химические, физические, механические).
Симптомы
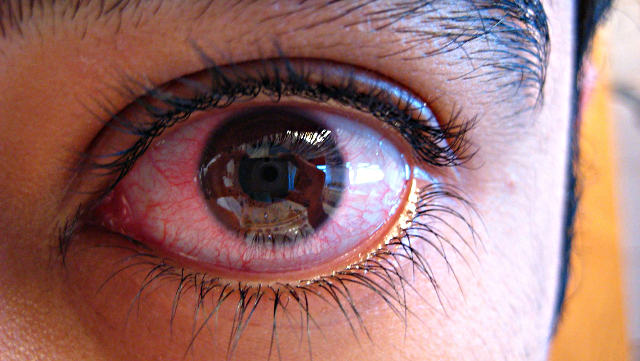
Чаще всего эписклерит развивается стремительно, на видимой поверхности глаза, обычно ближе к уголкам. Классическими, наиболее распространенными признаками выступают резь, болевой синдром, гиперемия (причем цвет покраснения варьирует от светло-розового до алого, приобретая затем цианозный оттенок), усиленное слезотечение и светобоязнь. Из-за отечности и вспухания пораженный участок может казаться выпуклым, рельефным.
Различают два основных варианта эписклерита: простой (диффузный) и узелковый.
Простой встречается вчетверо чаще узелкового, обычно протекает быстрее и болезненней, лучше поддается терапии и гораздо реже рецидивирует.
При узелковом эписклерите более выражена тенденция к припуханию и воспалению сосудов, вследствие чего выпуклость воспаленного участка заметней и ощутимее («инородное тело»); образуются мелкие болезненные очажки 1-4 мм в диаметре, которые в некоторых случаях объединяются. Средняя продолжительность узелкового эписклерита составляет примерно 2 недели, хотя разброс достаточно велик – от нескольких дней до нескольких месяцев. Нередко встречаются хронически-рецидивирующие формы.
Иногда отдельно рассматривают также мигрирующий, скоротечный вариант эписклерита, для которого характерны болезненность, сопутствующий отек век, головная боль и самокупирование за 2-3 дня. Кроме того, при «розовой» угревой сыпи иногда возникает узелковый розацеа-эписклерит, однако этот вариант больше относится к кератитам: вовлекается роговичная оболочка, что является наиболее серьезным из осложнений эписклерита, поскольку нелеченный кератит значительно менее благоприятен в прогнозе и может привести к самым плачевным последствиям для зрительной системы в целом.
Лечение эписклеритов
Глазные капли и мази
При интенсивном болевом синдроме, хроническом течении, частых рецидивах – назначают кортикостероидные глазные капли (напр., офтан-дексаметазон), гидрокортизоновую глазную мазь, или же нестероидные противовоспалительные препараты (например, глазные капли Индоколлир, Наклоф, Диклофенак и т.д.), которые при местной резистентности могут быть назначены перорально, в виде таблеток.
Народное лечение
Наиболее доступным и, вместе с тем, достаточно эффективным противовоспалительным средством в данном случае служат промывания глаза травяными отварами. С этой целью применяется чайная заварка, различные комбинации ромашки, корня лопуха, шалфея, василькового цвета. Однако, данные средства могут вызвать аллергическую реакцию, что необходимо учитывать.