Эктопия без атипии что это
Эктопия шейки матки
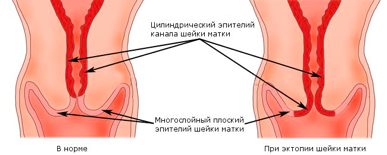
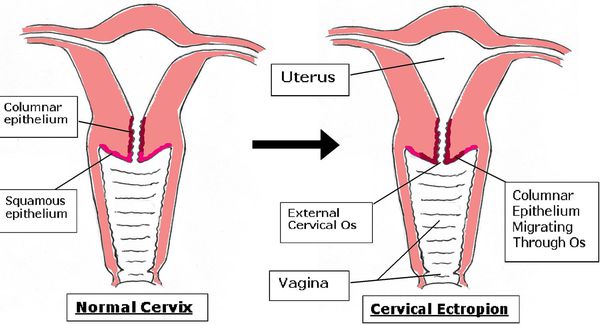
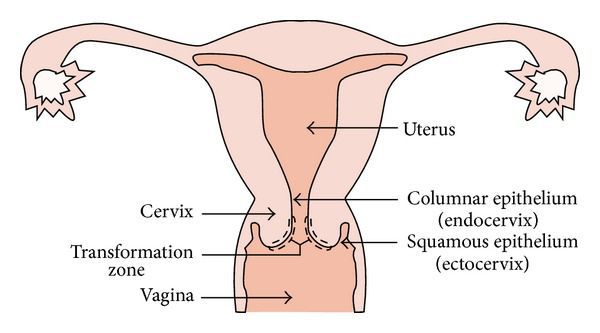
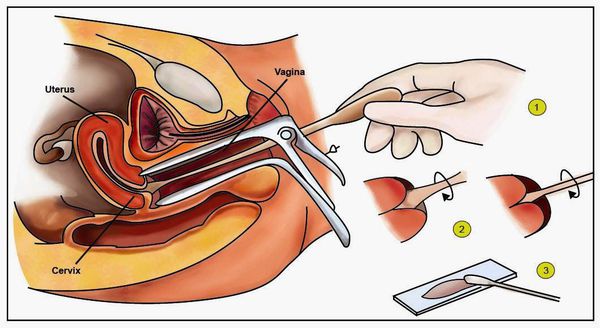
Влагалищная часть шейки матки покрыта плоским (по форме клеток) эпителием, который при осмотре в зеркалах выглядит однородного, бледно-розового цвета. Клетки, выстилающие цервикальный канал (канал шейки матки), по форме совсем другие – цилиндрические, выступающие над поверхностью, при осмотре выглядят красного цвета, а при осмотре под увеличением похожи на виноградинки. При гинекологическом осмотре эти два вида эпителия хорошо различимы. В норме, на поверхности шейки матки определяются только клетки плоского эпителия, цилиндрический эпителий не виден, т.к. он расположен внутри цервикального канала.
Есть несколько разных понятий, которые необходимо различать.
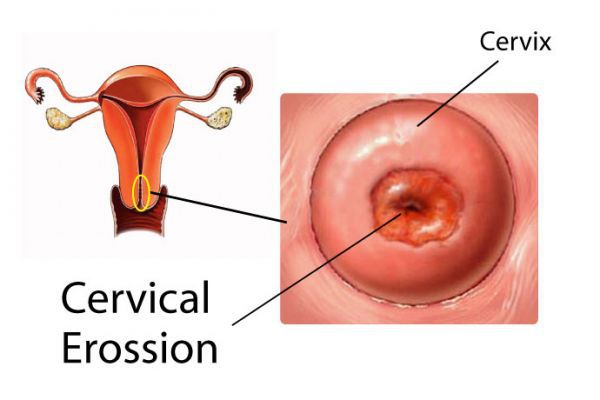
Эрозия (истинная эрозия) — заболевание шейки матки, при котором наблюдается дефект слизистого слоя, покрывающего влагалищную часть шейки матки, ярко красного цвета, неправильной формы, с относительно четкими границами, легко травмируется и кровоточит. Причиной чаще всего является воспаление или травма. Эрозивные очаги похожи на неглубокие язвы. Т.к. клетки слизистой хорошо регенерируют (восстанавливаются) обычно эрозия заживает за 5-7 дней. Незаживающая истинная эрозия встречается редко и требует наблюдения и лечения. Истинная эрозия встречается примерно у 1% женщин.
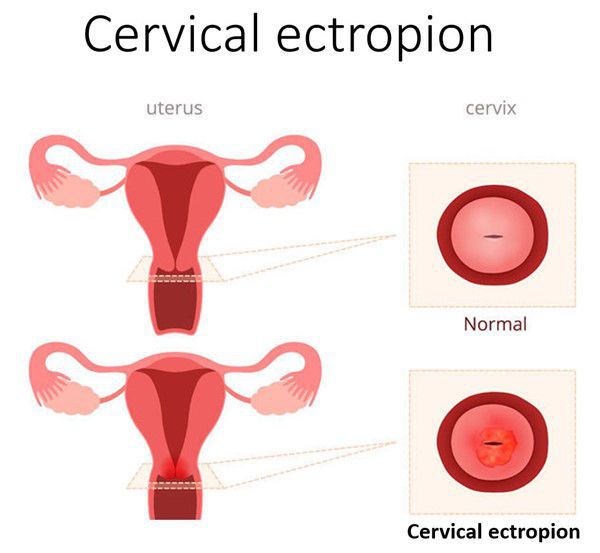
Эктопия (псевдоэрозия) — заболевание шейки матки, при котором происходит смещение границ между плоским эпителием, расположенным на поверхности шейки матки, и цилиндрическим эпителием, выстилающего цервикальный канал, на влагалищную часть шейки матки. Эктопия встречается примерно у 40% женщин и не является патологией.
И чаще всего именно эктопию шейки матки женщины неправильно именуют «эрозией». Будем корректны, и т.к. чаще всего у женщин обнаруживается эктопия, то далее речь будем вести об этом состоянии.
По причине возникновения эктопия может быть: врожденная (влияние высокого уровня гормонов материнского организма) и приобретенная. Приобретенная эктопия может быть связана с:
инфекционными факторами (раннее начало половой жизни, большое количество половых партнеров, наличие в анамнезе воспалительных процессов половых органов);
травматическими факторами (травмы шейки матки во время родов и абортов, применение барьерных методов контрацепции);
нарушением гормонального фона (раннее начало менструаций, нарушения менструального цикла и репродуктивной функции);
изменениями иммунного статуса (наличие хронических заболеваний, профессиональных вредностей).
По клиническому течению: неосложненная форма и осложненная форма (сочетание с воспалительными заболеваниями шейки матки и влагалища).
Диагностика эктопии
Врач может определить наличие изменений на шейке матки при осмотре с помощью гинекологического зеркала. Основные (обязательные) диагностические обследования, которые необходимо ежегодно проходить женщине на амбулаторном уровне:
общий гинекологический осмотр;
мазок на степень чистоты влагалища: проверяется микробная флора. Анализ исключает или подтверждает воспалительный процесс, определяет количество полезных и патогенных микроорганизмов. Обязательно назначается при осложненной форме эрозии с симптомами зуда и нетипичными выделениями. Благодаря этому мазку выявляются сопутствующие инфекционные заболевания.
цитологическое исследование мазков с шейки матки (ПАП – тест): берется мазок с поверхности шейки матки и из цервикального канала. При исследовании этих клеток под микроскопом, оценивается их строение и реакции на специальные химикаты. В заключении описывают наличие или отсутствие патологических (атипичных) клеток. От диагноза зависит выбор лечения.
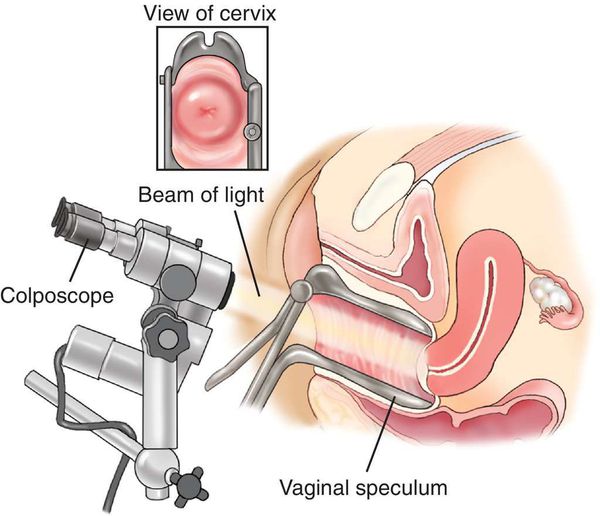
расширенная кольпоскопия. Врач осматривает шейку матки, стенки влагалища с помощью специального прибора, с встроенным микроскопом. В ходе исследования врач обрабатывает шейку матки различными веществами (йод, уксусная кислота, раствор Люголя). Здоровые и пораженные ткани реагируют на эти растворы по-разному, благодаря чему врач четко видит опасные места. Атипичные (подозрительные) клетки никак не реагируют на раствор, не окрашиваются, не отекают. При осмотре врач гинеколог определяет необходимость проведения дополнительных диагностических обследований, в том числе на «скрытые» инфекции, вирус папилломы человека, вирус простого герпеса. Для уточнения диагноза при измененной слизистой, подозрении на предрак, рак может потребоваться более глубокое исследование – биопсия шейки матки, выскабливание цервикального канала с последующим гистологическим исследованием.
Нужно ли лечить эктопию шейки матки?
Неосложненная эктопия шейки матки лечения не требует. Вмешательство возможно в двух случаях: отклонения, выявленные по цитологии и кольпоскопии (вирус папилломы человека), требующие биопсии; кровянистые выделения после половых контактов.
При выявлении осложненной формы, в зависимости от патологии, с которой сочетается эктопия шейки матки, проводят:
ликвидацию сопутствующего воспаления;
коррекцию гормональных и иммунных нарушений;
коррекцию микробной флоры влагалища;
удаление патологически изменённой ткани шейки матки (применяют методы криодеструкции, лазерной коагуляции, радиохирургии).
При выявлении атипических клеток при цитологическом исследовании и (или) при наличии отклонений в результатах кольпоскопии проводят прицельную биопсию шейки матки с последующим гистологическим исследованием для принятия решения о дальнейшей тактике лечения.
Чем опасна эктопия шейки матки?
Область эктопии – зона риска, место, где может возникнуть предрак и рак. Наблюдение и лечение эктопии шейки матки предотвращает серьезные заболевания.
Методы лечения эктопии шейки матки
В большинстве случаев под лечением эктопии подразумевают ее удаление с помощью лазера, радиоволнового метода или жидкого азота (криодеструкция). Радиоволновой метод позволяет получить материал, который можно отправить на гистологическое исследование. Лазер и криодеструкция такой возможности не дают.
Эктопия шейки матки может быть причиной бесплодия?
Эрозия шейки матки не может быть причиной бесплодия. Она никак не влияет на репродуктивную функцию женщины. Но важно помнить, что патология, с которой сочетается эктопия шейки матки (воспаление, гормональные и иммунные нарушения) могут приводить к отсутствию беременности и снижать вероятность наступления беременности при ЭКО.
Можно делать ЭКО при наличии эктопией шейки матки?
Эрозия матки не является ни показанием, ни противопоказанием к проведению экстракорпорального оплодотворения. Но этапе подготовке к беременности может возникнуть необходимость в лечении осложненной эрозии шейки матки (при наличии воспаления, атипичных изменений). Планировать беременность возможно через 1-3 месяца – в зависимости от объема и характера проведенного лечения.
Симптомы, которые требуют незамедлительной консультации и осмотра гинеколога
Появление кровянистых выделений после половых контактов, физических нагрузок, проявляющихся вне менструации, является поводом для обращения к гинекологу.
Что такое атипичные клетки шейки матки
» data-image-caption=»» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/02/atipichnye-kletki.png?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/02/atipichnye-kletki.png?fit=829%2C550&ssl=1″ />
Нарушение строения эпителиальных клеток — это термин для обозначения клеток необычного размера или формы, обнаруженных на шейке матки. Этот результат теста, чаще всего полученный после мазка Папаниколау, не обязательно указывает на злокачественный рост опухоли, но уже говорит о том, что могут быть предраковые клетки или начальные раковые клетки.
Особенности анализа на атипичные клетки
Типы аномалий
Атипичные эпителиальные клетки делятся на две широкие категории: плоскоклеточные и железистые.
Наиболее распространенными типами являются атипичные плоскоклеточные клетки (ASC), плоскоклеточные интраэпителиальные образования (SIL) или плоскоклеточный рак. Проблемы, возникающие обнаружением железистых клеток обычно классифицируются как атипичные железистые клетки (AGC) или аденокарцинома.
Из обнаруженных плоскоклеточных и железисто-клеточных аномалий только имеющие признаки плоскоклеточного рака и аденокарциномы почти наверняка указывают на развитие рака.
ASC-клетки
ASC-клетки явно не нормальны, но не совсем понятно, почему. Клетки в этой категории могут быть либо атипичными плоскоклеточными неопределенного значения (ASCUS), либо атипичными плоскоклеточными клетками с возможными изменениями высокого уровня риска рака (ASC-H).
Кольпоскопия — диагностический тест, при котором гинеколог визуально исследует внутреннюю часть влагалища на наличие патологий или повреждений.
SIL-клетки
SIL — это клетки, образующие наросты на поверхности шейки матки, которые могут привести к раку. Они относятся к категории среднего или высокого риска в зависимости от вероятности возникновения рака.
После обнаружения SIL-клеток специалист обычно рекомендует кольпоскопию или биопсию, чтобы подтвердить уровень риска, связанного с обнаружением данной клетки.
Плоскоклеточный рак
Плоскоклеточный рак — наиболее распространенный тип рака шейки матки и может быть смертельным, если его не лечить.
Если на него указывает мазок Папаниколау, гинекологи срочно проводят кольпоскопию или биопсию, чтобы определить, на какой стадии находится рак, начиная с «in situ», что означает, что раковые клетки существуют, но еще не распространились в ткани, до стадии 4, на которой рак распространился за пределы шейки матки.
Как только это будет определено, женщина может начать лечение.
AGC-клетки
Их обнаружение может указывать на то, что у железистых клеток в шейке матки или слизистой оболочке матки, также называемой эндометрием, могут возникнуть проблемы. Около половины случаев обнаружения AGC-клеток не вызывают беспокойства, как ASCUS. Однако они могут быть предраковыми, поэтому также нужно пройти биопсию для уверенности.
Аденокарцинома
Это довольно редкий тип рака, который похож на плоскоклеточный рак, но поражает железистые клетки.
Как и в случае обнаружения плоскоклеточного рака, необходимо срочное дополнительное тестирование для определения стадии рака, а затем начинают лечение.
Причины
Одна из причин появления аномальных эпителиальных клеток — дисплазия шейки матки. В этом случае шеечные клетки растут ненормально, и они либо имеют странную форму, либо разрастаются в огромных количествах.
Рост клеток не является однозначно злокачественным симптомом, но со временем аномальная клетка может переродиться в рак в течение примерно 10 лет или немного дольше. Дисплазия шейки матки чаще встречается у женщин от 25 до 35 лет и обычно не имеет симптомов.
Иногда сообщается о необычных клетках, возникающих из-за инфекций, таких как герпес и вирус папилломы человека. ВПЧ — один из ведущих факторов риска развития рака шейки матки.
Наличие паразитов или грибковых инфекций также может дать положительный результат. Клеточная ткань может оказаться ненормальной из-за травмы. Если есть подозрение на инфекцию или травму, то, как правило, не возникает проблем с диагностикой рака в результате обнаружения такой аномалии эпителиальных клеток.
Лечение
Лечение аномалий эпителиальных клеток зависит от конкретной проблемы.
Что такое эктопия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пенкиной Анны Евгеньевны, гинеколога-эндокринолога со стажем в 25 лет.
Определение болезни. Причины заболевания
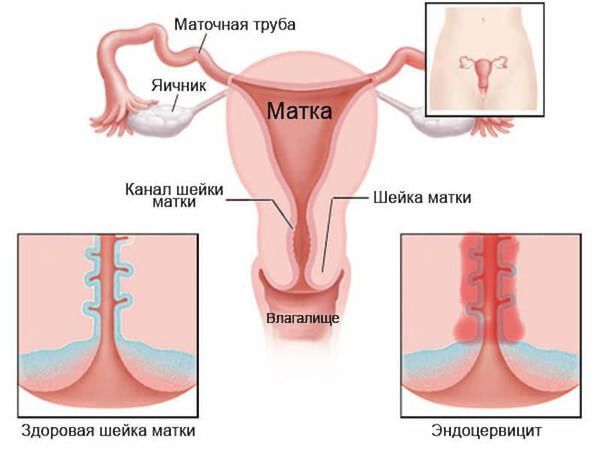
Эктопия шейки матки — состояние шейки матки, которое характеризуется смещением кнаружи границы между цилиндрическим и многослойным плоским эпителием.
Факторы, способствующие развитию эктопии.
Симптомы эктопии шейки матки
Характерным симптомом при кольпоскопическом осмотре также является особая реакция участка эктопии на пробы с уксусной кислотой и раствором Люголя (5 % водный раствор йода). Эктопированный участок бледнеет и раствором Люголя не окрашивается.
Зачастую эктопию обнаруживают при обращении пациентки к гинекологу по поводу нарушений менструального цикла и/или проблем с зачатием. Однако до сих пор не удалось выяснить, является ли эктопия причиной данных нарушений либо имеет с ними общие предпосылки.
Патогенез эктопии шейки матки
Место стыка двух видов эпителия, в которой происходят изменения, называется зоной трансформации. Она особенно уязвима в плане развития злокачественных новообразований. Около 90 % случаев рака шейки матки развивается именно здесь.
Воспалительная теория развития приобретённой эктопии подтверждается тем, что это состояние довольно часто сочетается с хроническими воспалительными процессами в органах репродуктивной сферы, инфекциями, передающимися половым путём. Согласно воспалительной теории, участок эктопии представляет собой своеобразный резервуар патологической микрофлоры, поддерживающей хроническое воспаление.
Иммунологическая теория связывает формирование эктопии с нарушениями местного гуморального и клеточного иммунитета, в частности, с понижением активности Т-лимфоцитов и повышением синтеза отдельных классов иммуноглобулинов. Шейка матки обеспечивает иммунный барьер на пути внешних неблагоприятных факторов. С этой целью вырабатывается особый слизистый секрет, имеющий сложный состав, который может нарушаться вследствие воздействия тех же гормональных колебаний и других факторов. Выраженность эктопии, как правило, положительно взаимосвязана с выраженностью иммунологических нарушений.
Согласно дисгормональной теории [17] появление цилиндрического эпителия за пределами наружного зева спровоцировано нарушением баланса между эстрогенами и прогестероном, к которым особенно чувствительны клетки зоны трансформации. У женщин с проблемами менструального цикла эктопия диагностируется в несколько раз чаще.
Травматическая теория отводит решающую роль в развитии цервикальной эктопии различным повреждениям шейки матки: разрывы при осложнённых родах, аборты, гинекологические операции и другие вмешательства могут нарушать кровоснабжение и иннервацию (связь с центральной нервной системой), что, в свою очередь, ведёт к изменениям.
В целом единая теория до сих пор не сформулирована. Вероятнее всего, истинный механизм развития эктопии представляет собой сочетание компонентов разных теорий.
Классификация и стадии развития эктопии шейки матки
Существует Международная классификация болезней (МКБ-10), Международная гистологическая классификация опухолей, Международная классификация кольпоскопических терминов, в которых представлены основные виды поражений шейки матки. Эти классификации используются исключительно специалистами — врачами-гинекологами — они малопонятны для людей без медицинского образования. А для общего представления можно представить следующую классификацию.
По признаку наличия осложнений различают осложнённые [10] и неосложнённые клинические формы.
По характеру течения эктопия шейки матки может быть ранней рецидивирующей, если после проведённого лечения она вновь обнаруживается через 2-3 месяца, и поздней рецидивирующей, если до рецидива прошло 6 месяцев или более.
По морфологическим признакам эктопия шейки матки подразделяется на следующие варианты и их сочетания:
По течению цервикальная эктопия может быть прогрессирующей (пролиферирующей), стационарной (простой) и заживающей (находящейся в фазе обратного развития).
Осложнения эктопии шейки матки
Инфекционно-воспалительные явления в половых путях могут не только ухудшать течение беременности, осложнять родовой процесс, но и затягивать восстановление женщины в послеродовом периоде, иногда приводя к серьёзным проблемам, например:
Пациентке, страдающей эктопией, трудно самостоятельно заподозрить у себя развивающиеся осложнения, например, злокачественный процесс. Ведь до некоторых пор они не дают явных симптомов. Именно поэтому так важно своевременно проходить профилактические гинекологические обследования. Тем не менее, когда в качестве осложнений выступают воспалительные процессы, женщину могут беспокоить:
Диагностика эктопии шейки матки
Для полноценной диагностики необходимо пройти комплексное обследование. Оно включает следующие методы:
Диагностикой обычно занимается гинеколог. При гормональных нарушениях может потребоваться консультация гинеколога-эндокринолога, при высокой степени дисплазии, подозрении на злокачественный процесс — онкогинеколога.
Лечение эктопии шейки матки
Неосложнённая цервикальная эктопия не требует лечения. Однако такая пациентка находится в группе риска, поэтому ей показано диспансерное наблюдение: ежегодное прохождение плановых профилактических осмотров с кольпоцитологическим и бактериоскопическим исследованием.
Случаи цервикальной эктопии, осложнённые дисплазией высокой степени, должны лечиться онкогинекологом.
В остальных случаях выделяют следующие основные цели лечения [10] [13] :
Медикаментозная терапия включает следующие группы лекарственных средств:
Немедикаментозное лечение
Довольно широко применяются деструктивные методы лечения, являющиеся менее травматичными, нежели полномасштабное хирургическое вмешательство. К ним относятся:
Наиболее прогрессивными из деструктивных методов являются лазерная коагуляция и радиоволновая хирургия. Обе методики малотравматичны, отличаются быстрым заживлением, не приводят к обильным кровотечениям, имеют крайне низкий риск других осложнений. Лечебные манипуляции выполняются амбулаторно, практически не влияют на трудоспособность пациентки, имеют минимальные ограничения в периоде реабилитации.
Хирургическое лечение
К хирургическому вмешательству (реконструктивно-пластическим операциям) прибегают в случаях сочетания цервикальной эктопии с высокой степенью дисплазии, а также при выраженных деформациях шейки матки.
Как правило, обнадёживающие результаты даёт комплексное лечение с применением разных методов. Так, например, при сочетании цервикальной эктопии и папилломавирусной инфекции с высокой вирусной нагрузкой лазерную вапоризацию (выпаривание патологического эпителия) предваряют противовирусной терапией, иммунокоррекцией.
Прогноз. Профилактика
В подавляющем большинстве случаев эктопии шейки матки прогноз для жизни и здоровья остаётся благоприятным.
Специфических мер профилактики данного вида патологии пока не разработано. В целом для понижения вероятности развития цервикальной эктопиии и её осложнений следует придерживаться следующих рекомендаций [15] :
В плане вторичной профилактики у пациенток с папилломавирусной инфекцией после успешно проведённого лечения цервикальной эктопии рекомендуется регулярное наблюдение (не менее четырёх раз в течение первого года) с обязательным определением вирусной нагрузки и экспрессии онкопротеина Е7.
Эктопия шейки матки
Специалисты ЦМРТ проводят информативные гинекологические обследования. Прием ведет опытный и квалифицированный врач-гинеколог.
Эктопия шейки матки – это патологический гинекологический процесс, при котором происходит смещение цилиндрического эпителия из цервикального канала на поверхность влагалищной части цервикса. Второе название патологии – псевдоэрозия. Эктопия определяется у 38% женщин с эрозией шейки матки в репродуктивном возрасте.
Рассказывает специалист ЦМРТ
Дата публикации: 13 Августа 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины эктопии шейки матки
Эктопия шейки матки в ряде случаев относится к физиологической особенности женского организма в результате гиперэстрогении и считается вариантом нормы:
Среди факторов риска, повышающих риск появления эктопии, выделяют:
Симптомы эктопии шейки матки
Характерные симптомы для эктопии шейки матки отсутствуют. Из общих признаков патологического процесса выделяют:
Стадии развития эктопии шейки матки
Выделяют 3 стадии динамики развития псевдоэрозии:
Эктопия шейки матки при беременности
Во время беременности повышается риск развития эктопии шейки матки, что связано с гормональной перестройкой женского организма и физиологического снижения иммунитета.
На зачатие, течение беременности, вынашивание плода и родовой процесс эктопия влияния не оказывает. При псевдоэрозии без воспалительной реакции вероятность разрыва шейки матки не повышается.
Лечения требуют сопутствующие гинекологические заболевания.
Как диагностировать
В связи с отсутствием жалоб и характерных признаков диагностика эктопии зачастую проводится при первичном обращении женщины к гинекологу.
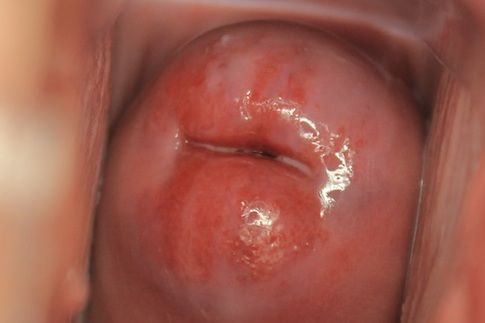
Визуально на шейке матки определяется участок гиперемии вокруг цервикального канала, как правило, с четкими ровными краями.
При подозрении на патологию гинеколог проводит дополнительное обследование пациентки:
К какому врачу обратиться
При подозрении на гинекологическую патологию, а также для ежегодной диспансеризации рекомендовано обращение к гинекологу.
При первичном осмотре врач может поставить предварительный диагноз цервикальной эктопии и направить на дополнительное обследование.
При подозрении на ИППП возможна консультация у дерматовенеролога.
Как лечить эктопию шейки матки
Эктопия цилиндрического эпителия в репродуктивном возрасте требует выжидательной тактики ведения пациентки с контролем мазков на онкоцитологию и флору, а также проведения кольпоскопии 1 раз в 6 месяцев при отсутствии жалоб и нормы в мазках.
При наличии в мазках воспалительной реакции проводится противовоспалительная терапия. Чаще назначаются вагинальные свечи.
Дополнительно может проводиться иммуномодулирующая и гормональная терапия по показаниям.
Хирургическому лечению подвергаются женщины с большими поражениями шейки матки, которые сопровождаются рецидивирующими инфекционно-воспалительными реакциями.
Для оперативного лечения применяется прижигание цервикса электрическим током, лазером, химическими реагентами или радиоволнами.
Последствия
Сама по себе псевдоэрозия не опасна. Однако, на фоне железистой эктопии могут возникать опасные осложнения:
Профилактика
Профилактические мероприятия направлены на сохранение репродуктивной функции женского организма и включают в себя:
Лечение эктопии шейки матки в клиниках ЦМРТ
Клиники ЦМРТ предлагают комплексные услуги по диагностике и терапии гинекологических патологий. Записаться на прием к гинекологу для профилактического осмотра или комплексного лечения можно по телефону, в регистратуре или в режиме онлайн.
Источники
Эрозия шейки матки // Большая медицинская энциклопедия: в 30 т. / гл. ред. Б. В. Петровский. — 3-е изд. — М.: Советская энциклопедия, 1986. — Т. 28: Экономо — Ящур.
Заболевание шейки матки, влагалища и вульвы. Под ред. проф. В. Н. Прилепской. — М: Медпресс, 2000.
В. И. Грищенко, И. Н. Щербина. Эктопия шейки матки: этиология, патогенез, диагностика и лечение // Международный медицинский журнал (Харьков). — 2003. — Т. 9, № 1.