Электропроводность молочных желез ниже возрастной нормы что означает
Маммография: информация для пациенток
ЧТО ТАКОЕ МАММОГРАФИЯ?
Маммография – рентгеновский метод исследования молочных желез, основанный на способности различных типов живых тканей пропускать рентгеновские лучи в разной степени. При этом нормальные и патологически измененные ткани молочной железы дают разное изображение на рентгенограмме (в нашем случае она называется маммограммой), что позволяет врачу обнаружить различные заболевания.
Маммографическое исследование производится при помощи специального аппарата – маммографа. Пациентка помещает молочную железу на специальный столик под рентгеновскую трубку. После этого лаборант дает ток, трубка генерирует рентгеновские лучи, которые проходят через ткани и засвечивают рентгеновскую пленку, либо воздействуют на цифровые детекторы в более современных аппаратах. Затем изображение либо оцифровывается и выводится на экран компьютера, либо распечатывается в «аналоговом» виде на пленке. В дальнейшем эти изображения анализирует врач-рентгенолог и выдает по ним заключение.
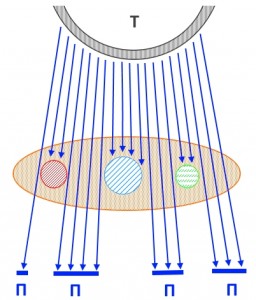
На рисунке – схема прохождения рентгеновских лучей через молочную железу (отмечена светло-коричневым цветом). Буквой Т отмечена рентгеновская трубка, П – участки пленки, подвергшиеся воздействию излучения. Таким образом, объемные образования (условно отмеченные кругами красного, синего и зеленого цветов) не пропускают (или пропускают в гораздо меньшей степени, чем жир) излучение, создавая эффект тени на рентгеновском снимке.
ЧТО ПОКАЗЫВАЕТ МАММОГРАФИЯ?
Молочная железа неоднородна по структуре, плотной соединительной ткани, жидкости и жировой ткани, а также включений кальция и металлов. Жировая ткань задерживает рентгеновские лучи в гораздо меньшей степени по сравнению с соединительной тканью, а жидкость (вода) непроницаема для рентгеновского излучения в еще большей степени. Кальцинаты непроницаемы для рентгеновского излучения практически на 100%. Таким образом, на маммограммах можно увидеть кисты, опухоли, кальцинаты в структуре молочной железы – говоря научным языком, оценить ее архитектонику.
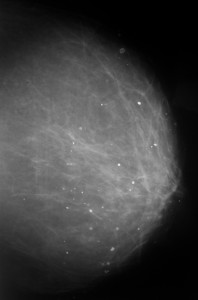
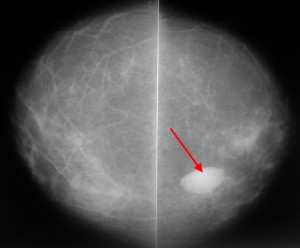
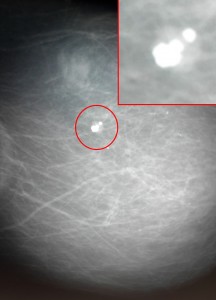
Пример маммограммы. Красной стрелкой отмечена тень неправильной формы (в виде «яйца», с ровными краями, четкими контурами, имеющая однородную структуру, плотная. Можно предположить, что данная тень обусловлена каким-либо жидкостным образованием – кистой. Однако нельзя полностью исключать также иное (мягкотканное, солидное) образование.
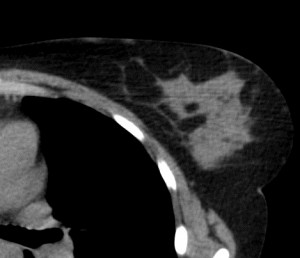
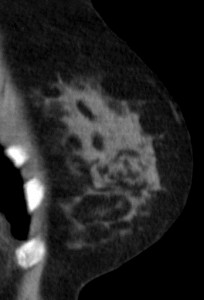
Для сравнения. На изображениях – КТ молочных желез. Посмотрите, насколько изображения отличаются от таковых на классических маммограммах.
КОГДА НУЖНО ДЕЛАТЬ МАММОГРАФИЮ?
Маммография может быть диагностической и выполняться с целью подтверждения уже установленного диагноза для оценки, например, размеров опухолевого узла, темпов его роста в сравнении с ранее выполненными снимками, а также профилактической – скрининговой. Профилактические исследования проводятся всем женщинам старше 40 лет, благодаря им возможно раннее выявление рака.
Диагностическую маммографию может порекомендовать врач УЗИ, гинеколог, хирург, онколог, маммолог – с целью уточнения природы изменений, выявленных им при мануальном исследовании, либо с помощью ультразвукового исследования. Маммограммы с диагностической целью делаются женщинам и мужчинам (!) независимо от возраста, главное – наличие объективных показаний, например, пальпируемого образования в молочной железе.
Профилактическую маммографию необходимо проходить всем женщинам, начиная с 40 лет, т. к. в этот период начинается изменение гормонального баланса, связанное с инволютивными процессами в яичниках. Кроме того, после 40 лет информативность рентгеновских снимков молочных желез гораздо выше, т. к. фиброзно-железистая ткань у женщин старшего возраста развита в меньшей степени, объемные образования не маскируются соединительной тканью, вследствие чего их лучше видно на рентгеновских изображениях.
Слева — маммография после 60 лет, справа — у молодой женщины. Сравните изображения молочных желез на рентгеновских снимках. Если слева преобладает жировая ткань, и железа «прозрачна» для рентгеновских лучей, хорошо видны множественные плотные включения – кальцинаты, то слева из-за преобладания фиброзно-железистой ткани не видно практически ничего – высок риск пропустить опухоль.
КАК ЧАСТО НУЖНО ДЕЛАТЬ МАММОГРАФИЮ?
Маммография с профилактической целью выполняется 1 раз в год. Если при этом выявлено какое-либо объемное образование в молочной железе, возникает необходимость оценки изменений размеров и структуры данного образования в динамике за определенный период времени – как правило, через 3, 4 или 6 месяцев. При этом врач-рентгенолог может порекомендовать повторный снимок через обозначенный выше срок – с целью убедиться, что образование не меняет свой размер, структуру и форму. При наличии изменений можно заподозрить злокачественную опухоль.
Для маммографии, выполняемой с диагностической целью, периодичности исследований не существует. Можно делать столько снимков, сколько необходимо для того, чтобы прийти к какому-либо однозначному мнению – консенсусу между рентгенологом и маммологом-клиницистом. На практике это означает, что выполняется 4 снимка в стандартных проекциях, а также при необходимости – снимки в дополнительных проекциях (прицельные).
НА КАКОЙ ДЕНЬ ДЕЛАЕТСЯ МАММОГРАФИЯ
Важным является вопрос, на какой день после месячных делать маммографию. По рекомендациям Международного общества маммологов это исследование лучше выполнять в начале менструального цикла до овуляции – на 5-15 день цикла. В это время создаются лучшие условия для визуализации изменений (железы не такие плотные, и все объемные образования визуализируются лучше).
КАК ДЕЛАЕТСЯ МАММОГРАФИЯ?
Маммографическое исследование выполняется в двух проекциях для каждой железы. Вначале выполняются снимки в прямой краниокаудальной проекции. При этом молочная железа помещается на столик аппарата и прижимается сверху специальным устройством. Степень давления может быть высокой – это причина множественных жалоб пациенток на болезненное исследование. Обычно при этом требуется находиться в положении стоя, но для ослабленных женщин предусмотрены специальные сиденья – они нужны для того, чтобы пациентка не получила травму при внезапной потере сознания во время исследования.
Затем лаборант выполняет рентгеновский снимок одной либо обеих желез и приступает к исследованию во второй стандартной – медиолатеральной косой проекции. При этом руку пациентке необходимо согнуть в локте и поднять кверху, обхватив шею. Это необходимо для того, чтобы мягкие ткани конечности не создавали дополнительных теней на изображении.
Иногда врач-рентгенолог назначает снимки в дополнительных проекциях, если видит на полученных изображениях сомнительные изменения. В некоторых случаях необходимо пальпаторное исследование железы и подмышечной области – с целью локализации выявленного на снимке образования, оценки степени увеличения и структуры лимфатических узлов в подмышечной области.
КАК ПОДГОТОВИТЬСЯ К МАММОГРАФИИ?
Для маммографии не требуется специальная подготовка. Необходимо подойти к назначенному времени к рентгеновскому кабинету, при себе иметь сменную обувь, направление, полотенце либо простыню. После приглашения в кабинет необходимо назвать свои паспортные данные лаборанту – для внесения в базу данных. Затем нужно снять верхнюю одежду, обнажив молочные железы, подойти к маммографу и выполнять все указания лаборанта. Разумеется, нужно соблюдать правила гигиены и приходить на исследование, предварительно помывшись – уважайте персонал рентгеновского кабинета.
ВРЕДНА ЛИ МАММОГРАФИЯ?
Маммография – исследование, связанное с облучением молочных желез. Так как объем тканей, подвергающихся облучению, невелик, общее воздействие на организм минимально. В среднем, доза, полученная при одном маммографическом исследовании, составляет 0,03-0,1 мЗв, что схоже с лучевой нагрузкой при флюорографии. Доза зависит от следующих моментов: тип аппарата (у пленочных аппаратов доза выше, у современных цифровых — ниже), объем облученных тканей (чем больше объем – тем выше доза). В целом, маммография относится к исследованиям, сопровождающимся низкой лучевой нагрузкой – в отличие от КТ и некоторых других рентгеновских методов диагностики. Поэтому ответ на вопрос, сколько раз можно делать маммографию, может быть только один — столько, сколько понадобится для точной постановки диагноза. При этом врач, назначающий исследование, должен по возможности стремиться избегать дополнительной лучевой нагрузки и, в случае аналогичной информативности, предпочесть другие, неионизирующие, методы диагностики (УЗИ, МРТ молочных желез).
ОПИСАНИЕ МАММОГРАФИИ И ШКАЛА Bi-RADS
Сегодня при оценке молочных желез применяется классификация – шкала Bi-RADS. Что означает Bi-RADS? Согласно этой шкале, врач-рентгенолог при описании рентгенограмм выставляет определенную категорию изменений.
Если никаких патологических изменений не выявлено, рентгенолог пишет в заключении: Bi-RADS 1. Это означает норму.
Также могут быть выявлены изменения, не относящиеся к абсолютной норме, но допустимые, например, большие единичные кальцинаты, обызвествления стенок сосудов, распространенный фиброз, локальные участки фиброза, возрастная инволюция желез и преобладание в структуре железы жировой ткани. В таком случае рентгенолог может написать Bi-RADS 2. Это означает, что здесь также не о чем беспокоиться.
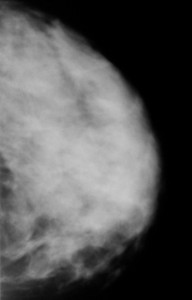
Так выглядят молочные железы пожилой женщины в норме. На изображении представлена медиолатеральная косая проекция – одна из стандартных. Желтыми стрелками отмечены тени грудных мышц. Обратите внимание, что преобладающая ткань – жировая, видны также множественные включения соединительной ткани в виде «тяжей». Железистой ткани практически не видно. Это является вариантом нормы для женщин старше 45 лет, находящихся в менопаузе и не принимающих гормональные средства.
Фиброаденома на маммографии, требующая динамического наблюдения. Видно объемное образование в молочной железе, имеющее неоднородную структуру за счет включения кальция (молочно-белого цвета). Обычно так выглядят организованные фиброаденомы, и у врача-рентгенолога велик соблазн сделать уверенное заключение о доброкачественных изменениях. Однако, это неправильно. При выявлении подобных образований необходимо выставлять категорию Bi-RADS 3 и назначать дополнительно УЗИ либо контроль через 6 месяцев. Это поможет отличить фиброаденому от рака.
Если рентгенолог склоняется к мнению, что выявленные им изменения, скорее всего, обусловлены раком, он выставляет категорию Bi-RADS 4. Это означает, что, скорее всего, речь идет о злокачественной опухоли – чтобы точно удостовериться в ее природе, врач должен назначить биопсию и гистологическое исследование.
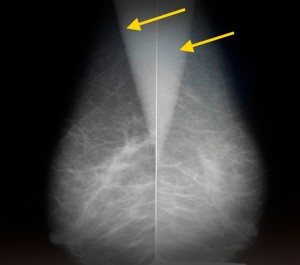
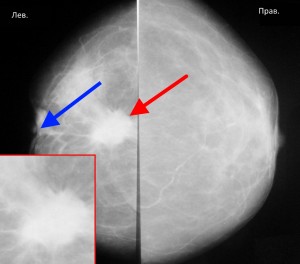
На маммограммах выявлено злокачественное новообразование в левой молочной железе. Оно имеет большие размеры – не менее 2 см в поперечнике, неправильную форму, «лучистые» края за счет опухолевого лимфангиита. Кроме образования, отмеченного красной стрелкой, имеет место еще один важный признак злокачественности – втяжение соска (синяя стрелка). В данном случае пациентке нужна биопсия для верификации опухоли, КТ грудной клетки с целью выявления метастазов в легкие и прорастания опухоли в грудную стенку, при их отсутствии – оперативное лечение (мастэктомия) с последующей химиотерапией, лучевой терапией.
Категория Bi-RADS 6 означает, что заболевание уже идентифицировано ранее, а пациентка обратилась с целью контроля.
Стандарт Bi-RADS на сегодняшний день является основным в мире. В России также все большее число маммологов переходит на классификацию Bi-RADS.
Если Вам выдали заключение по маммографии без указания категории по Bi-RADS, вы всегда можете получить Второе мнение по снимкам и получить квалифицированное описание по современным стандартам.
КОГДА ЖДАТЬ ЗАКЛЮЧЕНИЕ?
Результат может быть получен через несколько минут после исследования, а может – через несколько суток. Все зависит от загруженности врача. В то же время прослеживается следующая тенденция: в частных клиниках результат готовится быстрее.
При этом нужно понимать, что чем больше времени у врача на подготовку результата, тем более тщательный анализ маммограмм он может провести. Соответственно, и риск сделать ошибку становится меньше.
ВТОРОЕ МНЕНИЕ ПО МАММОГРАФИИ
Сегодня все чаще применяются консультации по системе Второго мнения (second opinion) — пересмотр результатов маммографии в специализированных центрах. Такая расшифровка маммографии является экспертной, ведь проводящий ее рентгенолог имеет большой опыт в диагностике рака молочной железы. Это бывает полезно при сомнительных или противоречивых результатах исследования. Встречаются случаи, когда сам пациент сомневается в выводах врача и хочет перепроверить заключение.
В России существует Национальная телерадиологическая сеть (НТРС) — служба консультаций рентгенологов, куда стекаются все спорные случаи из клиник разных городов России. Любой человек, прошедший маммографию, может перепроверить ее результаты, отправив снимки с диска для описания через сайт НТРС. Консультация осуществляется обычно в течение суток. По истечении этого времени пациент получает на почту официальное заключение с подписью врача.
Василий Вишняков, врач-радиолог
Рак груди: «Изменения, которых стоит бояться, до последнего не дают о себе знать»
На сегодня рак молочной железы является самым распространенным онкологическим заболеванием среди женщин и первой по значимости причиной смерти женщин в возрасте от 20 до 59 лет (по данным ВОЗ). О важности систематических обследований и своевременной диагностике — в сегодняшнем интервью.
Плохое не болит
— К сожалению, мысль пойти и проверить грудь у женщины появляется лишь тогда, когда она сама у себя что-то нащупала или заметила деформацию кожи. Но дело в том, что когда женщина сама у себя что-то обнаружила, это, как правило, уже не первая стадия, а иногда, к сожалению, последняя или предпоследняя стадия рака молочной железы.
Очень многие женщины на вопрос «Почему вы систематически не обследуете грудь?» отвечают «Я боюсь». По сути, женщина сама себе признается в том, что она не идет на обследование, потому что боится, что врачи что-то найдут. И это парадоксально.
Часто пациентки ссылаются на то, что при осмотре гинеколог щупал грудь и ничего не обнаружил. Но мы с вами живем не в каменном веке. Женщинам важно знать, что небольшие образования могут не прощупываться даже опытным врачом и тем более не болеть.
Есть даже фраза у онкологов — «Плохое не болит». Если на обследование приходит женщина и говорит, что у нее периодически болит грудь перед месячными, то, как правило, я могу спокойно выдохнуть, потому что при таких жалобах чаще мы находим у нее мастопатию, а то и вообще боли могут быть не связаны непосредственно с грудью и быть следствием проблем с позвоночником. А вот те изменения, которых стоит бояться, до последнего не дают о себе знать.
Поэтому так важно не ждать, пока что-то заболит, а взять за правило периодически проверяться — это позволит выявить болезнь на ранних стадиях.
Рак молочной железы на ранних стадиях сегодня не должен вызывать у женщин ужас — медицина сейчас на таком уровне, что онкологию можно вылечить и на долгое время об этом забыть. Однако, повторюсь, женщины в основном приходят на обследование уже тогда, когда сами увидели или нащупали изменения, — а это далеко не ранние стадии.
— То, что при посещении гинеколога женщине пальпацией проверяют состояние груди и ничего не вызывает подозрений, может быть гарантом того, что все в порядке?
— К сожалению, нет. Если у женщины объемная грудь, то выявить уплотнения на ощупь будет крайне сложно. Также есть образования, которые не такие плотные, и они могут не вызвать у гинеколога подозрений при пальпации.
— Размер груди играет какую-то роль? Женщины с пышной или, вероятно, наоборот, маленькой грудью больше расположены к развитию заболеваний молочных желез?
— Раньше бытовало мнение, что в маленькой груди ничего плохого развиться не может. Но, как показывает практика, это не так. Есть женщины с маленькой грудью, но с серьезными онкологическими заболеваниями.
Вообще, что касается размера груди, то, честно говоря, я не видела ни одной здоровой женщины, которая была бы худенькой и высокой, но при этом у нее была своя большая грудь. Если все же такая женщина приходит на прием, то у врачей закрадывается подозрение, что у пациентки есть отклонения от нормы по типу мастопатии. Если же женщина крупной комплекции или она уже в возрасте, то за счет жировой ткани грудь может быть больше. Однако стоит сказать, что небольшая грудь — это более здоровая грудь.
Причины развития онкологии молочных желез
Также нужно понимать, что когда у женщины происходят естественные биологические процессы (беременность, роды, кормление), риск развития злокачественных образований в груди уменьшается.
Приучить себя к систематическим обследованиям
— Женщина должна регулярно ходить к гинекологу. В осмотр гинеколога обязательно входит пальпация молочных желез, т.е. это уже какой-то контроль раз в полгода. И с такой же периодичностью (раз в полгода) нужно ходить на УЗИ. И ни в коем случае нельзя забывать о самообследовании. Каждый месяц после того, как закончилась менструация, нужно пальчиками ощупать грудь, проверяя ее на наличие уплотнений. В интернете сейчас достаточно материала, подробно описывающего, как это правильно делать.
Женщинам старшей возрастной категории гинеколог может порекомендовать маммографию — это рентгеновский метод диагностики. Однако у женщины в 60 лет может быть маленькая грудь, которую просто технически невозможно будет обследовать между пластинами маммографа. Поэтому маммография и УЗИ друг друга дополняют. Но если женщина молодая, ей достаточно УЗИ — оно позволяет посмотреть все ткани насквозь и выявить изменения, если таковые есть.
— Был период, когда женщинам после 40 лет рекомендовали делать только маммографию, считая ее более информативным методом диагностики. И действительно лет 15-20 назад маммография давала больше информации, чем УЗИ.
Сейчас, даже если специалисты с помощью маммографа что-то находят, они достоверно не могут сказать, что это, и отправляют женщину на УЗИ для уточнения. Поэтому на сегодня определяющим методом все же является УЗИ.
В моей практике даже были случаи, когда маммография ничего не выявляла только потому, что образования находились по краю молочной железы. На УЗИ же просматриваются и окружающие ткани, поэтому есть возможность диагностировать то, что может пропустить маммография.
Также стоит отметить, что сейчас есть и более новые методы диагностики — УЗИ с эластографией, например. Благодаря ему можно без пункции ультразвуком «пощупать» уплотнение, если оно есть. Это позволяет определить эластичность или жесткость образования (доказано, что злокачественные образования более жесткие, а доброкачественные более эластичные). Врачи, которые используют эластографию, при обнаружении какого-то образования в груди могут сориентировать человека: необходимо срочно делать пункцию или достаточно будет просто какое-то время понаблюдать за нежестким уплотнением. К слову, эластография часто используется для исследования узловых образований и щитовидной железы.
— А как часто можно делать УЗИ и маммографию?
— Маммографию желательно делать не чаще, чем раз в два года. Какие бы низкодозные рентгеновские аппараты ни были, все равно это облучение.
Что касается УЗИ, то на сегодня нет ограничений, сколько раз в год его можно делать. Если у женщины все в порядке, то достаточно одного обследования в полгода.
В заключение хотелось бы сказать, что мы, женщины, на маникюр в месяц часто отдаем больше, чем стоит разовое обследование груди. Красота для женщины, безусловно, важна, но давайте не будем делать ее приоритетнее собственного здоровья и жизни.
Современные методы диагностики заболеваний молочных желез в практике акушера-гинеколога
Представлена обзорная информация о современных методах диагностики заболеваний молочных желез и возможных диагностических критериях рака молочной железы.
Survey information about the modern methods of diagnostics of mammary glands diseases and possible diagnostic criteria of breast cancer were represented.
Актуальность проблемы заболеваний молочных желез обусловлена прежде всего неуклонным ростом этой патологии во всем мире [5, 7]. Так, в популяции нераковые заболевания молочных желез встречаются у 30–70% женщин, а при одновременно имеющих место гинекологических заболеваниях их частота возрастает до 76–97,8% [7]. В России ежегодно выявляется более 34 000 новых случаев рака молочных желез, при этом отмечается значительное снижение возраста заболевших. У 25% женщин до 30 лет и у 60% после 40 лет диагностируются дисгормональные заболевания молочных желез (мастопатии) [3]. Несмотря на то, что мастопатии не являются облигатным предраком, рак молочной железы встречается в 3–5 раз чаще на фоне диффузных дисгормональных доброкачественных заболеваний молочных желез и в 30–40 раз чаще при узловых формах мастопатии с явлениями пролиферации эпителия молочных желез [3]. В связи с этим значительно возрос интерес к доброкачественным заболеваниям, а снижение заболеваемости мастопатией — реальный путь к снижению частоты рака молочной железы. В целом рак молочной железы не является предметом изучения и лечения врачей акушеров-гинекологов, но к ним часто обращаются женщины с проблемами, напрямую не связанными с содержанием специальности, в том числе и с проблемами, касающимися молочных желез. Поэтому акушеры-гинекологи могут существенно улучшить работу по сохранению здоровья женщины при экстрагенитальной патологии и при некоторых формах онкозаболеваний, в частности, при раке молочной железы. Несомненно, приоритетными для гинекологов являются вопросы диагностики и лечения доброкачественных заболеваний молочных желез. Поскольку молочные железы являются неотъемлемой частью репродуктивной системы женщины, решение проблемы ее оздоровления невозможно без наблюдения и исследования молочных желез, что несомненно должно входить в круг обязанностей акушеров-гинекологов. Выявление диффузной и очаговой патологии молочных желез и правильная трактовка полученных результатов обследования позволяют своевременно направить женщин на комплексное обследование и сориентироваться в правильном выборе метода лечения.
Традиционно в России и ряде других стран заболеваниями молочных желез занимаются в основном хирурги, онкологи и маммологи. В связи с этим акушеры-гинекологи не могли уделять должного внимания обследованию и лечению молочных желез в режиме скрининга (как это, например, проводится при заболеваниях шейки матки) [5, 7]. А без их участия врачами вышеназванных специальностей зачастую недооценивается весь спектр функциональных и органических нарушений репродуктивной системы в целом [6, 7]. Кроме того, следует отметить, что низкая выявляемость заболеваний молочных желез на ранних стадиях зачастую обусловлена недостатком знаний в области клинической маммологии у врачей акушеров-гинекологов, так как именно данная категория врачей является наиболее часто посещаемой среди женщин. При профилактическом осмотре акушером-гинекологом состояние молочных желез в схему осмотра и сбора анамнеза пациентки часто не включается. Вышеперечисленное свидетельствует о том, что ранняя диагностика патологии молочной железы представляется затруднительной. Важной задачей является организация взаимодействий врачей гинекологов и онкологов-маммологов. Участие врачей первичного звена в направлении женского населения на маммологический скрининг является важным инструментом снижения смертности от рака молочной железы.
Цель нашей статьи — дать краткую обзорную информацию о современных методах диагностики заболеваний молочных желез и возможных диагностических критериях рака молочной железы.
Осмотр и пальпация — основные и доступные методы выполняются врачом в вертикальном положении женщины (с опущенными, а затем поднятыми вверх руками) и горизонтальном положении. При осмотре молочной железы учитываются аномалии (добавочные молочные железы), изменение формы и объема, изменение цвета кожных покровов (наличие и степень выраженности венозного рисунка, кожные симптомы). Пальпаторно обследуют всю железу последовательно по квадрантам и область субмаммарной складки. При пальпации молочных желез определяются участки болезненных уплотнений без четких границ в виде тяжей, а также грубые железистые дольки в виде «булыжной мостовой». Довольно часто встречается локальная болезненность. Указанные изменения наиболее выражены в верхненаружных квадрантах, которые в функциональном отношении являются наиболее активными.
Доступность молочных желез для обследования и кажущаяся простота диагностики часто приводят к неправильной интерпретации результатов клинического исследования, которое зачастую проводится малоподготовленными в этом вопросе специалистами. Все это ведет как к гипо-, так и к гипердиагностике.
Поэтому мануальное обследование должно дополняться комплексным рентгенологическим, ультразвуковым (УЗИ), радиотермометрией (РТМ-диагностика), электроимпедансной маммографией (ЭИМ), другими видами инструментальных исследований.
Основным на сегодняшний день методом объективной оценки состояния молочных желез является рентгенологическая маммография. Эта методика рентгенологического исследования позволяет своевременно распознать патологические изменения в молочных железах в 95–97% случаев [8]. Именно это качество в отличие от других методов диагностики позволяет рассматривать маммографию как ведущий метод скрининга. В настоящее время во всем мире общепринято (ВОЗ, 1984) начиная с 40 лет проводить маммографическое исследование 1 раз в 2 года (при отсутствии показаний для более частого обследования), после 50 лет — 1 раз в год. Исключением являются женщины до 35 лет, кормящие, беременные женщины и подростки, которым маммография противопоказана.
Маммография — это рентгенография молочной железы без применения контрастных веществ. Метод простой, безопасный для обследуемых, отличается высокой диагностической эффективностью.
Маммографию проводят в двух проекциях (прямой — краниокаудальной и боковой) на 5–10 день менструального цикла, когда паренхима молочной железы менее отечна и болезненна, а при отсутствии менструаций — в любой день. Также можно использовать дополнительную боковую проекцию с медиолатеральным ходом луча (косая проекция). На боковых снимках при правильной укладке должны визуализироваться частично грудная мышца, ретромаммарная клетчатка, переходная складка. В прямой проекции — сосок, выведенный на контур железы, все структурные элементы молочной железы, в 20–30% — грудная мышца.
При необходимости уточнения состояния определенного участка молочной железы необходимо проводить прицельную рентгенографию с помощью специальных тубусов различной площади. Это лучше отграничивает патологический участок, а использование дозированной компрессии повышает четкость изображения. С помощью прицельных рентгенограмм удается вывести опухоль в край железы. При этом она выявляется более отчетливо, лучше определяется лимфатическая дорожка и состояние кожи в прилегающих участках. Прицельные снимки позволяют избежать ошибок, обусловленных проекционными эффектами суммации теней. В ряде случаев целесообразно использовать прицельную рентгенографию с прямым увеличением рентгеновского изображения.
Рентгеновская картина молочной железы у каждой женщины индивидуальна. Важно ориентироваться врачам первичного звена в признаках злокачественности при описании маммограмм. При маммографии различают первичные и вторичные признаки злокачественности.
Первичными и основными рентгенологическими признакам рака молочной железы является наличие опухолевой тени и микрокальцинатов. Наиболее четко тень опухоли дифференцируется у женщин старшей возрастной группы на фоне инволютивно измененной ткани молочной железы. Тень опухоли, как правило, неправильной — звездчатой или амебовидной формы, с неровными, нечеткими контурами, характерной радиарной тяжистостью. Очень часто опухолевый узел сопровождается «дорожкой» к соску и втяжением последнего, утолщением кожи железы, иногда с ее втяжением. Одним из наиболее достоверных и ранних признаков рака является наличие микрокальцинатов, являющихся отображением отложения солей в стенках протоков. Иногда микрокальцинаты являются единственным рентгенологическим проявлением раннего рака молочной железы. Обычно микрокальцинаты имеют мелкоклеточный характер (размерами 1 мм и менее), напоминая песчинки. Чем их больше и чем они мельче, тем больше вероятность рака. Кальцинаты могут встречаться и при мастопатии и даже в норме, однако их характер значительно отличается от вышеописанного: их немного, они значительно крупнее (более 3–5 мм), более бесформенные и глыбчатые.
К вторичным (косвенным) рентгенологическим признакам рака молочной железы относят симптомы со стороны кожи, соска, окружающей ткани молочной железы, усиленная васкуляризация и т. д.
Несмотря на эффективность рентгенологического метода, у ряда больных разрешающая способность маммографии резко снижается: при выраженных диффузных формах мастопатии, у молодых пациенток с плотными молочными железами, при наличии имплантатов, выраженных воспалительных изменениях, отеке железы и фоновых заболеваниях типа фиброаденоматоза. В этом случае на помощь приходит УЗИ молочных желез.
Основные преимущества маммографии, используемые при диагностике заболеваний молочной железы: возможность получения позиционного изображения молочной железы, высокая информативность при обследовании, возможность визуализации непальпируемых образований, возможность сравнительного анализа снимков в динамике. Недостатки метода, ограничивающие применение: дозовая нагрузка, хотя она и ничтожно мала; в 1,8–6% случаев по данным литературы имеет место рентгенонегативный рак. По данным большинства авторов процент достоверности маммографического исследования в диагностике рака составляет от 75% до 95%. Достоинства новой технологии не ограничиваются только клиническими аспектами. Появление цифровых приемников изображения позволило методу маммографии развиваться в контексте фундаментальных изменений, происходящих во всех разделах медицинской визуализации и в самой системе организации медицинской службы.
По общепринятому мнению, УЗИ является основным методом диагностики заболеваний молочных желез у женщин до 35–40 лет, при беременности, лактации, а в более позднем возрасте предпочтение следует отдавать рентгенологической маммографии. Ультразвуковая диагностика постоянно наращивает свой потенциал благодаря совершенствованию уже имеющихся и разработке новых методик диагностики. Сканирование выполняется на ультразвуковых аппаратах линейным датчиком с частотой 7,5–10 МГц при коэффициенте увеличения изображения 1,5, с использованием иммерсии — наличия слоя геля на соприкасающихся поверхностях кожи и датчика — для уменьшения содержания между ними воздуха.
Преимуществами ультразвуковых исследований молочных желез являются: безопасность в плане дозовой нагрузки, что позволяет обследовать беременных и кормящих; высокая разрешающая способность, что важно при плотном фоне молочной железы у молодых женщин (возможность визуализации рентгенонегативных опухолей, образований, расположенных вблизи грудной стенки); дифференциальная диагностика солидного и полостного образования (практически 100% диагностика кист любого размера); оценка состояния силиконовых имплантантов молочных желез, особенно при их разрывах и утечке содержимого; обследование молочных желез в острый период травмы или воспаления; визуализация регионарных лимфатических узлов; проведение прицельных пункционных биопсий под объективным визуальным контролем пальпируемых и непальпируемых образований в молочной железе; многократное динамическое исследование в процессе лечения.
Несмотря на все достоинства УЗИ молочных желез, практические врачи в большинстве случаев при назначении лечения пациенткам любых возрастных групп ориентируются в основном на данные рентгеновской маммографии. Недоверие к УЗИ молочных желез связано с тем, что молочная железа является одним из наиболее трудных объектов для ультразвуковой диагностики, так как соотношение составляющих ее тканей постоянно меняется в зависимости от возраста, фазы менструального цикла, физиологических периодов жизни, массы тела, наличия патологических процессов. Поэтому специалист, проводящий УЗИ, должен уметь не только правильно идентифицировать различные тканевые компоненты, составляющие молочную железу, но и иметь достаточный опыт, чтобы составить себе представление, какой должна быть в норме структура молочной железы у каждой обследуемой пациентки с учетом отмеченных выше факторов. В настоящее время еще не существует единого подхода к идентификации различных тканей, образующих молочную железу, поэтому одна и та же эхографическая картина разными специалистами часто оценивается по-разному [4]. Кроме того, если врач не имеет четкого представления обо всем диапазоне структурных особенностей молочной железы, выявляемых при УЗИ в норме, то он может некоторые отклонения в пределах спектра нормального развития расценить как патологические. По-видимому, этим можно объяснить удивительно высокую частоту такого диагноза, как фиброзно-кистозная болезнь (ФКБ). Большинство публикаций посвящено ультразвуковой диагностике различных новообразований молочной железы как доброкачественного, так и злокачественного характера. И здесь не возникает принципиальных разночтений эхограмм, поскольку разработана четкая эхосемиотика узловых образований молочной железы [4]. Другое дело ультразвуковая диагностика такого заболевания, как ФКБ, суть которого состоит в дисплазии молочной железы доброкачественного характера с различной степенью выраженности пролиферативных и регрессивных изменений ее тканевых элементов. Учитывая очевидную гипердиагностику ФКБ по данным УЗИ, вновь встает вопрос о необходимости разработки корректной эхографической идентификации тканевых компонентов молочной железы в норме [4]. Отдельным пунктом стоит масталгия, диагностика которой существующими методами визуализации молочных желез представляется абсурдной. А своевременная дифференциальная диагностика масталгии разной этиологии предполагает правильный выбор дальнейшей тактики ведения женщин. Разночтения в интерпретации одной и той же эхографической структуры молочной железы разными авторами диктуют необходимость совершенствовать старые методы и проводить разработку новых методов исследования молочных желез.
К эхографическим критериям рака молочной железы относят: неправильную форму, нечеткие контуры, гипоэхогенную неоднородную структуру, гиперэхогенные включения разной величины, акустические тени, преобладание переднезаднего размера образования.
Новой технологией измерения температуры тканей молочной железы и ее цифрового изображения является метод микроволновой радиотермометрии (РТМ-исследование) с использованием компьютеризированного диагностического комплекса (РТМ-01-РЭС), предназначенного для измерении интенсивности собственного электромагнитного излучения внутренних тканей пациента в диапазоне сверхвысоких частот, которое пропорционально температуре тканей (рис. 1).
Изменение температуры (температурная аномалия) может быть, в частности, вызвано усиленным метаболизмом раковых клеток, на чем и основана ранняя диагностика рака. Согласно существующим представлениям, изменение температуры тканей обычно предшествует структурным изменениям, которые обнаруживаются при общепринятых методах исследования молочной железы — УЗИ, маммографии, пальпации. Поэтому термометрия представляет интерес для ранней диагностики заболеваний. Кроме того, метод термометрии по своему принципу действия абсолютно безопасен и безвреден для пациентов и обслуживающего персонала, так как при исследовании производится измерение интенсивности собственного электромагнитного излучения тканей человека. Поэтому использование радиотермометрии чрезвычайно эффективно для объективного контроля за ходом лечения и для проведения скрининговых исследований. Удельное тепловыделение в опухоли прямо пропорционально скорости ее роста, т. е. быстро растущие опухоли более «горячие» и поэтому лучше видны на термограммах. Таким образом, радиотермометрия обладает уникальной способностью обнаруживать в первую очередь быстро растущие опухоли. Введение в комплексную диагностику радиотермометрических обследований приведет к естественной диагностической селекции больных раком молочной железы с бурным ростом опухоли. Методика РТМ-обследования заключается в измерении внутренней температуры и температуры кожи молочных желез в 10 точках на каждой железе, включая аксиллярную область, область ареолы, середины квадрантов и границы квадрантов. Результаты измерений отображаются на экране компьютера в виде термограмм и полей температур. Кроме этого, в состав программы входит экспертная система диагностики рака молочной железы.
.jpg)
С целью реализации метода электроимпедансной маммографии разработана измерительная система и алгоритм реконструирования изображений, которые позволяют, используя набор электродов, располагающихся в виде двумерной матрицы на плоской поверхности, визуализировать статические распределения электропроводности среды, прилегающей к поверхности с электродами. Результатом визуализации является набор изображений поперечных сечений среды плоскостями, параллельными плоскости электродов и располагающимися на разной глубине от поверхности среды [1, 2, 9–12].
Во время обследования матрица прижимается к молочной железе в направлении ребер, так что максимальное количество электродов оказывается в контакте с телом пациента, а толщина обследуемых тканей минимальна. Два отводящих электрода, один из которых используется как общий электрод источника тока, а второй — как опорный электрод измерителя разности потенциалов, состыкованы между собой и располагаются на запястье пациентки (рис. 3).
Последовательность работы измерительной системы следующая. Измеритель разности потенциалов подключается мультиплексором к первому электроду матрицы, выполняется процедура компенсации контактной разности потенциалов, а затем источник тока последовательно подключается к каждому из оставшихся электродов матрицы и производятся измерения. После этого цикл повторяется для другого регистрирующего электрода. Полный набор данных, используемых для реконструирования трехмерных распределений электропроводности, состоит из 65 280 результатов измерений. Обработка данных и инициирование процесса измерения осуществляется с помощью персонального компьютера, соединенного с прибором по универсальной последовательной шине (USB).
Результатом реконструирования являются электроимпедансные изображения семи поперечных сечений исследуемой среды, параллельных плоскости с электродами, взятых с шагом 0,7 см по глубине (рис. 4).
Длительность процедуры реконструкции составляет около 15–20 секунд для персонального компьютера с тактовой частотой порядка 1 ГГц.
В распоряжении врачей, занимающихся диагностикой заболеваний молочных желез, появился новый, доступный, безопасный и высокоинформативный метод электроимпедансной маммографии, существенно дополнивший существующий арсенал современных методов обследования, который можно использовать как метод скрининга у женщин всех возрастных периодов, так и в качестве надежного контроля состояния молочной железы при приеме комбинированных оральных контрацептивов и препаратов заместительной гормонотерапии без ограничения числа процедур обследования.
Метод ЭИМ существенно расширяет возможности акушеров-гинекологов и врачей других клинических специальностей в отношении инструментальной диагностики заболеваний молочных желез и дает им уникальные возможности объективной оценки их состояния как составной части неотъемлемого звена единой репродуктивной системы.
Предлагаемая программа многочастотного электроимпедансного обследования позволяет выделить четкие диагностические критерии различной диффузной и очаговой патологии молочных желез, дифференцировать масталгию различной этиологии, что важно для правильного выбора тактики ведения женщин с заболеваниями молочных желез.
Преимуществами электроимпедансной визуализации являются: возможность проведения динамического наблюдения у женщин любого возраста и проведение сравнительной оценки изображений в зависимости от стороны и позиции при исследовании, фазы менструального цикла, предыдущей диагностики; возможность обследования молочных желез во время беременности и лактации; цветное сканирование и режим «фильтрации» изображения, позволяющие дифференцировать доброкачественные и злокачественные образования по различной цветовой гамме; возможность визуальной оценки на разной глубине сканирования и визуализация органа в целом. Метод многочастотной ЭИМ позволяет в цифровом выражении определить показатели электропроводности молочных желез, что в какой-то мере исключает субъективную оценку в постановке диагноза.
Для рака молочной железы характерно:
Несмотря на огромный арсенал методов диагностики рака молочной железы в практике акушера-гинеколога, необходимо помнить, что только комплексное обследование пациенток и цитологическая или гистологическая верификация диагноза, осуществляемые в специализированных лечебных учреждениях, позволяет квалифицированно оказать необходимый перечень медицинских мероприятий. Если есть хоть минимальные подозрения на возможность малигнизации, пациентку необходимо отправить в онкологическое учреждение. В такой ситуации гипердиагностика и ложная тревога может в худшем случае стать тактической ошибкой, однако это может позволить избежать стратегической ошибки, что значительно важнее.
Литература
Ч. Н. Мустафин*, кандидат медицинских наук, доцент
О. В. Троханова**, доктор медицинских наук, доцент
*ГБОУ ДПО РМАПО МЗ РФ, Москва
**ГБОУ ВПО ЯГМА МЗ РФ, Ярославль



.gif)
.jpg)
.jpg)