Эндотелиальная микроскопия роговицы что это
Диагностика в офтальмологии
Оглавление
В-сканирование
Метод не травматичный. Выполняется на одном из самых современных аппаратов с высочайшей степенью разрешения Accutome B-scan Plus. В ходе исследования создается видеозапись с возможностью дальнейшего анализа.
Оптическая когерентная томография (ОКТ)
Выполняется на аппарате Carl Zeiss Meditec Cirrus HD OCT-400.
ОКТ сетчатки и зрительного нерва
ОКТ является своего рода видом оптической биопсии, благодаря которой не требуется удаление участка ткани и его микроскопическое исследование.
ОКТ позволяет определить и оценить:
Для проведения обследования пациенту необходимо зафиксировать взгляд на специальной метке обследуемым глазом, а при невозможности сделать это – другим, лучше видящим. Оператор выполняет несколько сканирований, а затем выбирает лучшее по качеству и информативности изображение.
ОКТ может проводиться для диагностики и оценки эффективности лечения таких заболеваний заднего отрезка глаза, как:
ОКТ переднего отрезка
ОКТ переднего отрезка глаза выполняется при:
Исследование роговицы и переднего отрезка глаза
Для исследования роговицы и переднего отрезка глаза используется уникальный прибор Pentakam OCULUS HR (Германия).
Анализ переднего отрезка глаза включает расчет топографии и пахиметрии передней и задней поверхности роговицы от лимба до лимба, угла передней камеры, объема и высоты передней камеры.
Фоторегистрация на щелевой лампе
Фоторегистрация на щелевой лампе TOPCON SL-D4 необходима для объективного контроля процессов прогрессирования или лечения, а также для наглядной визуализации тонких процессов в тканях глаза.
Оптическая когерентная биометрия (лазерная доплеровская интерферометрия)
Производится на аппарате Carl Zeiss Meditech IOL-Master 500.
Оптическая когерентная биометрия, также называемая лазерной доплеровской интерферометрией, является в настоящее время альтернативой ультразвуковой биометрии.
Прибор позволяет бесконтактным способом с высокой разрешающей способностью проводить измерение величины передне-задней оси глаза, радиуса кривизны передней поверхности роговицы, глубины передней камеры, диаметра роговицы. Автоматически осуществляется расчет оптической силы ИОЛ по имеющимся программам.
Оптическая биометрия характеризуются высокой точностью и воспроизводимостью результатов. Большим достоинством метода является его бесконтактность. В связи с этим не требуется применение анестезии, что исключает возможность возникновения аллергических реакций, инфицирования, а также облегчается проведение исследования у детей и пациентов с блефароспазмом.
Однако оптическая биометрия не может полностью заменить ультразвуковую биометрию. Применение этого метода ограничивает его зависимость от прозрачности оптических сред глаза. Кроме того, ИОЛ-Мастер не позволяет измерять толщину хрусталика. Для этой цели применяется ультразвуковая биометрия.
Эхобиометрия
Другое название А-скан, А-сканирование.
Производится на аппарате Accutome A-scan.
Эхобиометрия – измерение толщины роговицы, хрусталика, глубины передней камеры глаза, протяженности стекловидного тела, других внутриглазных дистанций и величины глаза в целом.
Измерение толщины роговицы (пахиметрия) применяется в кераторефракционной хирургии, для диагностики и мониторинга заболеваний роговицы.
Измерение глубины передней камеры глаза, толщины хрусталика, переднезадней оси глаза (ПЗО), (с последующим анализом соотношений основных анатомических структур глаза) применяют для:
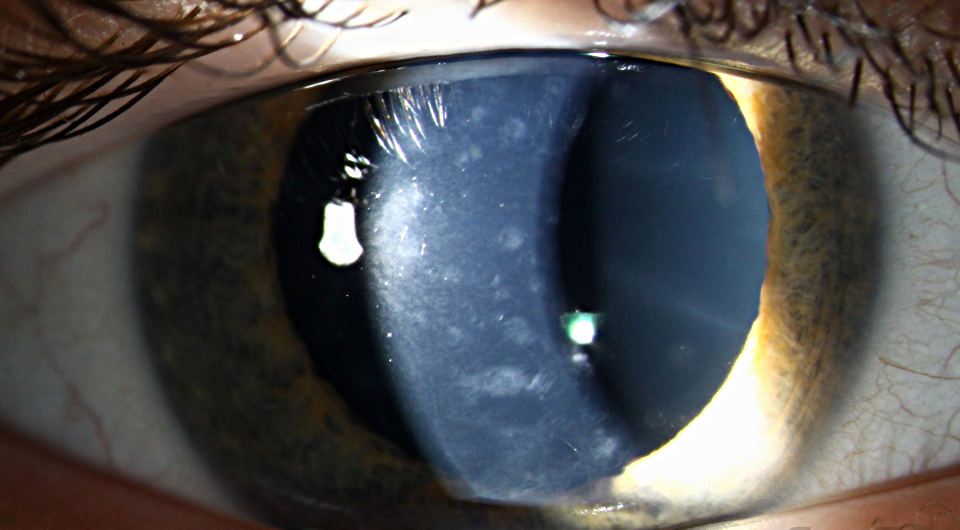
Эндотелиальная микроскопия роговицы
Производится на аппаратеTOPCON SP-3000P.
Эндотелий роговицы представляет собой один слой плоских гексагональных (шестигранных) клеток, выстилающих заднюю поверхность роговицы и входящих в соприкосновение с содержимым передней камеры глаза.
При рождении плотность эндотелиальных клеток колеблется от 3500 до 4000 кл/мм2, во взрослом состоянии плотность их снижается до 2500 – 1400 кл/мм2. При концентрации эндотелиальных клеток до 1000 на 1 мм2 роговица человека сохраняется свою прозрачность, а при 400-700 кл/мм2 сохранение эндотелиального пласта возможно, однако трофика роговицы страдает, что приводит к ее помутнению.
Четкое изображение эндотелия и возможность определить плотность клеток на единицу площади, их средний размер дает эндотелиальная микроскопия.
Инструмент автоматически подсчитывает количество клеток эндотелия на единицу площади роговицы и определяет вариабельность формы и размеров клеток.
Основные достоинства диагностического прибора, на котором проводится обследование:
Все исследования абсолютно безболезненны и безвредны.
Эндотелиальная микроскопия роговицы незаменима при диагностике заболеваний роговицы, а также при оценке эндотелия до и после оперативных вмешательств на глазах.
Подсчет эндотелиальных клеток включен в комплекс обязательного предоперационного обследования пациентов с катарактой, что позволяет выработать оптимальную хирургическую тактику перед операцией, для предотвращения эндотелиально-эпителиальной дистрофии роговицы. В клиниках, где не производится данный подсчет клеток, существует более высокий риск послеоперационных осложнений.
Эндотелиальная дистрофия роговицы
Автор:
Дистрофией роговицы принято называть состояния перерождения или дегенерации роговицы, связанные с нарушением питания либо трофики. Подобные состояния делятся на первичные и вторичные.
Первичные дистрофии являются врожденными, наследственно обусловленными дегенеративными изменениями роговицы, как правило, двустороннего характера.
Вторичные дистрофии – приобретенные, возникающие вследствие оперативных вмешательств, длительно текущих местных процессов воспаления, травм глаза. При этом, поражается, обычно, один глаз. Правда, пусковым механизмом для прогрессирования первичной дистрофии нередко, также становятся операции или травмы органа зрения.
Эндотелиальная дистрофия Фукса
Эндотелиальную дистрофию относят к первичным дистрофиям роговицы. Впервые ее удалось описать в начале 20 века австрийцу Эрнсту Фуксу, имя которого она и стала носить. Это наследственное заболевание, немного чаще выявляемое у женщин. Принято выделять две генетически обусловленных модификации дистрофии Фукса: раннюю (первый тип), возникающую почти сразу после рождения и встречающуюся очень редко, а также позднюю (второй тип), которая развивается к 45–50 годам.
При дистрофии Фукса болезнь поражает внутренний эндотелиальный слой роговицы, клетки которого не могут делиться. Хирургические вмешательства, воспаления или травмы, повреждают эндотелий, что ведет к гибели части его клеток. Освободившуюся площадь начинают заполнять оставшиеся клетки, словно распластываясь по внутренней роговичной поверхности.
Эндотелий роговицы наделен функцией насоса, обеспечивая откачивание лишней жидкости из толщи роговицы, таким образом, поддерживая ее прозрачность. По мере развития дистрофии Фукса происходит постепенное отмирание клеток эндотелия. До определенного момента подобное состояние компенсируется усилением работы оставшихся клеток. Но, в конце концов, наступает состояние декомпенсации. Эндотелий истончен, функции клеток ослаблены, через дефекты эндотелия внутриглазная жидкость передней камеры проходит в строму роговицы, вызывая отек с последующей деструкцией. Роговица мутнеет. Далее развивается отек и наружного, эпителиального слоя роговицы, может возникнуть буллезная кератопатия, с формированием пузырей («булл») на поверхности роговицы. Разрыв этих пузырей вызывает сильнейший дискомфорт, нередко и болевой синдром.
Потеря эндотелиальных клеток усугубляется или ускоряется после травм либо хирургических вмешательств.
Таким образом, у пациентов с дистрофией Фукса особенно выражен риск отека роговицы после операций на глазах, поскольку функция эндотелиальных клеток у них ослаблена изначально.
Симптоматика дистрофии Фукса
Клиническая выраженность симптомов эндотелиальной дистрофии роговицы довольно разнообразна: от бессимптомного течения и до тяжелой степени буллезной кератопатии.
Ранние стадии заболевания характеризуются повышенной чувствительностью к свету и ухудшением зрения утром с постепенным восстановлением его к вечеру. Это можно объяснить тем, что во сне с поверхности роговицы испарения влаги не происходит, и жидкость накапливается в роговице. При бодрствовании, из-за испарения с роговицы жидкости, отек уменьшается, зрение улучшается. Прогрессирование заболевания делает зрение все более низким. Вовлечение в процесс эпителия с образованием булл провоцирует возникновение ощущения инородного тела, болевого синдрома, выраженной светобоязни.
Диагностика
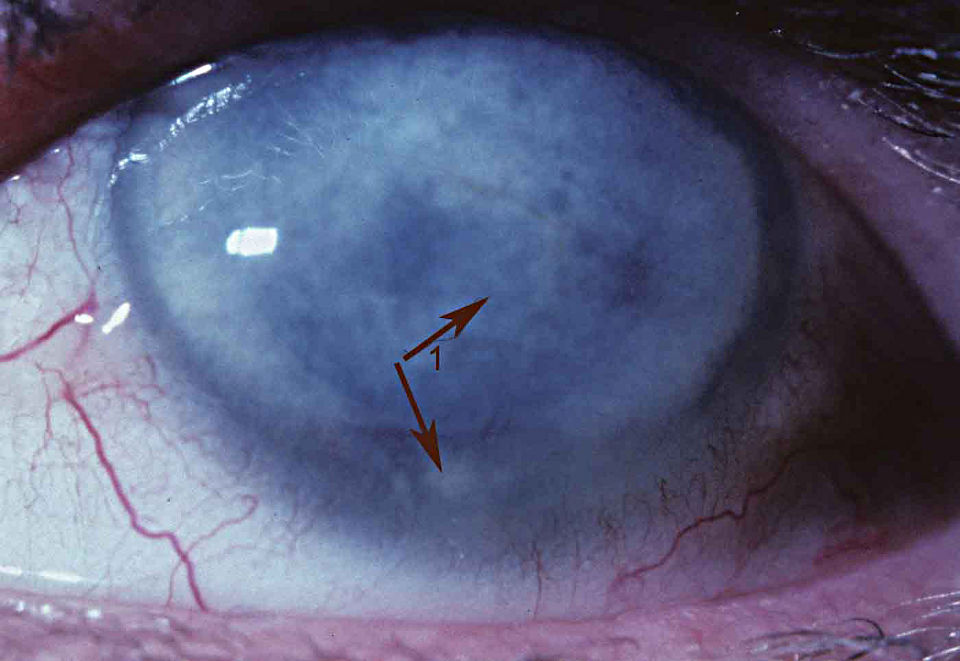
Диагностирование эндотелиальной дистрофии роговицы требует проведения биомикроскопии – осмотра роговой оболочки под щелевой лампой. В ходе осмотра иногда обнаруживается частичное отсутствие эндотелия, буллезные изменения эпителия, отек роговицы.
Вместе с тем, применяется пахиметрия, необходимая для определения толщины роговицы и выраженности ее отека.
Подтверждение диагноза и оценка тяжести процесса происходит после получения данных конфокальной микроскопии роговицы, которая позволяет получить четкое изображение эндотелия, определить плотность клеток на единицу его площади, рассчитать их средний размер.
Лечение
Симптоматическое лечение эндотелиальной дистрофии строится на применении инстилляций гипертонических солевых растворов, способных притягивать воду. Таким способом, из роговицы удаляется излишняя жидкость, и зрение временно улучшается. При возникновении буллезной кератопатии для снижения выраженности болевого синдрома, могут быть использованы с лечебной целью мягкие контактные линзы.
«Московская Глазная Клиника» предлагает всестороннюю диагностику и эффективное лечение различных заболеваний глаз. Применение самой современной аппаратуры и высокий профессиональный уровень работающих в клинике специалистов исключают возможность диагностической ошибки.
По результатам обследования каждому посетителю будут даны рекомендации по выбору наиболее эффективных методов лечения выявленных у них патологий глаз. Обращаясь в «Московскую Глазную Клинику», вы можете быть уверены в быстрой и точной диагностике и эффективном лечении.
Высочайший уровень теоретической подготовки и огромный практический опыт наших специалистов гарантирует достижение наилучших результатов лечения.
Все интересующие Вас вопросы можно задать специалистам по телефонам 8 (800) 777-38-81 и 8 (499) 322-36-36 или онлайн, воспользовавшись соответствующей формой на сайте.
Эндотелиальная дистрофия роговицы ( Дистрофия Фукса )
Эндотелиальная дистрофия роговицы – это заболевание органа зрения, причиной которого является отмирание клеток заднего эпителия роговой оболочки. Клинически проявляется снижением остроты зрения в утреннее время, фотофобией, гиперемией, повышенным слезотечением, болевым синдромом. Диагностика эндотелиальной дистрофии роговицы включает в себя проведение наружного осмотра, конфокальной микроскопии, биомикроскопии, пахиметрии, визометрии. Симптоматическая терапия основывается на инстилляции гипертонических солевых растворов. Хирургическая тактика – проведение сквозной или послойной кератопластики.
МКБ-10
Общие сведения
Эндотелиальная дистрофия роговицы, или дистрофия Фукса – это патологическое состояние в офтальмологии, характеризующееся нарушением трофики с последующей дегенерацией роговой оболочки. Первое описание первичной эндотелиальной дистрофии роговицы было представлено австрийским ученым Э. Фуксом в начале ХХ века. Исследователь считал, что патология развивается вследствие нарушения регионального кровоснабжения или иннервации, гормонального дисбаланса.
Заболевание может быть первичным или вторичным, ранним или поздним. При раннем варианте эндотелиальную дистрофию роговицы можно диагностировать у детей до 3 лет. Клиника позднего варианта наблюдается у пациентов в возрасте старше 45 лет. Ранние дистрофии с одинаковой частотой встречаются среди мужчин и женщин. Поздняя форма заболевания более распространена среди лиц женского пола.
Причины
Первичная эндотелиальная дистрофия роговицы – это генетически детерминированное заболевание. Установлен аутосомно-доминантный тип наследования с неполной или высокой пенетрантностью. При ранней форме возникает мутация гена COL8A2, при поздней – SLC4A11 или ZEB1. В то же время, у 50% пациентов болезнь развивается спорадически.
Реже триггером выступает дисфункция митохондрий эндотелиоцитов, что ведет к их недостаточности. Патологический процесс локализируется во внутреннем слое роговой оболочки, эндотелиоциты которого в последующем не могут делиться и регенерировать. Этиологической роли факторов внешней среды и системных патологий в развитии данного заболевания не установлено.
Наиболее распространённая причина возникновение вторичной эндотелиальной дистрофии роговицы – травматическое повреждение органа зрения. Ятрогенный фактор реализуется при проведении оперативного вмешательства. Хроническое течение кератита при отсутствии своевременного лечения способствует дегенерации роговой оболочки, что обусловлено повреждением эндотелия. При данной патологии воспалительный процесс является не этиологическим фактором, а лишь предпосылкой к развитию эндотелиальной дистрофии роговицы у генетически скомпрометированных лиц.
Патогенез
Компенсаторная гиперфункция эндотелиоцитов при прогрессировании заболевания не может обеспечить выведение избытка жидкости и поддержание прозрачности роговицы. Это связано с пропотеванием водянистой влаги передней камеры глаза через дефекты в эндотелии в строму роговой оболочки. Выраженная отечность приводит к эндотелиальной дистрофии роговицы. При распространении отека на наружный слой возникает буллезная кератопатия. Проведение оперативных вмешательств на роговой оболочке в связи с выраженным истончением эндотелия часто осложняется отеком, что усугубляет деструктивные процессы.
Симптомы дистрофии роговицы
С клинической точки зрения выделяют первичную и вторичную формы дистрофии Фукса. Первичное поражение роговой оболочки является врождённым. Первые проявления ранней дистрофии обнаруживаются при рождении или в раннем детском возрасте, но этот тип заболевания встречается крайне редко. Поздний вариант первичной эндотелиальной дистрофии Фукса чаще развивается у лиц после 45 лет. Для данного типа патологии характерно бинокулярное, но асимметричное течение. Вторичная дистрофия – это приобретённое заболевание, при котором наблюдается монокулярное поражение.
В зависимости от степени тяжести патологии клиника эндотелиальной дистрофии роговицы может характеризоваться латентным течением или проявлениями буллезной кератопатии. Симптомы заболевания медленно прогрессируют, поэтому с момента появления первых признаков до формирования развернутой клинической картины может пройти около 20 лет.
Первая стадия
На первой стадии эндотелиальной дистрофии роговицы морфологические изменения затрагивают только центральные отделы роговой оболочки. При этом появляются специфические коллагеновые образования (гутты) каплевидной, бородавчатой и грибовидной формы. Жалобы отсутствуют. Единственным симптомом заболевания является незначительное снижение остроты зрения в утреннее время.
Вторая стадия
На второй стадии количество эндотелиоцитов уменьшается, развивается отек роговицы, появляются одиночные буллы. Ощущение инородного тела сменяется снижением чувствительности роговой оболочки из-за дегенерации нервных окончаний. Специфические симптомы этой стадии эндотелиальной дистрофии роговицы представлены фотофобией, гиперемией глаз, снижением остроты зрения в утреннее время с последующим восстановлением к вечеру. Это связано с тем, что из-за сомкнутых глаз в период сна должным образом не осуществляется испарение влаги с роговой оболочки, что приводит к депонированию жидкости. Днем испарение влаги способствует уменьшению отечности и возобновлению зрительных функций.
Длительное течение эндотелиальной дистрофии роговицы становится причиной медленно прогрессирующего снижения остроты зрения. При распространении патологического процесса на эпителиальный слой и появлении буллезных изменений пациенты предъявляют жалобы на ощущение инородного тела и повышенную слезоточивость. Болевой синдром, сопровождающийся сильным дискомфортом в области глазницы, развивается при разрыве булл у больных с буллезной кератопатией.
Третья стадия
На третьей стадии вдоль эпителия базальной мембраны синтезируется фиброзная ткань с последующим формированием паннуса. Общее состояние при этом несколько улучшается, но прогрессирование эндотелиальной дистрофии роговицы в дальнейшем приводит к появлению эпителиальных эрозий, язв микробного генеза и васкуляризации центральной части роговой оболочки.
Диагностика
Диагностика эндотелиальной дистрофии роговицы основывается на результатах наружного осмотра, специальных офтальмологических исследований и генодиагностики. При наружном осмотре выявляется помутнение роговицы, возможна конъюнктивальная инъекция сосудов. Решающие данные получают с помощью:
Лечение эндотелиальной дистрофии роговицы
Консервативная тактика
Симптоматическая терапия эндотелиальной дистрофии роговицы включает в себя проведение инстилляций гипертонических солевых растворов с целью уменьшения отечности. Выведение с роговой оболочки избыточной жидкости улучшает остроту зрения. С целью купирования болевого синдрома показан пероральный прием анальгетиков или их инстилляция. Для коррекции остроты зрения можно использовать только мягкие контактные линзы или очки. Также в лечении эндотелиальной дистрофии роговицы применяется роговичный кросс-линкинг, в основе которого лежит фотополимеризация волокон стромы при помощи совместного воздействия фотосенсибилизирующего препарата и ультрафиолетового излучения.
Хирургическое лечение
Тяжелое течение эндотелиальной дистрофии роговицы, сопровождающееся выраженным снижением остроты зрения, сильным истончением роговицы по данным пахиметрии и низкой плотностью клеток на единицу площади по результатам конфокальной микроскопии, является показанием к проведению кератопластики. Сквозной вариант хирургического вмешательства показан при тотальном дистрофическом процессе. Послойная кератопластика рекомендована пациентам в случае повреждения одного или нескольких слоев роговой оболочки. При этом зачастую выполняется трансплантация десцеметовой мембраны совместно с эндотелием.
Прогноз и профилактика
Прогноз при ранней диагностике и лечении для жизни и трудоспособности благоприятный. Отсутствие терапии может привести к полной утрате зрения и инвалидизации пациента. Специфических мер по профилактике эндотелиальной дистрофии роговицы не разработано, поскольку заболевание генетически детерминированное. Неспецифические превентивные меры сводятся к предупреждению травматических повреждений у генетически скомпрометированных лиц, скринингу у новорожденных, своевременной диагностике и лечению офтальмологической патологии. Всем пациентам с установленным диагнозом эндотелиальная дистрофия роговицы необходимо 2 раза в год проходить обследование у офтальмолога.
Дистрофии роговицы глаза
Дистрофии роговицы представляют собой большую группу наследственных заболеваний роговой оболочки, которые приводят к снижению ее прозрачности (помутнению). Как правило, заболевание поражает оба глаза, оно неизменно прогрессирует, при этом признаки воспаления могут отсутствовать. Чаще всего дистрофия роговицы диагностируется у пациентов в возрасте от 9 до 40 лет.
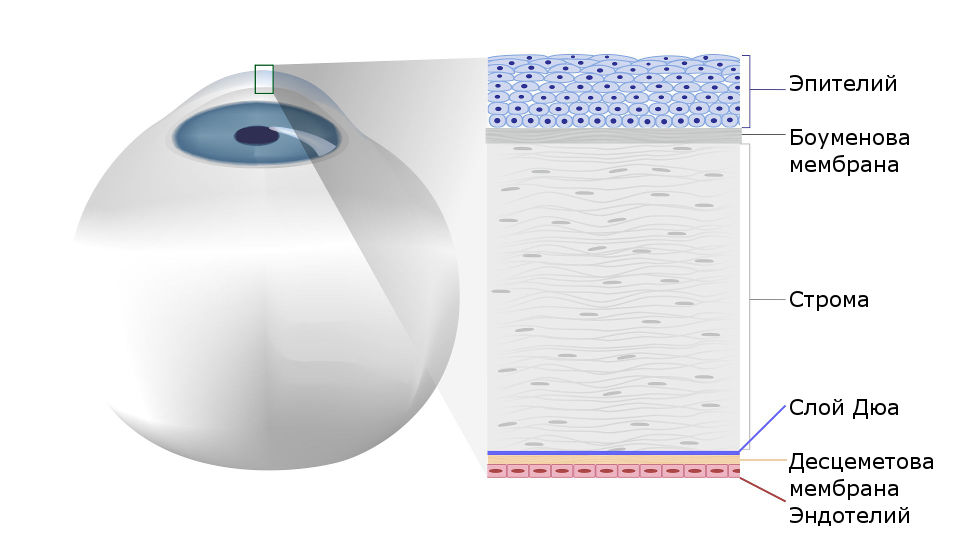
Строение роговицы
Рис.1 Строение роговицы глаза человека
Под боуменовой оболочкой находится строма (ее объем составляет до 95% объема всей роговицы). Строму составляют особые клетки – кератоциты, расположенные в строгом порядке, благодаря чему обеспечивается прозрачность роговой оболочки.
Самая прочная ткань роговой оболочки, прилегающая к строме – десцеметовая оболочка – представляет собой плотную мембрану, также выполняющую защитную функцию.
Виды дистрофий
В зависимости от расположения в структуре роговицы врожденного повреждения дистрофии роговицы могут быть следующими:
Несмотря на то, что дистрофии роговицы представлены множеством видов, все они имеют подобные симптомы и требуют подобных методов лечения. Основное их отличие заключается в закладке каждой конкретной дистрофии в определенном гене человека, что можно определить только путем проведения сложного генетического анализа. Некоторые отличия офтальмолог может определить с помощью микроскопа.
Симптомы (признаки)
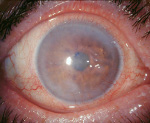
Рис.3 Эндотелиальная (задняя) дистрофия роговицы (вид в щелевой лампе)
Все виды дистрофий роговицы сопровождаются снижением зрения. Его ухудшение обусловлено отеком роговицы и ее помутнением, что связано с отложением различных продуктов клеточного метаболизма: холестерина, белковых и жировых соединений. Чем больше выражен отек и нарушена прозрачность ткани роговицы, тем сильнее снижается зрение.
Диагностика заболевания
Для установления диагноза «дистрофия роговицы» требуется тщательное обследование. Офтальмолог выясняет, когда возникли первые симптомы заболевания, существуют ли те или иные провоцирующие факторы, действие которых могло привести к возникновению патологии. Наиболее информативным исследованием для определения вида дистрофии роговицы является осмотр с помощью биомикроскопа.
Консервативное лечение дистрофии роговицы
При эрозиях роговицы, особенно при их частом повторении, пациентам назначается медикаментозное лечение: прием препаратов, действие которых направлено на восстановление эпителия роговицы – кератопротекторов: глазных мазей и капель, способствующих увлажнению поверхности роговицы. Применение глазных капель целесообразно в дневное время, глазных мазей – в ночное, т.к. они обладают наиболее пролонгированным действием.
В терапевтических целях пациентам может быть также рекомендовано ношение мягких лечебных контактных линз, снимающих болевой синдром, устраняющих ощущение инородного тела и создающих благоприятные условия, способствующие восстановлению эпителиального слоя роговицы.
Хирургическое лечение дистрофии роговицы
Наиболее эффективным методом лечения дистрофии роговицы считается хирургическая коррекция. При повреждении эпителиального слоя либо мембраны Боумена может использоваться лазерная хирургия, направленная на удаление участка дистрофии (ФТК – фототерапевтическая кератэктомия).
В профилактических целях, для «укрепления» структуры роговой оболочки, рекомендуют процедуру коллагенового кросслинкинга, если имеют место патологические процессы в строме.
При повреждении более глубоких слоев необходимо проведение операции – кератопластики с удалением поврежденного слоя ткани роговицы и пересадкой на его место донорской ткани.
Проводят два вида хирургических вмешательств:
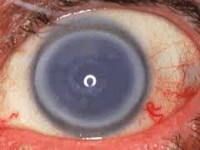
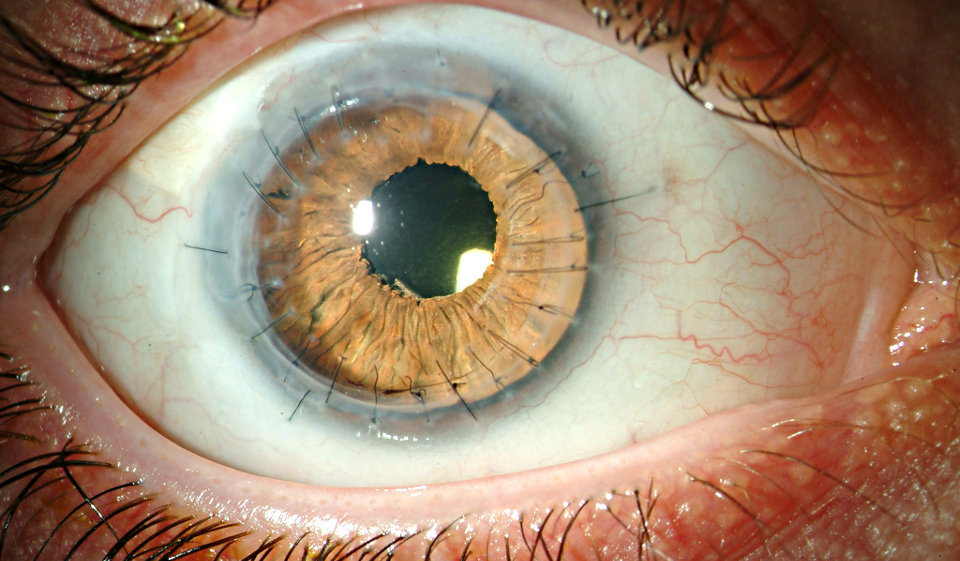
Рис.4 Глаз пациента через 6 мес. после операции сквозной кератопласстики
После пересадки донорской роговицы ее клетки начинают функционировать вместо собственных поврежденных, благодаря чему восстанавливается прозрачность роговицы и устраняются симптомы заболевания. В некоторых случаях при возникновении рецидива может потребоваться проведение повторной операции.
В нашем офтальмологическом центре у пациентов есть возможность получить высокотехнологичную офтальмологическую помощь мирового уровня: у врачей из Германии по 100% немецким технологиям!
Помимо сквозной кератопластики и фототерапевтической кератэктомии мы проводим уникальные операции послойной передней и задней пересадки роговицы, в том числе и с фемтосекундным сопровождением:
Стоимость операций
С расценками на различные виды хирургического лечения эпителиальных и эндотелиальных дистрофий роговой оболочки глаза Вы можете ознакомиться в нашем разделе ЦЕНЫ.