Энтезофит пяточной кости что это
Энтезопатия голеностопного сустава причины, симптомы, методы лечения и профилактики
Энтезопатия голеностопного сустава — дегенеративные и воспалительные процессы, которые охватывают область крепления сухожилий, связок и фасций к кости. Патологический процесс запускают постоянные перегрузки и микротравмы, при этом риск развития заболевания выше у пациентов с ревматическими болезнями. Лечением энтезопатии занимается ортопед, а основного ревматологического заболевания — ревматолог.
Причины энтезопатии голеностопного сустава
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 23 Декабря 2021 года
Содержание статьи
Симптомы энтезопатии голеностопного сустава
На начальной стадии. Заболевание сложно заподозрить и выявить, так как оно проявляется только незначительным дискомфортом в области голеностопа и тугоподвижностью.
На поздних стадиях. Симптомы становятся более выраженными, у пациента возникает стойкая ноющая боль в поражённой области, болезненность и напряженность мышц. Иногда наблюдается локальное покраснение кожи и повышение температуры, а отёчность развивается редко.
Методы диагностики
В клинике ЦМРТ подходят к диагностике энтезопатии комплексно. Врач проводит осмотр, собирает жалобы пациента, рекомендует пройти аппаратную диагностику, например, рентгенографию или магнитно-резонансную томографию:
Энтезопатия суставов причины, симптомы, методы лечения и профилактики
Энтезопатия суставов — патологическое состояние с сочетанием воспалительных и дегенеративных процессов, которые локализуются в местах крепления сухожилий, связок, фасций к кости. Патология развивается у спортсменов и работников физического труда, которые регулярно перегружают суставы. Также в группу риска входят пациенты с ревматическими заболеваниями. При возникновении энтезопатии нужно незамедлительно обратиться к ортопеду и пройти назначенное лечение.
Причины энтезопатии суставов
Энтезопатия развивается на фоне:
В группу риска развития патологии входят профессиональные спортсмены и рабочие, например, маляры, парикмахеры, офисные сотрудники, которые повторяют монотонные движения.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 23 Декабря 2021 года
Содержание статьи
Симптомы энтезопатии суставов
Симптоматика болезни нарастает постепенно. Пациента беспокоят:
Методы диагностики
При подозрении на энтезопатию обратитесь в ЦМРТ, перечислите врачу жалобы, пройдите осмотр и аппаратные обследования — рентгенографию, остеосцинтиграфию, УЗИ или магнитно-резонансную томографию:
Что такое пяточная шпора? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тупицын С. В., мануального терапевта со стажем в 5 лет.
Определение болезни. Причины заболевания
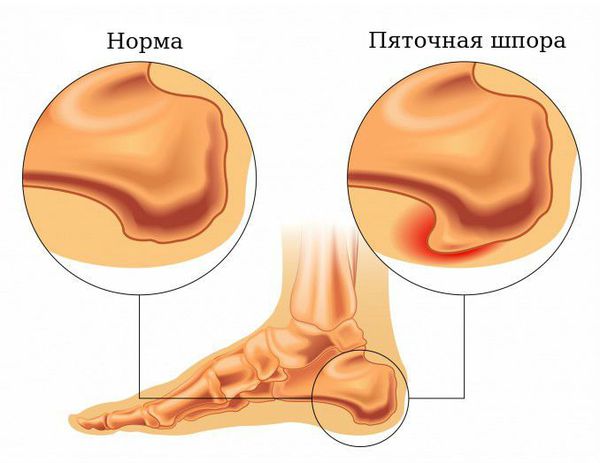
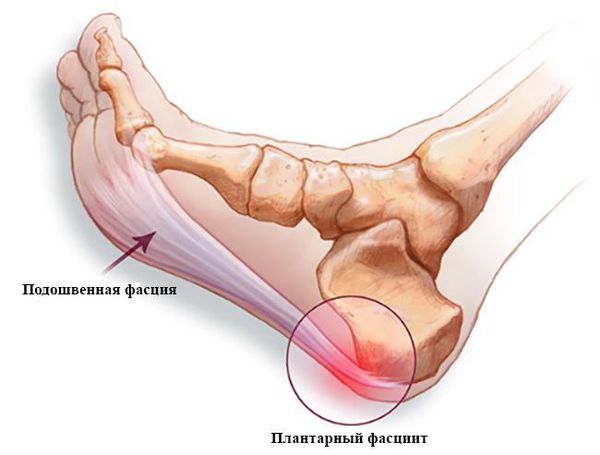
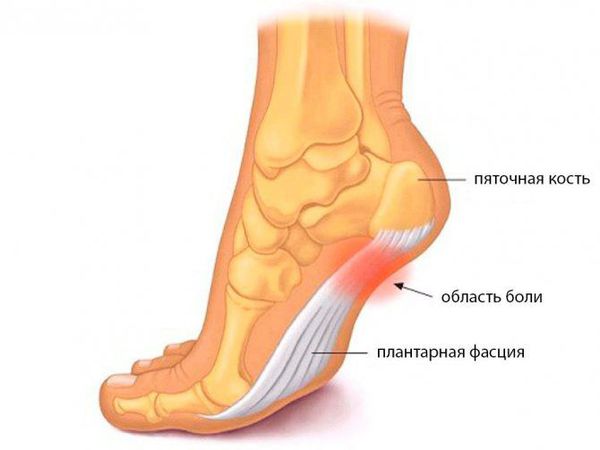
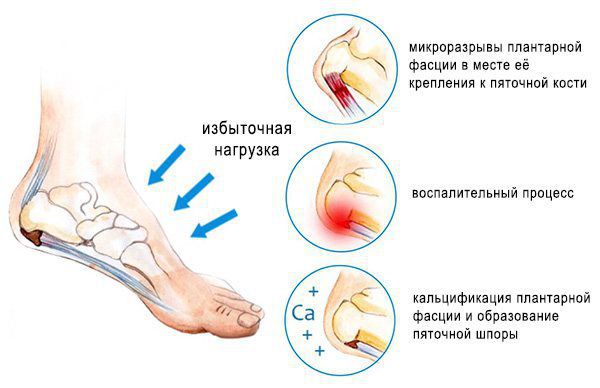
Основная причина появления пяточных шпор — хроническая микротравматизация подошвенной фасции в области крепления к пяточной кости, её натяжение и обызвествление, а также укорочение или контрактура (стягивание) икроножных мышц. Это может произойти в результате длительного ношения обуви на высоком каблуке, травмы, а также при заболеваниях нервной системы, приводящих к парезам (ослаблению мышц) и параличам. Кроме того, важно отметить ряд факторов, провоцирующих данное состояние:
Симптомы пяточной шпоры
Патогенез пяточной шпоры
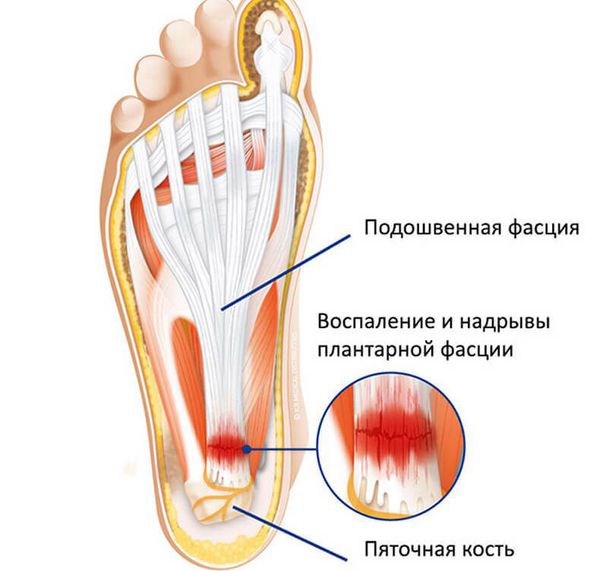
Пяточная шпора является итогом подошвенного фасциоза. В норме сухожилие состоит из коллагена I и III типов. Эти типы коллагена называются фибриллярными, так как они образуют фибриллы (нитевидные белковые структуры в клетках и тканях), входящие в состав соединительных тканей. Коллаген I типа находится в костях, волокнистом хряще, связках, сухожилиях, а коллаген III типа — в стенках крупных кровеносных сосудов, кишке, нервах, гладкомышечной ткани.
Кальцификации подвержены часто травмируемые участки сухожилий, а также участки с плохой васкуляризацией (кровоснабжением). Механизмы и причины кальцификации не до конца изучены.
Классификация и стадии развития пяточной шпоры
В Международной классификации болезней МКБ-10 пяточная шпора имеет код М77.3. Патология входит в большую группу болезней костно-мышечной системы и соединительной ткани (М00-М99).
Пяточные шпоры могут быть односторонними и двусторонними.
Развитие пяточной шпоры можно разделить на 3 этапа.
Осложнения пяточной шпоры
Главным осложнением пяточной шпоры является ухудшение качества жизни, связанное с болевым синдромом, невозможностью полностью опираться на пятку и вести активный образ жизни. Больные вынуждены избегать опоры на больную пятку и переносить вес на здоровую конечность. Это отрицательно сказывается на походке и осанке и повышает риск поражения суставов нагружаемой конечности. Другие осложнения, такие как отрыв фасции от места крепления и нагноения, встречаются редко.
При выраженном болевом синдроме появляется асимметрия осанки, что приводит к прогрессированию остеохондроза и возникновению болевого синдрома в области поясницы. Вследствие этого больной вынужден ограничивать двигательную активность.
Боль в области пятки является источником моральных и физических страданий, что может также нести негативные последствия. У больных нередко нарушается сон, усиливается тревога, раздражительность.
Диагностика пяточной шпоры
Диагностика пяточной шпоры основана на данных анамнеза, осмотра пациента и дополнительных методов диагностики, таких как рентгенография, ультразвуковая диагностика и МРТ. Использование дополнительных методов, как правило, необходимо для исключения других патологий.
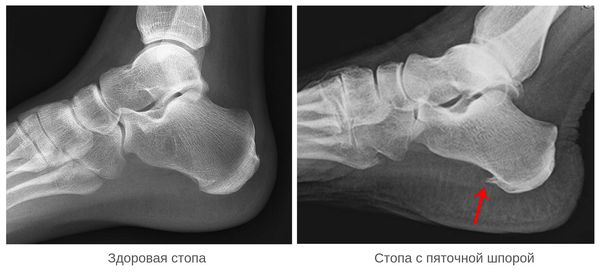
Инструментальные методы исследования (рентгенография, МРТ, ультразвуковая диагностика) применяются как дополнительные. Рентгенография пяточной области назначается для исключения перелома, если в анамнезе есть указания на травму. На ранних этапах формирования пяточная шпора на рентгенограмме не видна.
Дифференциальная диагностика. Существует ряд заболеваний схожих по симптоматике с пяточной шпорой, наиболее часто встречаются:
Для исключения ревматологической патологии (ревматоидный артрит, болезнь Бехтерева, болезнь Рейтера), которая также может проявляться болью в области пятки, используют биохимические и серологические методы лабораторной диагностики. Для исключения ревматоидного артрита в крови определяют ревматоидный фактор и антитела к циклическому цитруллинированному пептиду. При подозрении на болезнь Бехтерева проводят исследование на носительство антигена HLA-B27 (основной иммуногенетический маркер высокой предрасположенности к развитию болезни Бехтерева). Также определяют уровень С-реактивного белка и скорости оседания эритроцитов (СОЭ) для оценки активности воспалительного процесса.
Лечение пяточной шпоры
Консервативное лечение
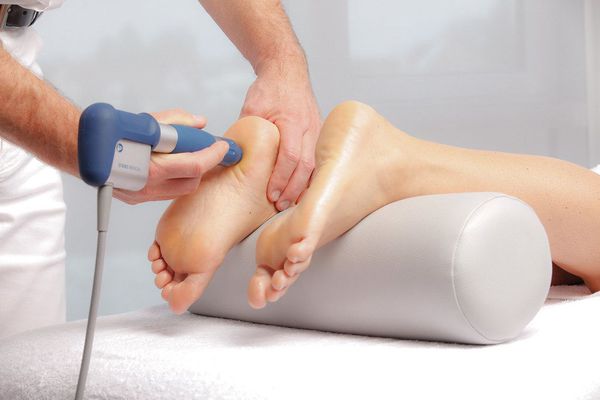
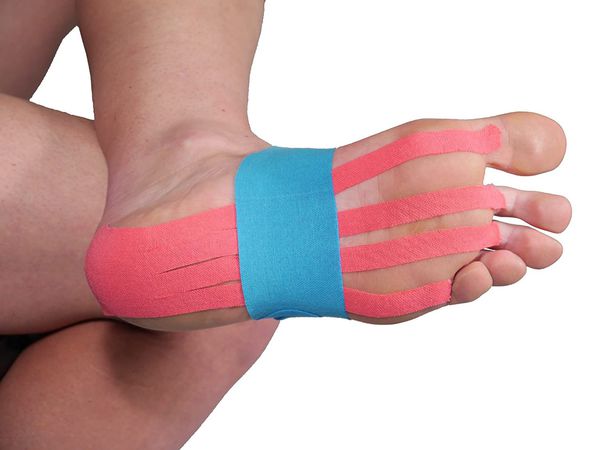
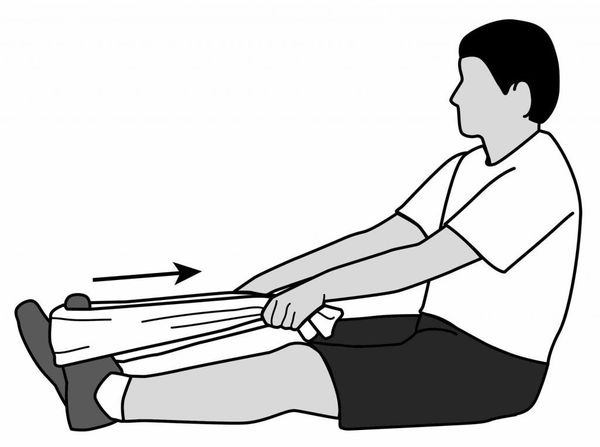
Лечение пяточных шпор начинают с консервативных методов. Основная цель лечения — контроль болевого синдрома. Как правило, хорошего эффекта удаётся достичь благодаря комплексному подходу. Основные направления в консервативном лечении пяточных шпор — разгрузка стопы, лекарственная терапия, физиотерапия, лечебная физкультура и дополнительные методы (тейпирование, массаж, ночные ортезы).
Женщинам с пяточной шпорой необходимо отказаться от ношения обуви на высоком каблуке (выше 3-5 см). Оптимальная высота каблука 2-3 см, толщина подошвы не менее 5 мм. Правильно подобранная обувь сама по себе может уменьшать болевой синдром и давать стойкий положительный эффект.
Лекарственная терапия. В настоящее время для лечения пяточной шпоры применяют препараты из группы нестероидных противовоспалительных средств (НПВС) в виде мазей, кремов, а также таблетированных форм. Стоит заметить, что применение НПВС является симптоматическим методом лечения, который не даёт стойкого обезболивающего эффекта и не влияет на течение заболевания. Зачастую для облегчения болевых синдромов пациенты самостоятельно принимают нестероидные противовоспалительные препараты. Однако это опасно тем, что некоторые НПВС имеют побочные эффекты (язвы и кровотечения желудочно-кишечного тракта, нарушения в работе сердечно-сосудистой системы, системы свёртывания крови).
Хирургическое лечение
В большинстве случаев консервативное лечение даёт эффект в первые недели, реже в течение месяца от начала лечения. Некоторые авторы считают, что неэффективность консервативного лечения свыше 12 месяцев является показанием к оперативному лечению. Основным методом хирургического лечения пяточной шпоры является проксимальная плантарная фасциотомия.
Перед операцией проводят подробный сбор анамнеза, выясняют наличие хронических заболеваний, таких как сахарный диабет, гипертоническая болезнь. Обязательно учитывается возраст пациента в связи с рисками применения наркоза.
Операция проводится под проводниковой анестезией. На внутренней боковой части пятки выполняют разрез около 5 мм и вводят через него эндоскопические инструменты. На внешней боковой стороне пятки формируют выходное отверстие. Под видеонаблюдением рассекают часть подошвенной фасции для устранения повышенного напряжения в этой области. Реабилитационный период длится в среднем до двух недель, швы снимают на 7-10 сутки. После оперативного лечения больным рекомендовано пожизненное ношение индивидуальных ортопедических стелек.
Прогноз. Профилактика
Упражнения направлены главным образом на растяжку подошвенной фасции и мышц голени — икроножной и камбаловидной. Их рекомендуется выполнять в утренние часы.
Людям, чья работа и образ жизни предрасполагают к появлению пяточной шпоры, необходимо носить ортопедические стельки на постоянной основе. Рекомендовано регулярное выполнение физических упражнений для стопы и голени с целью поддержания эластичности тканей.
Энтезопатия
Энтезопатии – это группа патологических процессов с воспалительным и дегенеративно-дистрофическим компонентом, возникающих в области прикрепления сухожилий, реже апоневрозов, связок и суставных капсул к костям. Проявляются болями в покое и при физических нагрузках с участием пораженной анатомической структуры, ограничением движений, локальной отечностью, гиперемией и болезненностью при пальпации. Диагностируются на основании жалоб, анамнеза, данных рентгенографии, МРТ и УЗИ суставов. Лечение энтезопатий комплексное, включает физиотерапию, медикаментозную терапию, массаж, ЛФК. При неэффективности консервативных методик выполняются хирургические вмешательства.
МКБ-10
Общие сведения
Энтезопатии (от лат. enthesis – соединение сухожилия с костью) – распространенная группа заболеваний опорно-двигательного аппарата. Название происходит от слова «энтез» или «энтезис», означающего место прикрепления соединительнотканных образований к костным структурам, используется в медицинской литературе с 60-х годов прошлого века.
Некоторые специалисты придерживаются более широкого толкования данного термина и включают в группу энтезопатий не только непосредственно поражения энтезов, но и тендиниты прилегающих участков сухожилий, а также воспалительные процессы в области сухожильных сумок. По статистике, энтезопатии диагностируются у 35-85% пациентов, страдающих болезнями суставов. Нередко выявляются при аутоиммунных патологиях, встречаются у спортсменов и людей некоторых профессий. Имеют склонность к длительному течению с постепенным прогрессированием, дегенеративно-дистрофическим перерождением тканей, ухудшением функции и повышением вероятности травматизации измененной анатомической структуры.
Причины энтезопатий
С учетом этиологического фактора в травматологии и ортопедии различают две разновидности энтезопатий: первично воспалительную и первично дегенеративную. Первично воспалительная патология развивается при распространении воспаления с прилегающих суставов при артритах. Первично дегенеративный процесс возникает в результате повторяющихся мелких травм при постоянных перегрузках или является исходом однократного крупного повреждения (надрыва, разрыва в области энтеза). Причиной перегрузки может быть как высокая физическая активность, так и нарушение биомеханики движений при заболеваниях костно-мышечной системы. Факторами, увеличивающими вероятность формирования энезопатий, считаются:
Патогенез
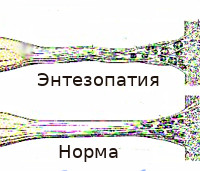
В основе энтезопатии лежат воспалительные и дегенеративные процессы в зоне энтезиса. Особенностью данной анатомической структуры является неэластичность и высокая механическая прочность при относительно неблагоприятных условиях местного кровообращения. Энтезы лишены собственных сосудов, питание тканей осуществляется за счет артерий, обеспечивающих кровоснабжение прилегающих кости и сухожилия. При нагрузке в области энтезиса формируется зона наиболее интенсивного натяжения. Благодаря большой механической прочности большинство волокон остается целыми, поэтому однократное микроповреждение протекает бессимптомно и остается незамеченным.
При этом в областях соединения коллагеновых пучков с костной тканью (при фиброзном энтезе) или трансформации коллагеновых волокон в волокнистый хрящ (при фиброзно-хрящевом соединении) образуются одиночные микроразрывы. При повторной микротравматизации количество разрывов постепенно увеличивается. В ткани сухожилия появляются зоны жирового перерождения. Все перечисленное негативно влияет на прочность энтеза, повышает вероятность его последующих повреждений и способствует развитию воспаления. При первично воспалительном поражении наблюдается обратный механизм. Воспалительные явления создают благоприятные условия для появления микроразрывов, ткань сухожилия рубцуется и подвергается жировому перерождению, формируются участки дегенерации энтеза.
Симптомы энтезопатий
Наиболее распространенными поражениями энтезиса считаются эпикондилиты, трохантерит, энтезопатии седалищного бугра, «гусиной лапки» и боковой поверхности надколенника, ахиллодения и подпяточный бурсит. Общими симптомами патологий этой группы являются локальные боли в месте прикрепления сухожилия при напряжении соответствующих мышц или нахождении в определенном положении. Болевой синдром усиливается при сопротивлении движению. При пальпации определяется болезненность, иногда выявляются костные выросты и ограниченный отек мягких тканей.
Эпикондилит локтевого сустава может быть наружным («локоть теннисиста») и внутренним («локоть гольфиста»), поражает, соответственно, места прикрепления сухожилий к наружному и внутреннему мыщелкам плечевой кости. Для латерального эпикондилита характерны четко локализованные боли, возникшие после непривычной нагрузки и усиливающиеся при сопротивлении попытке разгибания лучезапястного сустава. Медиальный эпикондилит проявляется местной болезненностью, усиливающейся при сопротивлении сгибанию запястья. Функция локтевого сустава обычно сохранена.
Трохантерит, как правило, развивается на фоне артроза тазобедренного сустава, чаще диагностируется у больных женского пола в возрасте старше 40 лет. Отмечается болезненность в зоне большого вертела при попытке лечь на больной бок. Энтезопатия обычно не оказывает влияния на объем движений, возможны некоторые ограничения, обусловленные сопутствующим артрозом. Пальпация трохантера болезненна. Наблюдается усиление болевого синдрома при сопротивлении отведению бедра. Пациенты с энтезопатией седалищного бугра предъявляют жалобы на боль, возникающую в положении сидя (при давлении тела на пораженную область).
Анзериновый бурсит или поражение энтеза в зоне «гусиной лапки» – воспаление на участке прикрепления сухожилий трех мышц: полусухожильной, изящной и портняжной по внутренней поверхности голени ниже коленного сустава. Обычно диагностируется у женщин среднего и пожилого возраста, имеющих лишний вес и страдающих гонартрозом. Проявляется болями в начале движения и при подъеме по ступеням, локальной болезненностью в проекции энтезиса. Еще одной энтезопатией области коленного сустава является процесс в зоне прикрепления собственной связки надколенника по его наружному или внутреннему краю. Как и предыдущая патология, чаще выявляется при артрозе, сопровождается болями при пальпации и движениях.
Ахиллодиния нередко диагностируется у спортсменов, лиц с наследственными коллагенопатиями. Характеризуется интенсивной болью при движениях и продолжительном пребывании в положении стоя. Подпяточный бурсит может быть первично воспалительным или первично дегенеративным. В первом случае обнаруживается у пациентов со спондилоартропатиями, во втором (пяточная шпора) – наблюдается у лиц в возрасте 40 лет и старше. Типичны боли при опоре на стопу, более выраженные в момент начала ходьбы.
Диагностика
В зависимости от этиологии заболевания диагностические мероприятия осуществляют травматологи-ортопеды или ревматологи. При возникновении энтезопатий на фоне урогенных и энтерогенных спондилоартропатий направление к перечисленным специалистам может быть выдано урологом, проктологом или инфекционистом. До недавнего времени диагностика основывалась на клинических данных и результатах рентгенографического исследования. В настоящее время перечень обследований включает следующие процедуры:
С учетом локализации и клинических проявлений заболевания дифференциальную диагностику осуществляют с артритами, артрозами, бурситами, тендинитами, тендовагинитами, фиброзитами, другими воспалительными и дегенеративно-дистрофическими процессами в суставной области и периартикулярной зоне. При проведении дифференциации учитывают, что энтезопатии могут сочетаться с перечисленными патологиями.
Лечение энтезопатий
Лечение поражений энтезов производится в амбулаторных условиях, включает медикаментозную терапию и немедикаментозные методы воздействия. Больным рекомендуется изменение двигательных стереотипов для уменьшения нагрузки на пораженные энтезисы. Операции требуются относительно редко, показаны при выраженном болевом синдроме и неэффективности консервативной терапии. Перечень возможных лечебных мероприятий включает:
Прием НПВС в терапевтических дозировках в большинстве случаев не обеспечивает желаемого эффекта, наблюдается лишь некоторое снижение болезненности при одновременном максимальном ограничении нагрузки на пораженный сегмент. Боли и воспаление при некоторых энтезопатиях поверхностных локализаций временно уменьшаются после нанесения местных средств, содержащих НПВС, и согревающих мазей. При глубоком расположении энтезов препараты местного действия неэффективны.
Прогноз и профилактика
Прогноз при энтезопатиях относительно благоприятный. При правильно подобранной схеме лечения, соблюдении рекомендаций врача клинические проявления болезни уменьшаются или исчезают. Вместе с тем, заболевание склонно к хроническому течению, полное выздоровление наблюдается редко, при увеличении нагрузки на сегмент или обострении патологий близлежащих суставов существует высокая вероятность рецидивов. Со временем патология прогрессирует, что влечет за собой ухудшение функции конечности. Профилактические меры предполагают отказ от чрезмерных однообразных физических нагрузок, соблюдение техники выполнения движений в процессе занятий спортом и профессиональной деятельности, своевременное лечение сосудистой патологии, поражений суставов и нервной системы.
Энтезопатии пяточных областей при серонегативных спондилоартритах
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Институт ревматологии РАМН, Москва
С еронегативные спондилоартриты (спондилоартропатии) – группа воспалительных заболеваний опорно–двигательного аппарата, имеющих ряд общих клинико–рентгенологических черт при отсутствии у больных в сыворотке крови ревматоидного фактора. В эту группу входят анкилозирующий спондилоартрит (болезнь Бехтерева), реактивный урогенный артрит, включая болезнь Рейтера, реактивные постэнтероколитические артриты при йерсиниозе, шигеллезе, сальмонеллезе, кампилобактериозе, псориатический артрит, артриты при хронических воспалительных заболеваниях кишечника (болезнь Крона, неспецифический язвенный колит). Проблемы диагностики и лечения серонегативных спондилоартритов представляются особенно актуальными в связи с тем, что эти заболевания поражают лиц молодого, наиболее трудоспособного возраста, обусловливая длительную нетрудоспособность больных, и нередко приводят их к инвалидизации.
Общими признаками заболеваний этой группы являются:
Поражение опорно–двигательного аппарата при серонегативных спондилоартритах характеризуется наряду с воспалительными изменениями осевого скелета и периферических суставов частым развитием энтезопатий.
Термином «энтезопатия» обозначают патологический процесс в энтезах, то есть в местах прикрепления к кости (инсерций) сухожилий, связок, суставных капсул. При более широком толковании сюда включают тендиниты концевых участков сухожилий и воспаление прилегающих к ним слизистых сумок.
В связи с большой частотой этезопатий при спондилоартритах и их относительной специфичностью они включены в критерии диагностики заболеваний этой группы. Особенно это касается энтезопатий пяточных областей (энтезиты ахиллова сухожилия, подошвенного апоневроза, ахиллотендинит, бурситы и др.), которые обычно сочетаются с периферическим суставным синдромом, но в ряде случаев являются единственным или доминирующим по тяжести поражением опорно–двигательного аппарата при спондилоартритах. По мнению многих исследователей, тендиниты и бурситы с периоститами и пяточными «шпорами» у молодых мужчин, даже при отсутствии другой клинической симптоматики позволяют думать о наличии у них серонегативного спондилоартрита. По данным различных авторов, энтезопатии пяточных областей выявляются у 30–85% больных реактивным урогенным артритом и анкилозирующим спондилоартритом. Особенно часто энтезопатии развиваются при урогенном артрите (включая болезнь Рейтера) у HLA В27–положительных лиц.
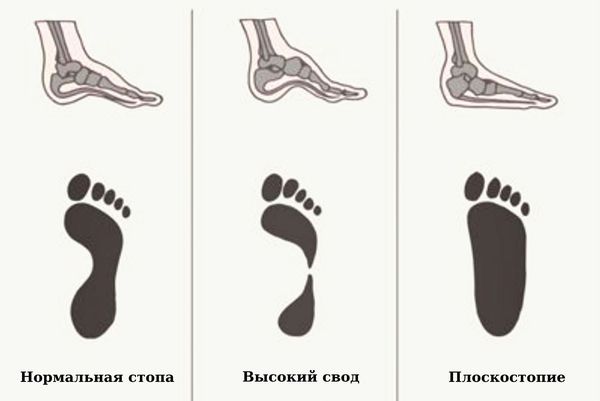
Имея сводчатое строение, стопа выполняет опорную и рессорную функции. Свод стопы фиксируется продольными и поперечными пассивными и активными стяжками. Пассивные стяжки – это мощные связки, располагающиеся в несколько слоев и заканчивающиеся самым поверхностным крепким и эластичным подошвенным апоневрозом, идущим от пяточного бугра до головок плюсневых костей. Активные стяжки – это многочисленные мышцы, которые прикрепляются на разных уровнях стопы.
Пяточная кость – самая большая кость стопы. В ней различают тело и пяточный бугор (апофиз). К бугру пяточной кости прикрепляется мощное (ахиллово) сухожилие трехглавой мышцы голени. Позади голеностопного сустава располагается крупная жировая прокладка и две синовиальные сумки: одна между ахилловым сухожилием и костью (преахиллова или ретро–пяточная), другая между сухожилием и кожей (ретро–ахилловая).
В пяточной области имеется еще одна непостоянная синовиальная сумка, расположенная у нижнего бугра пяточной кости в месте прикрепления к ней подошвенного апоневроза. Встречаются непостоянные и сумки между другими сухожильными образованиями этой области, например, в области таранно–пяточной связки.
Энтез представляет собой место прочного соединения сухожилия (связки) или суставной капсулы с костью. Волокна сухожилия или связки перед тем, как перейдут в костную структуру, становятся более компактными, затем хрящевыми, и, наконец, кальцифицированными. Питание энтеза происходит посредством анастомозов через оболочки сухожилий – перитенон, перихондрий или периост. Энтезы являются метаболически активными и имеют хорошо развитую иннервацию.
Воспаление в энтезе не ограничивается соединительной тканью (например, тендинит или фиброзит). Отмечается также вовлечение в патологический процесс хряща и кости, что приводит первоначально к возникновению периостита, а в дальнейшем – к появлению эрозий пяточной кости. Далее, на воспаленных инсерциях сухожилий и связок происходит развитие реактивной кости, образующей «шпоры», на концах которых формируются новые энтезы ахилловых сухожилий и плантарных фасций.
Диагностика энтезопатий обычно основывается на клинических (боль в пятках – талалгия, припухлость, локальная гипертермия) и рентгенологических (периоститы, эрозии пяточных костей, «шпоры») данных. Однако на ранних этапах заболевания в большинстве случаев рентгенологическое исследование не позволяет выявить выраженных изменений. Достаточно долго могут отсутствовать или определяться лишь минимальные рентгенологические признаки – утолщение мягких тканей, локальный остеопороз. Деструктивные изменения и наличие оссификатов (пяточных «шпор») являются чаще всего свидетельством хронического или уже завершившегося дегенеративно–воспалительного процесса.
В последние годы для объективизации процессов в области пяточных костей с успехом применяется ультразвуковая томография, которая позволяет уточнить степень выраженности и локализацию патологического процесса, что очень важно для проведения локальной терапии, а также при динамическом наблюдении оценить эффективность проводимого лечения.
Для уточнения локализации и степени выраженности воспалительного процесса в области пяточных костей может быть использована также остеосцинтиграфия с использованием Тс 99 –технефора, которая, как и ультразвуковая томография, позволяет в ряде случаев выявить субклинически протекающий воспалительный процесс.
Клинический опыт показывает, что боли в пяточных областях, обусловленные воспалительным процессом в инсерциях сухожильно–связочных структур, могут сохраняться длительное время, даже при стихании воспалительных изменений в суставах и позвоночнике и при отсутствии лабораторных признаков активности. Это может приводить к значительным функциональным нарушениям, снижению и даже потере трудоспособности больных, особенно если их деятельность связана с физической нагрузкой, ходьбой или длительным пребыванием на ногах.
Лечение воспалительного процесса в мягких тканях пяточных областей является трудной задачей. Наиболее актуальными являются вопросы точной локальной терапии энтезопатий, поскольку хорошо известно, что их отличает упорное течение и резистентность к традиционным методам терапии. Необходимо подчеркнуть, что лечение энтезопатий должно проводиться на фоне комплексной терапии основного заболевания (антибиотикотерапия при реактивных артритах, базисные препараты и т.д.).
Стандартная схема консервативного лечения энтезопатий: уменьшение нагрузки; нестероидные противовоспалительные препараты; физиотерапия; локальное применение мазей и гелей; локальные инъекции кортикостероидов; реабилитационные мероприятия.
Уменьшение нагрузки при энтезопатиях пяточных областей у больных серонегативными спондилоартритами не дает желаемого эффекта и облегчает боли только на период сниженных до минимума нагрузок. Назначенение нестероидных противовоспалительных препаратов (НПВП) внутрь, в суппозиториях и инъекциях также далеко не всегда дает желательный эффект, даже при длительном их применении в достаточно высоких дозах.
Локальное применение мазей и гелей, содержащих НПВП (диклофенак, индометацин и. т.п.), или «согревающих» (випросал, апизартрон, эфкамон и т.п.) также оказывается неэффективным, по–видимому, в связи с анатомическими особенностями пяточных областей (глубокое расположение энтезов и бурс под плотными тканями).
Физиотерапевтические процедуры при энтезопатиях различной локализации применяются достаточно широко. Однако имеются лишь единичные сообщения об их эффективности при энтезопатиях пяточных областей. Так, в работе Л.А. Лернера была показана более высокая эффективность лазеротерапии гелий–неоновым лазером, чем полупроводниковым, при лечении энтезопатий пяточных областей у больных анкилозирующим спондилоартритом, болезнью Рейтера и псориатическим артритом. Хороший терапевтический эффект в отношении болевого синдрома отмечался также при локальной криотерапии.
В Институте ревматологии РАМН была проведена работа по сравнительному изучению эффективности лазерного излучения (полупроводниковый лазер типа «Узор» – 10–15 процедур), терапии синусоидальными модулированными токами (на аппарате «Амплипульс–5» – 15 процедур), фонофореза гидрокортизона (15 процедур) и локальных инъекций бетаметазона (1 мл 1 раз в неделю) при лечении энтезопатий пяточных областей у больных с анкилозирующим спондилоартритом, реактивным артритом и псориатическим артритом. Все пациенты получали фоновую терапию НПВП в среднетерапевтических дозах, которой было недостаточно для купирования пяточных болей. Эффективность терапии оценивалась по клиническим данным и данным ультразвуковой томографии. Было показано, что локальные инъекции бетаметазона превосходили по противовоспалительному действию (уменьшение отека мягких тканей, количества жидкости в области энтезов и в сумках, которые были зарегистрированы при динамической ультразвуковой томографии) фонофорез гидрокортизона и лазеротерапию, а по анальгетическому действию были сопоставимы. В то же время применение синусоидально–модулированных токов оказалось неэффективным, а у половины больных даже привело к ухудшению.
Локальные инъекции кортикостероидов широко применяются при лечении энтезопатий. Все исследователи указывают на высокую эффективность этого метода терапии. В то же время некоторые авторы обращают внимание на возможные неблагоприятные последствия их применения, в частности, на дегенеративно–дистрофические изменения в месте инъекции. Так, J.R. Selmann обследовал 37 пациентов с предположительным диагнозом разрыва плантарной фасции, которые ранее получали в пяточные области инъекции кортикостероидов по поводу подошвенного фасциита с выраженным болевым синдромом. У всех больных отмечалось уменьшение натяжения подошвенной фасции и уплощение дуги стопы. Из этих наблюдений автор заключает, что кортикостероиды, несмотря на хороший клинический эффект, предрасполагают к разрывам подошвенной фасции и развитию поскостопия. Известно, что при применении тримцинолона ацетонида возможно развитие атрофии как соединительной, так и костной ткани в месте инъекции, которая может приводить к вышеупомянутому осложнению. В отношении других глюкокортикостероидов, применяемых для локальной терапии, подобных данных нет. В то же время у пациентов с серонегативными спондилоартритами и энтезопатиями пяточных областей, которые никогда не получали локальной терапии кортикостероидами, также нередко развивается плоскостопие, так как дегенеративно–дистрофические изменения в энтезах могут развиваться в результате воспалительного процесса. Нежелательные эффекты от локальной терапии кортикостероидами могут также зависеть от техники и частоты введения препаратов.
Инъекции кортикостероидов проводятся иглой диаметром 0,45–0,6 мм на необходимую глубину. При невозможности уточнить локализацию наиболее выраженных воспалительных изменений с помощью ультразвуковой томографии инъекция производится в наиболее болезненную точку, определяемую пальпаторно или в область наибольшей припухлости, причем при инъекции в область ахиллова сухожилия следует избегать попадания в него иглы.
Мы применяли инъекции комплексного препарата дипроспана (1 мл), разведенного 1–2 мл 0,5% раствора новокаина или физиологического раствора, которые производились не чаще 1 раза в неделю. В 1 мл дипроспана содержится бетаметазона динатрия фосфата 2 мг, который быстро всасывается в ткани и обеспечивает быстрый эффект, и бетаметазона дипропионата 5 мг, который обладает пролонгированным действием. Как показали наши исследования, инъекции дипроспана превосходят по эффективности физиотерапевтические методы и позволяют быстро добиться положительного эффекта уже после 1–2 инъекций. В результате многолетнего использования каких–либо серьезных побочных эффектов, в том числе повреждений сухожильно–связочного аппарата мы не наблюдали.
Особый интерес представляет относительно недавно появившийся на российском рынке комбинированный препарат Амбене, в состав которого входят дексаметазон (3,5 мг), фенилбутазон (375 мг), цианокобаламин (2,5 мг) и лидокаин (6 мг). Амбене выпускается в 2 вариантах – комплект из 3 ампул по 2 мл (дексаметазон, фенилбутазон, лидокаин) и 3 ампул по 1 мл (цианокобаламин, лидокаин) или 3 двухкамерных шприцев (содержимое камер смешивается непосредственно в момент инъекции). Двухкамерные шприцы особенно удобны для применения.
Как показал наш опыт, Амбене обладает выраженными противовоспалительным и анальгезирующим эффектами, обусловленными действием дексаметазона и фенилбутазона. Обезболивающий эффект Амбене проявляется быстро и сохраняется длительно за счет потенцированного лечебного действия дексаметазона, фенилбутазона и лидокаина. Кроме того, лидокаин обеспечивает безболезненность инъекции. Инъекции Амбене при необходимости можно повторять на следующий день или через день, но не более 3 инъекций в неделю. Каких–либо побочных явлений при применении Амбене нами отмечено не было. Однако, учитывая то, что в его состав входит кортикостероид дексаметазон и фенилбутазон, при назначении Амбене необходимо учитывать возможность осложнений, свойственных этим препаратам.
Реабилитационные мероприятия сводятся к применению подпяточных эластичных подушек и специальных упражнений для ахилловых сухожилий, которые назначаются после купирования острого воспалительного процесса. Пациентам, перенесшим воспалительный процесс в области ахиллова сухожилия, в течение нескольких месяцев следует избегать повышенных нагрузок на него (прыжки, подъем тяжестей) из–за возможности частичного или полного отрыва сухожилия.
Таким образом, проблема энтезопатий пяточных областей при серонегативных спондилоартритах на нынешнем этапе может быть успешно решена при использовании современных методов их диагностики и терапии.
1. Агабабова Э.Р., Гусейнов Н.И. Болезнь Бехтерева и другие серонегативные спондилоартриты (спондилоартропатии). Общие и отличительные черты. Ревматология 1984, 3: 40–45.
2. Гаджинова Л.Б., Мач Э.С., Пушкова О.В. и соавт. Значение ультразвукового исследования в диагностике пяточных областей. Клиническая ревматология 1995, 5: 31–34.
3. Макаров С.А., Сергиенко С.А. Растяжения связок сухожилий и мышц. РМЖ 2001, т.9, 23: 1046–1048.
4. Гаджинова Л.Б., Шубин С.В., Мач Э.С. и соавт. Локальная терапия энтезопатий пяточных областей при серонегативных спондилоартритах. Тер. архив 1997.
5. Чичасова Н.В. Локальная терапия хронических заболеваний опорно–двигательного аппарата. РМЖ 2001, т. 9, 7–8: 286–288.
6. Лернер Р.А. Оценка эффективности лазерной терапии в лечении серонегативных спондилоартритов. Автореферат канд. дисс. М. 1989, 20 с.