если у беременной положительный тест на коронавирус что делать
Коронавирус и беременность: ответы на самые важные вопросы
Содержание
– На сегодняшний день нет официальной статистики о количестве заражений среди беременных женщин, а европейское медицинское сообщество довольно осторожно высказывается о том, насколько высока вероятность развития осложнений. Нет и доказательств того, что беременные женщины чаще заражаются коронавирусом.
Как отличить COVD-19 от сезонной аллергии, читайте ЗДЕСЬ.
В первом триместре вирус, перенесенный будущей мамой, может повлиять на рост плода, во втором – вызвать замедление развития ребенка, в третьем – стать причиной преждевременных родов со всеми сопутствующими осложнениями и даже недоношенностью.
Кроме этого, тяжелое течение COVID-19 связано с дыхательной недостаточностью. У беременных на поздних сроках живот поджимает легкие, объем легких становится меньше. Поэтому очень важно понимать, что беременная женщина требует дополнительной защиты.
Как самостоятельно сшить марлевую маску, читайте ЗДЕСЬ.
Как самим приготовить антисептик, читайте ЗДЕСЬ.
Передается ли вирус от матери к ребенку во время родов?
До сих пор нет ни одного подтвержденного случая, когда ребенок появился на свет с коронавирусной инфекцией. Но есть случаи, и их достаточно много, когда дети заражались в родильном зале или роддоме. Именно поэтому в роддомах сейчас принимаются все возможные меры, чтобы снизить риск заражения. В большинстве роддомов сейчас так хорошо разработана маршрутизация, что контакты с вирусом для новорожденного максимально исключаются.
Как сейчас проходят плановые осмотры?
В самом начале карантина, когда необходимо было принять экстренные меры, Минздрав обнародовал рекомендации, в соответствии с которыми отменялись все плановые приемы у врачей. Принимать пациентов было разрешено только в экстренных случаях. Однако вскоре Минздрав внес корректировки в рекомендации, в соответствии с которыми нужно было организовать надлежащее наблюдение беременных, а также проведение скринингов и анализов.
В этой связи во многих регионах, в том числе в некоторых районах Москвы, акушеры-гинекологи приходят на дом, приносят с собой даже аппараты КТГ, устраивают чаты в мессенджерах, высылают женщинам дневник, в котором они записывают свои показатели – вес, давление, шевеления плода, самочувствие.
Однако в некоторых регионах (особенно отдаленных) все же еще бывают случаи, когда закрыты государственные женские консультации, и беременные, у которых есть полис ОМС, к сожалению, могут обратиться только в коммерческие центры.
– Сейчас мы занимаемся разработкой системы возврата денег по ОМС в подобных ситуациях, – уточняет Татьяна Буцкая.
Как организовать работу на удаленке, читайте ЗДЕСЬ.
Телемедицина: как и зачем пользоваться приложениями для консультаций, читайте ЗДЕСЬ.
Большинство роддомов, в которых обычно можно пройти курсы подготовки к родам, переносят свои занятия в онлайн-формат. В нашем Открытом роддоме мы тоже сейчас запустили онлайн-школу, проводим онлайн-марафоны по роддомам, они собирают по несколько тысяч просмотров. В этом есть определенные плюсы: роддом никогда не смог бы принять такое количество посетителей, а сейчас у будущих мам есть возможность все увидеть и задать вопросы врачам.
Как доехать до роддома?
Ехать на скорой помощи во время пандемии довольно рискованно. Во-первых, службы экстренной помощи перегружены, и бригада может попросту не приехать вовремя. Во-вторых, поездка может быть небезопасной, потому что неизвестно, кого машина перевозила непосредственно до вас. Кроме того, машина скорой помощи повезет вас не в тот роддом, с которым у вас заключен контракт, а в ближайший, где есть свободные места.
Добраться на такси, скорее всего, будет проще, но риски заражения по-прежнему остаются. Оптимальный вариант – добираться в роддом на собственном транспорте, тем более что пробок во время карантина быть не должно. Но здесь возникает еще одна сложность: сейчас нет никакой возможности подать экстренную заявку на пропуск для посещения медицинского учреждения. Оформить его нужно не позднее чем за пять часов до выхода из дома, иначе ваша машина соберет по пути все штрафы. Но за пять часов уже вполне можно родить! Поэтому единственный вариант: при приближении срока родов каждый вечер заново оформлять пропуск на следующий день.
В какой роддом ехать, если у женщины подтвержденная коронавирусная инфекция, пневмония или симптомы ОРВИ?
Увы, сейчас введены жесткие ограничения, и, даже если у вас заключен контракт с определенным врачом и определенным роддомом, в случае появления признаков ОРВИ рожать вы сможете только в одном из специально переоборудованных роддомов. Актуальные сведения можно найти на информационных порталах местной администрации.
Коронавирусная инфекция – это показание для кесарева сечения?
Сам по себе COVID-19 не является прямым показанием для хирургического вмешательства. Но если во время родов у женщины возникает дыхательная недостаточность и создается угроза для здоровья мамы или малыша, проводится кесарево сечение.
Разрешены ли партнерские роды?
В большинстве роддомов в России запретили все виды партнерских родов. Кроме этого, если раньше можно было прийти на УЗИ в женскую консультацию с мужем и посмотреть на ребеночка, теперь сделать это тоже не получится. Посещения в роддоме тоже не разрешаются, а на выписку может прийти только один человек. В некоторых роддомах даже ограничен въезд на территорию.
Анестезия во время родов по-прежнему применяется?
Во время родов можно использовать эпидуральную или спинальную анестезию, даже тем, у кого подтверждена коронавирусная инфекция.
А вот тем, кто планировал рожать в воду, придется отказаться от первоначальных планов. Роды в воду сейчас не практикуются в роддомах, главным образом потому, что медперсоналу будет сложно использовать необходимые защитные средства.
Если у мамы есть подозрения на коронавирус, малышу делают тест?
Если у женщины есть симптомы ОРВИ, пневмония или подозрение на COVID, у ребенка сразу после родов берут тест на коронавирус, после этого малыша изолируют от мамы до тех пор, пока не придут результаты анализов. Ребенка при этом перевозят в детскую больницу, потому что в инфекционном роддоме действительно высоки риски заражения. В больнице ребенок находится две недели, его кормят смесью, а потом переводят на грудное молоко, когда он воссоединяется с мамой.
Можно ли кормить грудью с диагнозом COVID-19?
Нет свидетельств того, что коронавирус может передаться через материнское молоко. Но если мама кормит ребенка, склоняясь над ним, то, конечно, риски заражения достаточно высокие. Вот что можно сделать, чтобы их снизить.

При цитировании данного материала активная ссылка на источник обязательна.
Коронавирусная инфекция у беременных
28 декабря 2020
По мнению экспертов ВОЗ, беременные женщины являются подверженными коронавирусной инфекции из-за изменений в организме (прежде всего, в органах дыхательной и иммунной системы), в связи с чем должны соблюдать меры социального дистанцирования. В то же время имеющиеся данные не свидетельствуют о более тяжелом течении COVID-19 у беременных женщин по сравнению с общей популяцией взрослых людей
Группу наиболее высокого риска развития тяжелых форм COVID-19 составляют беременные, имеющие соматические заболевания: хронические заболевания легких, в том числе бронхиальная астма средней и тяжелой степени тяжести; заболевания сердечно-сосудистой системы, артериальная гипертензия; сахарный диабет; иммуносупрессия, в т.ч. на фоне лечения онкологических заболеваний; ожирение; хроническая болезнь почек, заболевания печени, системные заболевания.
Течение заболевания:
Госпитализация беременных для лечения COVID-19
Показаниями к госпитализации беременных с COVID-19 во всех случаях являются среднетяжелые и тяжелые формы заболевания, они должны быть госпитализированы в карантинные стационары в соответствии с установленным порядком маршрутизации.
При легкой форме заболевания беременные могут получать лечение в домашних условиях под контролем участкового терапевта и врача акушера-гинеколога.
Терапия подбирается с учетом степени тяжести заболевания и может включать в себя «антибактериальные и противовирусные препараты, иммуномодуляторы, антикоагулянты и оксигенотерапию».
Стоит ли откладывать беременность?
При легком течении COVID-19 до 12 недель гестации, в связи с недоказанным отрицательным влиянием на плод, возможно пролонгирование беременности до доношенного срока.
Коронавирусная инфекция ни в коем случае не является показанием к прерыванию беременности. Если возникает угроза — она может возникать и по абсолютно другим причинам, не потому что женщина больна коронавирусом. Она получает лечение и от коронавирусной инфекции, и от причин, которые вызывают угрозу беременности. И донашивает свою беременность.
Часто задаваемые вопросы:
Тест на Ковид беременным проводят при выявлении признаков острого респираторного вирусного заболевания, гриппа.
При наличии медицинских показаний КТ беременным женщинам проводят. Чтобы снизить лучевую нагрузку на плод, КТ исследование проводят с использованием специального рентгеноотражающего фартука, свинцового одеяла.
Обследование на коронавирусную инфекцию проводят не ранее 7 дней до плановой госпитализацией на родоразрешение всем беременным. При внеплановой госпитализации в родильный дом тест на коронавирусную инфекцию проведут при поступлении.
Партнерские роды в настоящее время запрещены, в соответствии
с пунктом 3.8 Постановления главного государственного санитарного врача РФ от 13.07.2020 № 20 «О мероприятиях по профилактике гриппа и острых респираторных вирусных инфекций, в том числе коронавирусной инфекции в эпидемическом сезоне 2020-2021 годов».
В сложившейся эпидемической ситуации врачам акушерам-гинекологам рекомендовано пересмотреть индивидуальные планы обследования и наблюдения беременных женщин, уменьшив количество очных консультаций до минимального, позволяющих оценить состояние беременной женщины и состояние плода.
Больничный лист беременной женщине может быть выписан при наличии заболевания. Но переход на дистанционную работу беременной женщины является одним из методов профилактики заболевания. Данный вопрос решается по согласованию с работодателем.
Как обезопасить себя во время беременности в период Ковид?
Идеальным методом защиты беременной женщины от заражения коронавирусной инфекцией является её пребывание дома, особенно после 30 недель беременности (в период пребывания в отпуске по беременности и родам).
Коронавирус при беременности
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении после перенесенной коронавирусной инфекции (COVID-19)
Новая коронавирусная инфекция COVID-19 представляет потенциальную опасность для женщины, готовящейся стать матерью. В большинстве случаев болезнь протекает так же, как и у основной массы людей и не существует убедительных доказательств о внутриутробном инфицировании плода. Однако при отягощенном соматическом анамнезе коронавирус при беременности существенно повышает риск развития осложнений и может стать причиной экстренной госпитализации в отделение интенсивной терапии.
Рассказывает специалист «Лаборатории движения»
Дата публикации: 03 Сентября 2021 года
Дата проверки: 08 Сентября 2021 года
Содержание статьи
Первые признаки коронавирусной инфекции у беременных
Вызванные беременностью угнетение иммунитета и физиологические изменения в организме обуславливают высокую восприимчивость к инфекционным возбудителям. Однако зачастую (порядка 90% случаев) заболевание протекает бессимптомно, без развития острого респираторного синдрома. В соответствии с имеющимися научными данными признаки коронавируса у беременных аналогичны симптомам, свойственным другим категориям пациентов.
Входят ли беременные в группу риска при коронавирусе?
В соответствии с методическими рекомендациями в группу риска COVID-19 входят
Кроме того, наиболее уязвимыми считаются медработники и представительницы других «общественных» профессий.
Коронавирусная инфекция и беременность
Опасен ли коронавирус для беременных? Существует предположение, что при среднетяжелой и тяжелой форме болезни повышается риск акушерских осложнений. Однако, из-за отсутствия достаточного количества информации о том, как действует коронавирус при беременности на ранних сроках, доподлинно неизвестно, так ли это в действительности. А вот ассоциированный с пандемией психологический стресс и повышенная тревожность действительно могут оказывать неблагоприятное воздействие на плод и приводить к фетальным проблемам.
Как лечить COVID-19 при беременности?
Лечение беременных пациенток должно назначаться строго индивидуально, при подтвержденном положительном результате ПЦР. Обязательным условием терапии является поддержание водно-электролитного баланса (в среднем в сутки следует выпивать 2,5-3 л жидкости) и адекватная респираторная поддержка.
Для облегчения состояния назначаются симптоматические (жаропонижающие, противодиарейные, назальные, бронхолитические) препараты. При выявлении вторичной бактериальной инфекции проводится антибактериальная терапия. Противомалярийные средства категорически противопоказаны во всех триместрах беременности. Противовирусные (эффективные против SARS-CoV-2) разрешается применять только по жизненным показаниям.
При тяжелой форме болезни проводится интенсивное лечение с оксигенотерапией (насыщением крови кислородом). Пациенткам, находящимся в реанимационных отделениях, назначается инфузионная терапия (10-15 мл/ кг в сутки). Обязательным условием является ежедневный мониторинг состояния плода. В случае необходимости на медицинском междисциплинарном консилиуме может быть принято решение о досрочном родоразрешении.
Влияние коронавируса на планирование беременности
Существуют неопровержимые доказательства, что перенесенная коронавирусная инфекция не оказывает негативного влияния на репродуктивную функцию. В связи с тем, что вирус SARS-CoV-2 еще досконально не изучен, мировые медицинские сообщества рекомендуют, по возможности, на некоторое время воздержаться от планирования естественной или «искусственной» беременности. Однако это не запрет, а рекомендация, и в настоящий момент все ограничения для деторождения сняты.
Последствия коронавируса у беременных
Беременность не является отягощающим фактором при лечении коронавирусной инфекции и сама по себе не вызывает серьезных последствий. При тяжелых формах заболевания, развивающихся на фоне уже имеющихся соматических патологий, вирус повышает вероятность преждевременных родов. Кроме того, возбудитель может вызывать необратимые изменения в легочной ткани, нарушить нормальное функционирование сердечно-сосудистой системы, почек или головного мозга будущей матери.
Профилактика
Чтобы минимизировать риск заражения, всем беременным женщинам следует строго соблюдать меры предосторожности, предназначенные для всех категорий пациентов. Очень важно регулярно мыть руки с мылом и/ или пользоваться дезсредствами, в общественных местах не касаться лица, глаз и носа, избегать массовых скоплений народа и по возможност, поддерживать связь при помощи дистанционных технологий.
Если у беременной положительный тест на коронавирус что делать
Вопросы медицинской помощи беременным, роженицам и родильницам с COVID-19, а также вакцинации беременных обсуждались на республиканском вебинаре c участием ведущих специалистов и экспертов.

Помимо этого беременные чаще жалуются на головную боль, тошноту и рвоту. Традиционные для первых волн жалобы на отсутствие обоняния и вкусовых ощущений на фоне «дельты» встречаются гораздо реже. Если раньше — у 80 % пациентов, то теперь у 50 %, а по некоторым данным — у 40 %.
Беременность является фактором риска тяжелого течения COVID-19.
По данным международного метаанализа, объединившего результаты 192 исследований с охватом 64 000 беременных: встречаемость пневмонии — 7,4 %, ОРДС — 13,4 %; попадают в ОРИТ — 3,3 %, из них на ИВЛ — 1,6 %, ЭКМО — 0,11 % (процент ограничен доступностью метода), летальный исход у 0,8 %.
Факторы риска тяжелого течения COVID-19 у беременных:
Юрий Горбич:
Постковидные симптомы у беременных продолжаются дольше и чаще всего имеют бо́льшую выраженность, особенно с точки зрения психосоциальной симптоматики, связанной с психологическими и когнитивными нарушениями. Частота встречаемости других симптомов: общие — 49,6 %, респираторные — 39 %, сердечно-сосудистые — 13 %, психосоциальные — 22,7 %, аллопеция — 28,6 %. Спустя 7 месяцев как минимум у половины остается любой симптом, а у четверти — психосоциальная симптоматика.
Изменения в показателях ОАК у беременных в сравнении с небеременными:
Юрий Горбич:
Оценивая уровень D-димеров, следует учитывать естественный рост этого показателя при беременности. Однако непрерывный рост на 500–1 000 Ед в сутки или резкое повышение в течение суток нормой быть не может. Еще одно существенное отличие: увеличение СРБ у беременных гораздо меньше, чем у небеременных. Принципиальнейшая вещь — абсолютный уровень лимфоцитов. Если он снижается ниже 0,8ґ109/л без признаков бактериальной инфекции, особенно с 4-го по 12-й день, то следует рассмотреть вопрос назначения ингибиторов рецепторов ИЛ-6.
Инструментальные и лабораторные методы диагностики
Оценивая изменения в легочной ткани по типу «матового стекла», не нужно забывать, что аналогичные изменения могут быть вызваны любым ангиоинвазивным заболеванием (васкулит, ЦМВ, грипп и др.).
При диагностике инфекции, вызванной SARS-CoV-2, применяются: ПЦР материала из дыхательных путей (мокрота, эндотрахеальный аспират, бронхоальвеолярный лаваж); ПЦР смывов из носоглотки и ротоглотки (при отсутствии признаков поражения верхних дыхательных путей, невозможности получения мокроты); серологические методы (исследование на антиген (Ag) или антитела).
Юрий Горбич:
Важный момент: при проведении теста на Ag нужно оценить результаты строго в течение 15 минут. Если же вторая полоса проявится позже, например, через 16–17 минут, то такой тест считается отрицательным. Что касается исследований на антитела, то их значение в первичной диагностике COVID-19 стремится к нулю с учетом вероятных повторных заражений и того факта, что их выявление возможно не ранее 8-го дня от начала заболевания.
Клинико-лабораторные критерии установления диагноза СOVID-19:
Юрий Горбич:
Положительный тест на Ag или ПЦР даже без наличия клинической картины подтверждает диагноз COVID-19. В остальных случаях должна быть клиническая картина в сочетании с лабораторными и инструментальными методами исследования. У пациентов с подозрением на инфекцию, особенно при тяжелом состоянии или пневмонии, однократное исследование образцов из верхних дыхательных путей c отрицательным результатом не исключает COVID-19.
В условиях пандемии любая ОРВИ рассматривается как COVID-19, пока не доказано обратное.
Патогенетическая и симптоматическая терапия
На амбулаторном этапе: прон-позиция, адекватная гидратация, жаропонижающие.
Юрий Горбич:
Дополнительный прием витамина D, цинка, АЦЦ не нужен. Гидратация проводится перорально. На поздних сроках беременности сложно в домашних условиях обеспечить прон-позицию, поэтому допускается положение на левом боку с ротацией на правый бок каждые 2 часа. В стационарах прон-позиция у беременных возможна и на поздних сроках. Практика показывает, что при сатурации 89–90 % простой поворот и укладка в прон-позицию приводила к сатурации 96 %!
В стационарах: прон-позиция, адекватная гидратация, НМГ, жаропонижающие, кислородная поддержка, ГКС.
Юрий Горбич:
ГКС назначаются только пациентам на кислородной поддержке. Это подразумевает все виды — назальные канюли, лицевые маски, неинвазивная и инвазивная ИВЛ. Если беременная переводится на кислородную поддержку, автоматически вторым пунктом идет назначение ГКС.
При крайне тяжелом состоянии с угрозой летального исхода в течение суток на основании заключения врачебного консилиума с обязательным участием врача-инфекциониста и врача-анестезиолога-реаниматолога рассматривается вопрос о проведении пульс-терапии: метилпреднизолон внутривенно титрованием 500 мг в 1-е сутки, затем 250 мг на протяжении 3 суток с последующим снижением дозы на 50 % каждые 3 суток до полной отмены.
Однако практика показывает, что в случае нарастания воспаления и выхода в цитокиновый шторм гораздо более эффективным является сочетание стандартных доз ГКС (метилпреднизолон 1 мг/кг) с тоцилизумабом (6 мг на кг).
Тоцилизумаб является моноклональным антителом к рецепторам ИЛ-6, назначается в дозировках 300 мг при массе меньше 100 кг, 800 мг при массе более 100 кг. Показания к назначению: интерстициальная пневмония с тяжелой дыхательной недостаточностью (ДН), быстрое угнетение дыхательной функции, наличие внелегочных дисфункций (септический шок, полиорганная недостаточность), сохранение или возобновление лихорадки, повышенный уровень ИЛ-6 на фоне ДН, признаки синдрома высвобождения цитокинов на фоне ДН.
Юрий Горбич:
Тоцилизумаб может быть рассмотрен для лечения беременных с COVID-19 ввиду отсутствия наблюдений об увеличении риска патологии плода. Но назначать нужно осторожно, строго по показаниям, т. к. частота побочных эффектов достаточна высока. Олокизумаб и левилимаб применяются в нашей стране, но противопоказаны беременным. Барицитиниб, который придет в нашу страну, назначается пациентам на респираторной поддержке, но при беременности он категорически противопоказан.
Этиотропная терапия у беременных точно такая же, как и у остальных, — ремдесивир.
Юрий Горбич:
Ремдесивир назначается беременным при наличии минимальных признаков ДН, так как достоверно и значимо снижает последующую необходимость перевода на ИВЛ.
Ремдесивир назначается врачебным консилиумом в установленном порядке с получением информированного согласия пациента или его законного представителя. Дозировки: 1-й день 200 мг однократно в/в, с 2-го дня 100 мг в/в раз в сутки. Срок лечения 5 дней, однако может быть продлен до 10 дней у пациентов на ИВЛ или ЭКМО при условии положительной динамики в течение первых 5 дней.
Юрий Горбич акцентировал внимание на нецелесообразности назначения антибиотиков при ОРВИ на амбулаторном этапе. Тем не менее некоторые врачи почему-то продолжают их назначать, в частности азитромицин.
Юрий Горбич:
Азитромицин при SARS-CoV-2 абсолютно не влияет на течение процесса, при этом может привести к серьезным осложнениям в виде АБ-ассоциированных колитов и мегаколона.
В целом вероятность вторичных бактериальных осложнений при SARS-CoV-2 составляет 7 %, у пациентов в ОРИТ — 14 %.
Юрий Горбич:
Антибактериальными препаратами выбора при строгом наличии показаний являются: амоксициллин/клавуланат или ампициллин/сульбактам или ЦС 3-го поколения + азитромицин. Но эмпирически назначая эти препараты, необходимо выполнить бакпосев на гемокультуру и стерильность, анализы мочи и мокроты. И если в течение 48 часов флора в этих культурах не растет, никакого смысла назначение АБ не имеет.
Госпитализация беременных в ОРИТ

Игорь Ялонецкий:
Мировая практика показала важность реанимационной койки. Но все мы должны понимать, что ОРИТ — это тушение уже разгоревшегося пожара и часть пациентов, которые попадают в реанимацию, могли бы там не оказаться при более интенсивной и правильной работе в соматических отделениях.
Пациенты поступают в ОРИТ четырьмя путями: на скорой в крайне тяжелом или терминальном состоянии; через приемное отделение; при переводе из соматических отделений внутри стационара; при межгоспитальных переводах. На каждом этапе крайне важно проводить адекватную сортировку пациентов, обеспечить логистику.
В соматических отделениях необходимы тщательный мониторинг состояния пациентов, рациональная терапия, своевременный перевод на кислородные койки и обратно при снижении потребности. Каждое решение о межгоспитальном переводе должно быть взвешенным, с оценкой рисков транспортировки.
Игорь Ялонецкий отметил, что помимо контроля уровня сатурации медперсонал должен обращать внимание на такие моменты, как соблюдение прон-позиции, питьевого режима, уточнение диуреза, а также проверять, правильно ли надета кислородная маска, заправлен ли водой увлажнитель. Если все это делать регулярно, то пациенты привыкают и более четко соблюдают режим.
Показания для госпитализации в ОРИТ беременных и небеременных отличаются.
Показания для госпитализации в ОРИТ: SpO2 30/мин при температуре тела 38 °C; нарушения сознания, поведения; индекс оксигенации (РаO2/FiO2) 25/мин, SpO2 Вакцинопрофилактика у беременных

Самым эффективным способом профилактики тяжелого течения COVID-19 является вакцинация.
Игорь Стома:
Позиция CDC, самой авторитетной организации по вопросам вакцинации, однозначна: ни одна из зарегистрированных в мире вакцин не содержит живой вирус SARS-CoV-2, поэтому не может вызвать заболевание.
С учетом того, что беременность является фактором риска по тяжелому течению COVID-19, CDC рекомендует вакцинацию беременных. Безопасность мРНК-вакцин достаточна для вакцинации беременных, в т. ч. до 20-й недели, показано, что она снижает риск инфекции. Кроме того, поствакцинальные антитела обнаруживаются в пуповинной крови, что может помочь защитить от COVID-19 новорожденных.
Игорь Стома рассказал, что по данным регистра V-safe, в США от COVID-19 привито 168 157 беременных. Исследования поствакцинального иммунитета показали, что титры антител у беременных и кормящих эквивалентны небеременным, также не обнаружено отличий в реактогенности между группами.
В рамках обсервационных исследований по 35 тысячам родоразрешений показано, что частота исходов беременностей не различалась в группах вакцинированных и невакцинированных, т. е. вакцинация не влияет на частоту мертворождений, спонтанных прерываний беременности и преждевременных родов, врожденных аномалий.
В Беларуси на данный момент доступны российская двухкомпонентная вакцина «Спутник V» («Гам- Ковид-Вак»), которая, по мнению Игоря Стомы, является одной из самых эффективных иммуногенных вакцин в мире, а также китайская Sinovac CoronaVac (Vero Cell).
Игорь Стома:
В инструкции к «Спутнику V» указано, что беременность и период грудного вскармливания являются противопоказанием к вакцинации. Однако наши российские коллеги с лета 2021 года изменили рекомендации, обозначив целесообразность проведения вакцинации «Cпутником V» в группах риска тяжелого течения с 22-й недели беременности. Группы риска включают беременных с ожирением, хроническими заболеваниями легких, почек, печени, СД, сердечно-сосудистой патологией.
В Беларуси у беременных применяется вакцина Sinovac CoronaVac (Vero Cell), одобренная ВОЗ для использования у беременных.
Игорь Стома:
Вакцина Sinovac CoronaVac (Vero Cell) является инактивированной, выращена на культуре клеток, а не на куриных эмбрионах, т. е. гипоаллергенна. ВОЗ рекомендует эту вакцину к применению у беременных в случаях, когда преимущества вакцинации превышают потенциальные риски, при этом для принятия взвешенного решения беременные должны быть проинформированы о рисках тяжелого течения COVID-19 при беременности.
ВОЗ не рекомендует проводить тест на беременность перед вакцинацией или откладывать беременность, тем более прерывать ее по причине вакцинации.
Приказом Минздрава Беларуси № 1257 от 12.10.2021 рекомендуется вакцинация всех беременных независимо от срока и наличия других факторов риска тяжелого течения, однако группой приоритета являются беременные в возрасте 25 лет и старше, работающие в системе здравоохранения, имеющие ожирение любой степени, хронические заболевания легких, АГ, прегестационный СД и др. На 21 октября 2021 года в Беларуси привиты 71 беременная и 6 кормящих матерей.
«Нарушения гемостаза при COVID-19 у беременных: почему это происходит и что делать»
При тяжелом течении COVID-19 у беременных количество тромбоэмболических осложнений возрастает в разы. Это обусловлено, с одной стороны, физиологическими изменениями в системе гемостаза в сторону гиперкоагуляции — постепенное, по мере увеличения сроков беременности, увеличение плазменного уровня фибриногена, факторов VII, фон Виллибранда, VIII, концентрации D-димеров; антитромбин III незначительно снижается, фибринолитическая активность снижается.
С другой стороны, инфицирование SARS-CoV-2 также вызывает ряд патофизиологических реакций, значительно влияющих на систему гемостаза. Тромбообразование у пациентов с COVID-19 запускается в основном по внешнему пути активации процесса свертывания крови (через соединение тканевого фактора с фактором VII).
 Ольга Светлицкая, доцент кафедры анестезиологии и реаниматологии БелМАПО, кандидат мед. наук. Повреждение альвеолярно-капиллярного барьера
Ольга Светлицкая, доцент кафедры анестезиологии и реаниматологии БелМАПО, кандидат мед. наук. Повреждение альвеолярно-капиллярного барьера
Вирус SARS-CoV-2 проникает в легочную ткань благодаря соединению с рецептором АСЕ2, который экспрессируется в большом количестве на поверхности пневмоцитов 2-го типа и эндотелиоцитов, выстилающих капиллярное русло.
С момента проникновения вируса и начала репликации клетка перестает выполнять свойственные ей функции, начинает продуцировать белки, свойственные вирусу, с формированием новых вирионов, после чего разрушается. На это реагируют альвеолярные макрофаги и циркулирующие в капиллярном русле легочной ткани моноциты. Они начинают вырабатывать в большом количестве интерлейкины ИЛ-1, ИЛ-6 и другие провоспалительные цитокины.
Чем больше происходит размножение вирионов, тем больше разрушается пневмоцитов 2-го типа и эндотелиоцитов и тем серьезнее нарушения альвеолярно-капиллярного барьера, что клинически проявляется снижением сатурации. Нарастание выработки макрофагами и моноцитами провоспалительных цитокинов существенно влияет на активацию системы гемостаза.
Вырабатываемые интерлейкины, в частности ИЛ-1 и ИЛ-6, увеличивают синтез тканевого фактора на поверхности эндотелиоцитов, которые еще не повреждены SARS-CoV-2. Кроме того, ИЛ-6 блокирует синтез ингибитора пути тканевого фактора. Накопление тканевого фактора глобально активирует процесс свертывания крови по всему сосудистому руслу.
Начинается массивная агрегация тромбоцитов в просвете легочных капилляров и формирование сгустков. Чем у́же просвет сосуда, тем меньше вероятность образования в нем полноценных тромбов, чаще в них наблюдаются тромбоцитарные сладжи. ФНО-а (фактор некроза опухоли альфа) блокирует фибринолиз.
Таким образом, при COVID-19 точно так же, как и при септических состояниях, параллельно происходят два серьезных патофизиологических процесса в системе гемостаза: глобальная активация тромбообразования на фоне угнетения фибринолиза.
Сложности антикоагулянтной терапии при COVID-19
Все пациенты, в т. ч. беременные женщины, должны получать профилактические и лечебные дозы НМГ, рассчитанные на фактическую массу тела.
Подбор дозы гепарина недопустимо проводить на глазок, потому что это может привести к осложнениям. Всех пациентов с COVID-10 при госпитализации необходимо взвешивать на уровне приемного отделения и четко указывать массу тела и рост в истории болезни.
Что делать, если нет возможности определить уровень D-димеров?
Во-первых, надо помнить, что исследование уровня D-димеров, широко практикуемое среди общей популяции пациентов с COVID-19, у беременных имеет невысокую клиническую значимость, поскольку разброс показателей уровня D-димеров при нормально протекающей беременности значительный и до сих пор не удалось установить достоверные референсные значения D-димеров при беременности. Поэтому оценку уровня D-димеров нужно обязательно проводить в динамике, обращая внимание не только на абсолютный уровень, но и на ежесуточный прирост.
В ситуациях, когда по каким-либо причинам нет возможности срочно определить уровень D-димеров, следует оценить уровень ЛДГ (лактатдегидрогеназы). Повышение ЛДГ в динамике, особенно >1 000 Ед/л, у пациента с COVID-19 может выступать косвенным лабораторным признаком ТЭЛА и/или инфаркта легких. Данный тест является высокочувствительным, но неспецифичным, однако поскольку при COVID-19 зоной поражения прежде всего являются легкие, мы можем предположить, что катастрофа происходит именно там.
Косвенно подтверждают наличие ТЭЛА: ЭКГ (признаки перегрузки правых отделов сердца), УЗИ сердца (расширение правых отделов, увеличение среднего значения ДЛА) и вен нижних конечностей (наличие тромбов).
Перечисленные косвенные признаки позволяют заподозрить ТЭЛА или высокий риск ТЭЛА и своевременно назначить адекватные дозы гепаринов.
Что делать, если не получается достичь целевого уровня RАЧТВ?
В первую очередь следует проверить правильность выполнения номограммы (расчет и коррекция болюса и вводимой дозы нефракционированного гепарина на фактическую массу тела). Если вы уверены, что выполнили все правильно, а RАЧТВ все равно не достигло целевых значений — определить уровни антитромбина III и/или анти-Ха активности.
Антитромбин III (AT III) и что делать при его снижении
Гепарин является кофактором AT III, он трансформирует AT III в антикоагулянт немедленного действия, усиливая его эффекты в 1 000 и более раз в зависимости от того, в какой дозе и с какой скоростью он вводится. Дефицит AT III уменьшает способность гепарина ингибировать факторы свертывания крови IIа и Ха.
Средний нормальный уровень AT III — 80–120 %. У беременных он естественным образом постепенно снижается и к концу 3-го триместра в норме не должен снизиться менее чем до 65 %. Практика показывает, что 60–65 % являются вполне управляемой ситуацией. Более низкие показатели (55–50 % и ниже) должны насторожить специалиста.
При остром воспалении уровень AT III всегда повышается, а вот при развитии тромбоза, сепсиса, ДВС-синдрома, введении гепаринов — снижается. Поэтому снижение уровня AT III у пациента с COVID-19 — это плохой прогностический признак, который говорит о развитии серьезных осложнений и требует принятия мер.
При дефиците AT III решение принимается индивидуально.
Для коагуляционной коррекции уровня AT III существует три подхода:
1.Перевод пациента на лечебные дозы НМГ. В условиях дефицита AT III мы концентрируемся на связывании фактора Ха, учитывая тот факт, что связывание 1 единицы Ха предотвращает образование 50 единиц IIа (тромбина).
2. Восполнение AT III с помощью свежезамороженной плазмы (СЗП) или концентрата AT III. Оба варианта не рекомендуются при COVID-19. Переливание СЗП на фоне ОРДС увеличивает риск еще большего повреждения легких за счет возможного развития синдрома TRALI (острое повреждение легочной паренхимы в ответ на трансфузию крови и ее компонентов). Введение концентрата АТ III (в случаях, если его уровень не снижался менее 65 %) может привести к повышенной кровоточивости, что нежелательно при ведении беременных женщин в критическом состоянии.
3. Перевод пациентов на прямые ингибиторы тромбина (независимых от АТ III) — прямой ингибитор фактора IIа (дабигатран) или прямой ингибитор фактора Ха (ривароксабан). Этот метод применяется в общей группе пациентов и не применяется у беременных.
Определение Анти-Ха активности (МЕ/мл)
В настоящее время возможность определения анти-Ха активности появилась во многих стационарах, и важно уметь правильно интерпретировать результаты (рекомендуемые уровни см. в табл. 1).
Забор крови на это исследование осуществляется через 3–4 часа после подкожного введения НМГ. Лучше всего делать это через 4 часа, поскольку именно на этом временном интервале отмечается максимальный уровень концентрации введенного НМГ в плазме крови (анти-Ха активность).
Таблица 1. Классические рекомендуемые уровни анти-Ха активности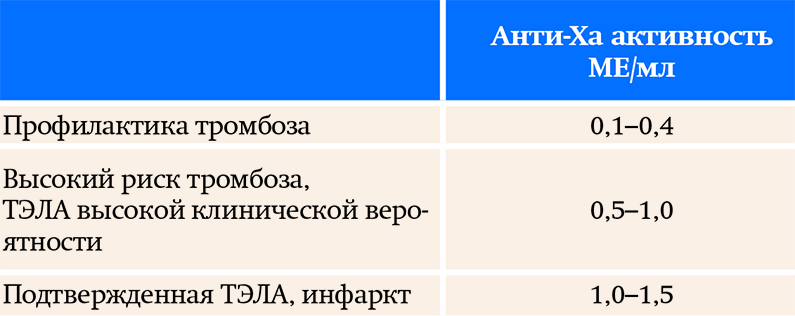
Принцип коррекции доз НМГ по анти-Ха активности приведен в табл. 2.
Таблица 2. Коррекция дозы НМГ для терапевтической концентрации 0,5–1,0 МЕ/мл
Что делать, если уровень D-димеров не снижается?
Один из самых часто задаваемых вопросов: все делаем правильно, но уровень D-димеров как был, так и остается высоким. В такую ловушку попадают стационары, в которых лаборатории выдают по D-димерам ответ «больше какого-либо значения», например «>5 000 нг/мл».
В таком случае нужно связаться с лабораторией и, если есть возможность, уточнить фактический уровень D-димеров на момент поступления пациента в реанимацию. Вполне возможно, он был 7 000, 10 000 или даже 20 000 нг/мл и на фоне лечения медленно снижается.
Также для верной оценки ситуации следует выполнить: контроль уровня АТ III и/или анти-Ха активности; УЗИ сердца с подсчетом среднего ДЛА; УЗИ вен нижних конечностей (ищем тромбы).
На фоне титрования НФГ тромбы постепенно разрыхляются и распадаются, поддерживая повышенный уровень D-димеров. Поэтому если у беременной женщины выявлен тромбоз вен нижних конечностей, необходимо периодически повторять УЗИ и проверять длину тромба. Если она уменьшается, значит, все хорошо.
Не нужно забывать, что иногда источником повышенного уровня D-димеров может быть гематома, которая медленно уходит, иногда на протяжении нескольких недель.
Что делать, если уровень D-димеров снова стал расти?
В ситуации резкого прироста необходимо провести диагностические мероприятия:
Повышение уровня СРБ в динамике свидетельствует об острой фазе воспаления. Под действием ИЛ-1, ИЛ-6 и ФНО-а синтез СРБ увеличивается через 6 часов, достигает максимальной концентрации через 24–48 часов.
Если на фоне лечения происходит резкий подъем уровня D-димеров, параллельно начинает повышаться уровень СРБ, коррелируя с ростом уровня ЛДГ, это указывает на факт катастрофы в легочных сосудах.
Как понять, есть ли ТЭЛА, в условиях отсутствия КТ-ангиографии?
Повышенный уровень D-димеров сам по себе в данной ситуации не подтверждает ТЭЛА, но важна динамика этого показателя. Следует оценить клинические признаки ТЭЛА, в частности перфузионную дыхательную недостаточность (снижение периферической сатурации






 Ольга Светлицкая, доцент кафедры анестезиологии и реаниматологии БелМАПО, кандидат мед. наук. Повреждение альвеолярно-капиллярного барьера
Ольга Светлицкая, доцент кафедры анестезиологии и реаниматологии БелМАПО, кандидат мед. наук. Повреждение альвеолярно-капиллярного барьера