Файзер что за прививка
Какая вакцина от коронавируса лучше? Все о достоинствах и недостатках зарегистрированных вакцин
Какая вакцина от коронавируса лучше? Все о достоинствах и недостатках зарегистрированных вакцин
Всего за один год было создано 9 зарегистрированных вакцин от коронавируса и еще более 50 кандидатов на регистрацию. По данным ВОЗ, число привитых в мире уже превзошло число инфицированных.
Вакцины от коронавируса: сравнительный анализ
Можно ли назвать лучшую вакцину от коронавируса? Для начала нужно сравнить их по составу, принципу действия и удобству использования.
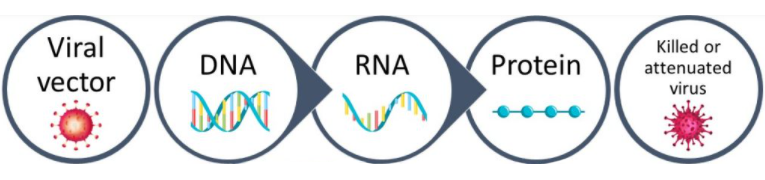
Векторные вакцины
Вектор – это вирус, который доставляет в организм нужный генетический материал. Вектор лишен гена размножения и не опасен для здоровья.
В вакцинах от коронавируса в качестве вектора используют аденовирус, возбудитель простуды. В него вставляют генетическую часть SARS-CoV-2, чтобы иммунная система отреагировала на нее выработкой антител.
Векторные вакцины на основе аденовируса хорошо изучены. Они легко проникают в клетки человека, безопасны и способны вызывать длительный иммунный ответ. Однако повторно одну и ту же аденовирусную вакцину использовать не получится, так как в следующий раз уже не будет выраженного иммунного ответа.
К векторным вакцинам от коронавируса относятся отечественная «Спутник V», англо-шведская AstraZeneca и китайская «Конвидеция».
Вакцина «Спутник V» от Центра им. Гамалеи (Россия)
В качестве вектора в ней используется аденовирус человека. В него встроен ген, кодирующий S-белок на поверхности шипов коронавируса, с помощью которого вирус проникает в клетки. По данным испытаний третьей фазы, эффективность вакцины составила 91,6%. В ста процентах случаев она предотвратила развитие тяжелой формы коронавируса. Вакцина испытывалась на участниках от 18 до 84 лет. Среди наиболее частых побочных эффектов – гриппоподобные симптомы, высокая температура, отечность и болезненность в месте инъекции.
Кроме России вакцина используется в Алжире, Гвинее, Сербии, Венгрии, Индии, Казахстане, а также в двадцати латиноамериканских странах, в том числе в Аргентине.
Вакцина AZD1222 от компании AstraZeneca (Великобритания, Швеция)
Разработана совместно с Оксфордским университетом. В ней тоже используется вектор на основе аденовируса, но не человека, а шимпанзе. По результатам клинических испытаний, вакцина AstraZeneca показала эффективность 70% на участниках в возрасте 18-55 лет. Побочные эффекты включают в себя мышечную и головную боль, местные реакции.
Вакцина AstraZeneca разрешена для использования в Северной и Латинской Америке, Западной Европе, Северной Африке, Юго-Восточной Азии и Океании.
Вакцина Ad5-nCoV или «Конвидеция» от CanSinoBiologics (Китай)
Вектором выступает аденовирус человека. Испытания вакцины еще не завершены: III фаза проходит в Пакистане, Мексике, России, Чили. Этой вакциной уже привили китайских военнослужащих. Данные об эффективности препарата пока не опубликованы.
Генетические вакцины
Другая разновидность вакцин – препараты на основе нуклеиновых кислот. Они содержат пустую оболочку вируса с его генетическим материалом. Суть таких вакцин в том, чтобы в организме вырабатывались вирусные белки, на которые среагирует иммунная система.
Генетические вакцины уже разрабатывались ранее и были признаны безопасными. Однако до пандемии ни одна из них не прошла регистрацию: доставить препарат в клетки организма оказалось непросто.
ВакцинаBNT162b2 от компаний Pfizer и BioNTech (США, Германия)
Препарат содержит матричную рибонуклеиновую кислоту коронавируса (мРНК). В клинических испытаниях вакцина показала эффективность 95%. Побочные эффекты случались редко, но в трех случаях прививка вызвала анафилактический шок. Препарат не испытывался на людях старше 75 лет.
Препарат разрешен для использования в 27 странах Евросоюза и США.
Вакцина mRNA-1273 от компании Moderna (США)
Разработана совместно с Национальным институтом аллергии и инфекционных заболеваний США (NIAID). Это первая мРНК-вакцина, которую стали применять на людях. Вакцина показала эффективность 94,1%. Около 10% участников испытаний сообщали о слабости после введения вакцины. Однако были случаи аллергический реакций и паралича лицевого нерва. Пока неизвестно, связаны ли эти явления напрямую с вакциной.
Препарат разрешили использовать в 37 странах, среди которых США, Великобритания и страны ЕС.
Белковые вакцины
Белковые или пептидные вакцины используют белок внешней оболочки вируса. При попадании в организм, белок быстро вызывает реакцию иммунной системы. В будущем, если она столкнется с реальным вирусом, она его распознает и атакует. На этом принципе построены вакцины от гепатита B и вируса папилломы человека.
Белковые вакцины безопасны и не требуют больших затрат на производство.
«ЭпиВакКорона» от научного центра «Вектор» (Россия)
Содержит фрагменты S-белка, которые не менялись в процессе эволюции коронавируса. Поэтому вакцина высокоэффективна против мутаций. В клинических испытаниях I и II фазы вакцина показала эффективность, результаты пострегистрационных испытаний пока не опубликованы. Вакцину рекомендуют при наличии тяжелых заболеваний у пациентов.
Препарат удобно хранить – при температуре от 2° до 8°С.
Инактивированные вакцины
В инактивированных вакцинах используется «мертвый» вирус: он не может размножаться. Но у него сохраняются белки, на которые вырабатывается иммунный ответ. К инактивированным вакцинам относится прививка от гепатита A.
По своему составу инактивированные вакцины похожи на настоящий вирус, поэтому они вызывают сильный иммунный ответ. В то же время они подходят для людей с ослабленным иммунитетом. Еще одно преимущество – их легко модифицировать под разные штаммы.
Инактивированные вакцины сложны в производстве, поэтому имеют высокую стоимость. Среди препаратов от COVID-19 пока что зарегистрировано три таких вакцины. Больше всего изучена китайская разработка.
Вакцина «Коронавак» лаборатории Sinovac Biotech (Китай)
Согласно результатам испытаний третьей фазы, вакцина показала высокую безопасность и эффективность на уровне 78%. Она предотвращает среднюю и тяжелую формы коронавируса в 100% случаев. У каждого третьего испытуемого были обнаружены легкие побочные эффекты.
Сейчас ей прививают население Китая. Ее используют в Бахрейне, Ираке, Иордании, ОАЭ, Пакистане, на Сейшеллах, в Египте, Сербии, Украине и др.
Сравнение вакцин от коронавируса: таблица
Вакцина
Достоинства
Недостатки
«Спутник V», Центр имени Гамалеи, Россия
AZD1222, AstraZeneca, Великобритания и Швеция
«Конвидеция», CanSino Biologics, Китай
Нет данных о результатах клинических испытаний на 16.02.2021
BNT162b2, Pfizer и BioNTech, США и Германия
mRNA-1273, Moderna, США
«ЭпиВакКорона», «Вектор», Россия
«Коронавак», Sinovac Biotech, Китай
Назвать какую-то из вакцин лучшей для всех не получится, поскольку эффективность – не единственный параметр для оценки препаратов. Так, если у пациента ослаблен иммунитет, то лучше использовать инактивированную вакцину, у которой эффективность оценивается на уровне 79%. Если имеются тяжелые заболевания, то главным критерием становится безопасность. В таком случае подойдет та же инактивированная или белковая вакцины.
Из-за разницы в стоимости и условиях хранения препараты распределены по разным странам. В лучшем случае, населению приходится выбирать из двух-трех вакцин. Если в Европе преобладают РНК-вакцины, то в России на данный момент доступны векторная «Спутник V» и белковая «ЭпиВакКорона».
Какую бы вакцину вы ни использовали, самое главное – формирование иммунитета. Все препараты достаточно эффективны, чтобы у человека появились антитела. Это значит, что зарегистрированные вакцины могут сформировать у населения коллективный иммунитет и прервать цепь передачи инфекции.
По оценкам ВОЗ, чтобы вернуться к нормальной жизни, достаточно 65-70% привитых людей.
От массовых прививок – к иммунному истощению: Pfizer и Moderna роют могилу Западу
Вакцины помогают защититься от коронавируса – это факт. Но чем больше прививок, тем ниже их эффективность, а со временем некоторые вакцины просто убивают иммунитет собственных жертв. Доктор экономических наук и страстный исследователь проблем вакцинации Валентин Катасонов делится весьма неутешительным прогнозом относительно судьбы западного общества, обречённого на постоянную ревакцинацию «Пфайзером».
В начале ноября стали известны результаты очень масштабного исследования эффективности трёх препаратов, которым вакцинируют население США. Речь идёт о препаратах Pfizer – BioNTech, Moderna и Janssen (продукция компании Johnson & Johnson). Исследование характеризуется охватом очень большого контингента людей – около 800 тысяч человек (0,23% численности населения США). Это – военные пенсионеры США. Наблюдение за ними проводило Управление здравоохранения ветеранов (The Veterans Health Administration – VHA). Ценность исследования ещё и в том, что оно было весьма длительным – с февраля 2021 года по октябрь 2021 года. Это позволило оценить динамику показателя эффективности вакцин почти за три квартала.
Но прежде чем перейти к результатам, нужно обрисовать сложившуюся ситуацию.
Войдёт в учебники. Если будет кому их писать
Ещё в прошлом году, когда ВОЗ и власти отдельных стран готовились к массовой вакцинации от COVID-19, многие серьёзные и честные представители медицинской науки предупреждали: эффект от прививок будет очень краткосрочным. Их голоса в лучшем случае заглушали, а чаще всего пытались дискредитировать учёных, обвинять их в некомпетентности и глупости.
Так, Люк Монтанье назвал вакцинацию от коронавируса «ошибкой, которая войдёт в учебники». Он подтвердил слова корреспондента RAIR Foundation USA о том, что, по данным ВОЗ, после начала вакцинации «кривая, показывающая новые инфекции, резко пошла вверх вместе со смертями».
Ясно, что новые варианты [вируса] создаются путём отбора, при помощи антител, в результате вакцинации,
– сказал вирусолог. Т. е. массовая вакцинация «разбудила зверя», и совсем не факт, что организаторы прививочной кампании победят этого «зверя». Так что вполне возможно, что лауреат Нобелевской премии ошибается насчёт учебников: если свирепый «зверь» загрызет человечество, учиться на ошибках будет уже некому.
Как оценивают вакцины
Любой вакцинный препарат оценивается с точки зрения его эффективности. Наличие данных об эффективности вакцины является непременным условием её легализации медицинскими и фармакологическими регуляторами. Показатель эффективности определяется посредством сравнения двух групп людей, участвующих в клинических испытаниях: группы получивших прививку и группы «плацебо». На основе сравнения рассчитываются показатели эффективности по таким параметрам, как заболеваемость (заражаемость вирусом), госпитализация (т. е. тяжёлая форма заболеваемости), смертность. Максимальное значение эффективности – 100%. Это случай, когда в группе вакцинированных нет ни одного негативного случая (заражения, тяжёлого заболевания, смерти). Такая эффективность существует лишь в теории, идеальных препаратов, обеспечивающих стопроцентную защиту, не бывает. Согласно нормативам ВОЗ и требованиям регуляторов большинства стран считается, что вакцина как средство защиты от заражения должна иметь эффективность не менее 50%.
Если резюмировать всё написанное и сказанное учёными-скептиками и критиками организованной Всемирной организацией здравоохранения (ВОЗ) кампании всеобщей вакцинации от ковида, то фактически все они говорят о законе «убывающей эффективности вакцинации». Да, на этапе клинических испытаний можно получить значения эффективности выше 90 процентов. Если очень постараться с цифрами – 99 процентов. Но при массовом применении этот эффект начинает быстро исчезать, доходя до красной черты в 50 процентов и ещё ниже (если регуляторы по каким-то причинам не останавливают процесс вакцинации).
Вот конкретные показатели эффективности, которые были представлены ведущими производителями препаратов на старте, т. е. в момент их одобрения регуляторами: Pfizer–BioNTech – 95%; Moderna – 94%; Sputnik-V – 90%; AstraZeneca – 67% и т. д.
Администрирование вслепую
Грамотные медики хорошо знают, что любую массовую прививочную кампанию следует сопровождать «администрированием вакцинации». Под ней понимаются отслеживание и учёт побочных эффектов прививок. Также следует делать периодические замеры эффективности вакцин. Мониторинг негативных последствий вакцинации осуществляется, в частности, в США (информационная система VAERS), Европейском союзе (система EudraVigilance, охватывающая 27 стран-членов ЕС), также в Великобритании и Австралии.
Но даже в названных странах «администрирование вакцинации» является неполным. И не только потому, что в информационных системах отражается лишь небольшая часть побочных эффектов (включая смерти). Увы, даже в указанных странах нет чётко налаженного порядка регулярных замеров эффективности используемых вакцин. Иногда оценки эффективности делаются, но спорадически, бессистемно, а главное – они не имеют официального статуса, даже если оценки публикуются в таком авторитетном журнале, как Lancet. А ведь там было уже несколько статей, констатирующих стремительное падение эффективности прививок от ковида. Для тех, кто ещё не утратил способности читать научные журналы, рекомендую ознакомиться, в частности, со следующими публикациями упомянутого журнала. Они на английском языке, но даже автоматические переводчики дадут представление о масштабах проблемы:
Увы, такие замеры эффективности вакцин медицинскими и фармакологическими регуляторами в расчёт не принимаются. Проще говоря – игнорируются.
Они больше не помогают
После затянувшегося, но необходимого предисловия перейдём к сути. Результаты исследования вакцинации военных пенсионеров были опубликованы в журнале Science в статье под названием «SARS-CoV-2 vaccine protection and deaths among US veterans during 2021» («Защита с помощью вакцин от SARS-CoV-2 и смертность ветеранов США в 2021 году»). В статье отмечается, что на старте прививочной кампании фармацевтические компании Pfizer, Moderna и Johnson & Johnson анонсировали эффективность своих прививочных препаратов, превышающую 90%. Уже в марте эффективность вакцины упала до 86,4% для Johnson & Johnson, 89,2% для Moderna и 86,9% для Pfizer. К четвёртому же кварталу 2021 года показатель эффективности дошёл до 58% для Moderna, 43,3% для Pfizer и ничтожно малых 13,1% для Johnson & Johnson. Т. е. прививочные препараты компаний Pfizer и Johnson & Johnson ушли за «красную черту», а препарат компании Moderna к этой черте приблизился.
По горячим следам публикации статьи в журнале Science газета Los Angeles Times выдала свои подробные комментарии. По мнению издания, падение эффективности вакцин организаторы борьбы с пандемией COVID-19 будут пытаться (уже пытаются) компенсировать новыми дозами вакцин:
Центры по контролю и профилактике заболеваний рекомендовали ревакцинацию для всех, кто получил вакцину Johnson & Johnson как минимум двумя месяцами ранее. Бустеры также рекомендуются через шесть месяцев после второй дозы вакцин Moderna или Pfizer всем людям старше 65 лет…
Комментируя исследования VHA, Лэнс Джонсон (Lance D Johnson) в своей статье от 8 ноября делает очень жёсткие заключения: взятую властями США на вооружение науку о вакцинах он называет «ошибочной» и даже «мошеннической». Он отмечает, что борьба с пандемией COVID-19 в США и большинстве стран мира осуществляется на основе так называемой «убывающей модели иммунного истощения» (waning model of immune depletion) – по сути, это другой вариант названия того же самого закона «убывающей эффективности».
Больше уколов – крепче иммунитет?
Одним из проявлений действия этого закона является сокращение срока, в течение которого прививка защищает человека от заражения, тяжёлой формы заболевания и смерти. На старте прививочной кампании людям обещали: сделаете укол (или два укола) и обеспечите себе спокойную жизнь до самой смерти. А сегодня уже становится понятно, что двумя уколами не обойдешься. Та же самая вакцина Pfizer – BioNTech, по признанию производителя, сегодня ещё кое-как защищает человека в течение примерно пяти-шести месяцев. А затем нужен новый укол: так называемая «ревакцинация», или «бустерная» (усиливающая, поддерживающая) прививка.
Ещё в апреле этого года генеральный директор компании Pfizer, разработавшей вакцину от коронавируса совместно с BioNTech, Альберт Бурла допустил необходимость третьей прививки в течение года после полной вакцинации. Тогда его «оговорку по Фрейду» многие пропустили мимо ушей. 26 октября председатель Moderna Нубар Афеян сделал аналогичное признание (в отношении препарата его компании): людям «вполне может потребоваться ежегодная ревакцинация».
А сегодня в целом ряде стран «бустерные» вакцинации в самом разгаре. Яркий пример – Израиль, где людей прокололи препаратом Pfizer – BioNTech по полной программе ещё к началу лета. А уже в августе там началась массовая ревакцинация. К 10 ноября число получивших третий укол в Израиле перевалило за 4 миллиона (при общей численности населения страны 6,25 млн чел.), и гражданам Израиля уже намекают, что не худо бы сделать и четвёртый укол.
А пока в Израиле ещё только готовят такое решение, в США в конце октября медицинский регулятор CDC (Центр по контролю и профилактике заболеваний) одобрил четвёртую прививку вакцины COVID-19 для взрослых с ослабленным иммунитетом.
Что общего у коронавируса и СПИДа?
Дальше – ещё интереснее. В тех же США людям намекают, что в ближайшее время медицинский регулятор поменяет определение «полной вакцинации», с которой прямо связано предоставление или ограничение гражданских свобод. Уже скоро «полной» прививка будет считаться лишь после получения третьего укола – об этом на днях заявил главный инфекционист и идеолог проведения вакцинации в США Энтони Фаучи.
Вопрос: что будет, когда на печальном опыте своих близких эту разработанную «Пфайзером» и «Модерной» модель осознают широкие массы в США, Германии, Израиле? Что произойдёт и с самими корпорациями, и с поддерживающими их правительствами?
Прогнозы тут могут быть исключительно мрачными.
Точка зрения автора может не совпадать с позицией редакции