Щелкает и болит большой палец на правой руке что это
Стенозирующий лигаментит – это заболевание сухожильно-связочного аппарата кисти, при котором наблюдается блокировка пальца в разогнутом или согнутом положении. Причиной развития обычно становятся повторяющиеся однообразные движения. Вначале возникает ощущение препятствия, при сгибании и разгибании пальца в определенном положении слышен щелчок. В последующем возможна полная блокировка пальца в согнутом или разогнутом положении. Отмечается боль в основании пальца. Диагноз выставляют на основании анамнеза и клинической картины, для исключения других заболеваний выполняют рентгенографию кисти. Лечение может быть как консервативным, так и оперативным.
МКБ-10
Общие сведения
Стенозирующий лигаментит – заболевание, при котором нарушается свободное скольжение сухожилия пальца по сухожильному влагалищу. В результате вначале возникают затруднения при движениях, а затем палец блокируется в положении сгибания или разгибания. Болезнь провоцируется повторяющимися однотипными движениями. Стенозирующий лигаментит чаще выявляется у женщин 35-50 лет, однако может наблюдаться и у детей. По данным специалистов, I палец поражается в 25,5% случаев, II – в 3,3%, III – в 19,7%, IV – в 43,8%, V – в 7,7% случаев.
Стенозирующий лигаментит нередко развивается на фоне других воспалительных и дегенеративно-дистрофических заболеваний опорно-двигательного аппарата и может сочетаться с артрозами крупных суставов конечностей или мелких суставов кисти, с эпикондилитом, спондилоартрозом и плечелопаточным периартритом. Это обусловлено слабостью соединительной ткани, нарушениями обмена веществ и т. д. Лечение стенозирующего лигаментита осуществляют ортопеды-травматологи.
Причины
Причиной развития стенозирующего лигаментита являются постоянные перегрузки или чрезмерное давление на область связок. Выявляется связь с профессией, отмечается преобладание больных, чья профессия связана с совершением частых хватательных движений: каменщики, сварщики, закройщики и т. д. Иногда заболевание обусловлено большой бытовой нагрузкой на руки (например, у домашних хозяек). У детей стенозирующий лигаментит выявляется очень редко, при этом наблюдается только поражение I пальца, спровоцированное врожденными особенностями или нарушениями развития связочного аппарата.
Патогенез
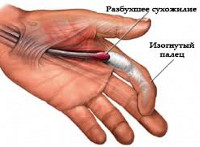
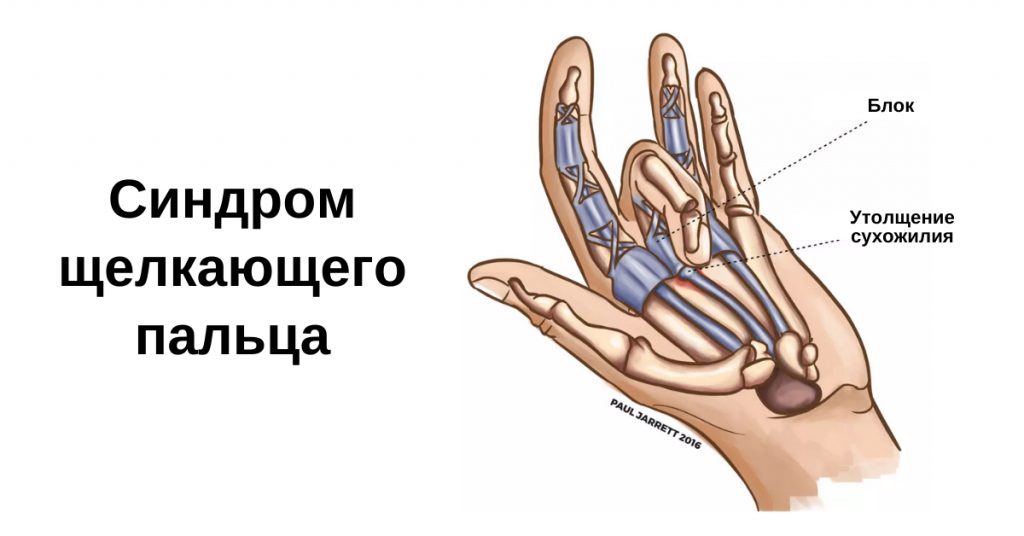
Сухожилия сгибателей кисти расположены в каналах (сухожильных влагалищах), изнутри покрытых синовиальной оболочкой и содержащих небольшое количество жидкости. «Смазка» и гладкие стенки каналов обеспечивают беспрепятственное скольжение сухожилий во время движений. В области основания пальцев, а также на уровне диафизов проксимальных и средних фаланг сухожилия удерживаются связками, образованными утолщенной фиброзной тканью оболочки сухожильных влагалищ. При определенных условиях в этой области появляются утолщения, просвет канала сужается, свободное движение сухожилия становится невозможным.
Патогенез стенозирующего лигаментита пока окончательно не выяснен. Большинство специалистов в области ортопедии и травматологии считают, что первично патологический процесс возникает в связке, а уже затем распространяется на сухожильное влагалище и сухожилие. Однако ряд авторов утверждают, что первичные изменения могут возникать не только в связке, но и в ткани сухожильного влагалища. В любом случае, при прогрессировании болезни патологические проявления затрагивают все анатомические структуры это области. Связка утолщается и уплотняется, внутренняя оболочка сухожильного влагалища воспаляется и становится менее гладкой, сухожилие утолщается.
Симптомы стенозирующего лигаментита
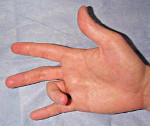
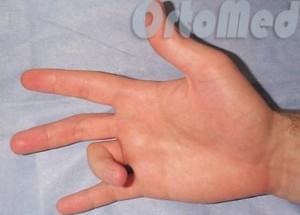
Симптомы острой патологии очень специфичны – пациенты описывают и показывают врачу основное проявление болезни, то есть «соскакивание», «щелканье» пальца при разгибании. При затяжном течении распознать болезнь становится труднее, поскольку симптом «защелкивания» исчезает, а палец переходит в сгибательную или разгибательную контрактуру. И при остром, и при затяжном течении отмечаются боли не только при выполнении мелких движений, но и в покое. При ощупывании области основания пораженного пальца определяется болезненность и уплотнение.
В течении стенозирующего лигаментита можно выделить несколько четко выраженных фаз. В начальной фазе наблюдается боль при надавливании на ладонь в основании пальца и периодические затруднения при попытке полностью разогнуть или согнуть палец, особенно выраженные по утрам. Во второй стадии постоянные «защелкивания» пальца доставляют выраженные неудобства. Препятствие движениям устраняется с трудом, иногда для преодоления сопротивления приходится сгибать или разгибать палец второй рукой. Боли сохраняются после щелчка, уплотнение в области основания пальца становится болезненным. В третьей стадии ограничение движений нарастает, постепенно развивается стойкая контрактура. Пациент может изменить положение пальца только при помощи второй руки. После «защелкивания» больного беспокоят длительные боли, распространяющиеся на ладонь, предплечье и даже плечо.
Диагностика
На первой и второй стадии постановка диагноза обычно не вызывает затруднений. При обращении на третьей стадии учитывают анамнез заболевания, наличие характерных профессиональных или бытовых нагрузок, а также возраст и пол пациента. Дифференциальную диагностику проводят с контрактурой Дюпюитрена – в отличие от нее при стенозирующем лигаментите отсутствуют тяжи и узлы на пальцах и ладони, процесс ограничен одним пальцем, при этом выявляется болезненность при пальпации на уровне кольцевидной связки. Для исключения патологии мелких суставов назначают рентгенографию кисти.
Лечение стенозирующего лигаментита
Тактика лечения определяется с учетом стадии болезни, наличия провоцирующих факторов и возраста пациента. Больным с первой стадией рекомендуют уменьшить нагрузку на кисть, при необходимости осуществляют иммобилизацию, назначают противовоспалительные препараты и электрофорез с гиалуронидазой. На второй стадии консервативная терапия стенозирующего лигаментита менее эффективна, однако ее следует провести, потому что шансы на выздоровление без операции еще достаточно высоки.
При второй стадии назначают интенсивную противовоспалительную и рассасывающую терапию с использованием ферментных препаратов. Проводят иммобилизацию пальца, корригирующий массаж, электрофорез и ЛФК. Для уменьшения болей используют местное орошение хлорэтилом, теплый местный душ, специальный массаж и другие средства. При выраженном воспалении выполняют блокады с новокаином и глюкокортикостероидными препаратами. Лечение длительное, продолжается в течение нескольких месяцев. При успешном исходе для профилактики рецидивов необходимо устранение травмирующих факторов и смена работы. При неэффективности терапии больным трудоспособного возраста с второй стадией болезни показано хирургическое вмешательство.
При третьей стадии стенозирующего лигаментита трудоспособных пациентов обычно сразу направляют на операцию. Тактику лечения людей преклонного возраста и больных, страдающих тяжелыми соматическими заболеваниями, определяют индивидуально, в ряде случаев проводят консервативную терапию. При неэффективности лечения, упорном болевом синдроме и контрактуре, затрудняющей самообслуживание, оперативное вмешательство осуществляют независимо от возраста.
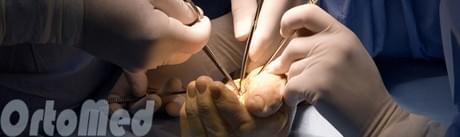
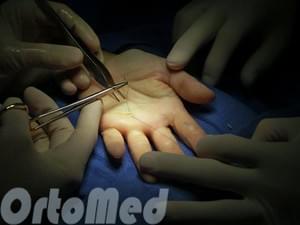
Операцию проводят в плановом порядке. Над областью повреждения делают разрез длиной 2-3 см, мягкие ткани отодвигают, обнажая сухожильное влагалище и утолщенную, иногда хрящевидную, спаянную с окружающими тканями кольцевидную связку. Затем сгибают и разгибают палец, точно определяя локализацию стеноза. Под связкой проводят зонд (если возможно) и рассекают ткань связки под контролем зрения. Потом снова сгибают и разгибают палец, оценивая состояние сухожильного влагалища. Если движения осуществляются свободно, влагалище не трогают, если есть препятствие – вскрывают.
Рану промывают, ушивают и дренируют резиновым выпускником. Накладывают стерильную повязку. В послеоперационном периоде назначают антибиотики, анальгетики и физиопроцедуры. Швы обычно снимают на 10 день. Еще одним вариантом лечения является закрытая лигаментотомия, при которой связку рассекают через небольшой прокол, однако по статистике рецидивы после таких вмешательств наблюдаются чаще, чем после использования традиционной оперативной методики.
Прогноз и профилактика
Прогноз благоприятный. Следует учитывать, что консервативное или оперативное устранение стеноза не гарантирует от последующих рецидивов и развития стенозирующего лигаментита других пальцев. Достаточно эффективной профилактической мерой в таких случаях становится изменение профессии и уменьшение бытовой нагрузки на руки. Наряду с этим проводят обучение пациента правильной рабочей позе и расслаблению мышц рук.
Специалисты в области хирургии кисти отмечают, что из-за многолетних трудовых привычек люди редко расслабляют руки даже на отдыхе. Дополнительным фактором, способствующим возникновению мышечного напряжения, становится защитная реакция на периодическую или постоянную боль. Эта реакция иногда частично сохраняется после устранения болевого синдрома. Таким образом, выработка новых двигательных стереотипов становится одним из действенных способов снизить нагрузку на руки и уменьшить вероятность развития рецидивов.
Стенозирующий лигаментит
Стенозирующий лигаментит или щелкающий палец
Щелкающий палец (стенозирующий лигаментит) – это заболевание сухожильно-связочного аппарата кисти.
Как правило возникает в ответ на однообразные повторяющиеся движения, например однотипная работа руками на станке (щелкает сустав пальца).
Анатомия сухожилия пальца
Сухожилия сгибателей кисти скользят в каналах и покрыты синовиальной оболочкой, которая вырабатывает жидкость для нормального скольжения сухожилий. Сухожилия удерживаются в канале во время сгибания и разгибания пальцев кольцевидными связками. Все люди имеют анатомический стеноз в области кольцевидной связки A1 (на стыке ладони и пальцев), а значит предрасположенность к развитию этого заболевания.
Но когда связка или синовиальная оболочка утолщается в следствие нагрузок, таких как повторяющиеся перенапряжения кисти на работе, то свободное скольжение невозможно.
Причины щелкающего пальца
Чаще щелкающий палец (стенозирующий лигаментит) наблюдается у женщин. Особенно после наступления климакса. Заболевание возникает, когда ткани, окружающие сухожилия сгибателей (синовиальные оболочки) отекают и сухожилиям становится сложнее скользить в кольцевидных связках.
Факторы способствующие развитию стенозирующего лигаментита:
Нередкие случаи проявления заболевания у детей. Часто синдром щелкающего пальца связан с кистевым туннельным синдромом.
Диагностика и симптомы стенозирующего лигаментита
Щелкающий палец характеризуется невозможностью разогнуть палец самостоятельно после сгабания. Утолщенные узел оболочки сухожилия (одного или нескольких пальцев) с некоторым сопротивлением проходит кольцевидную связку. Теперь палец в «ловушке» в согнутом положении и пациент часто не может самостоятельно разогнуть палец, так как силы разгибателей не хватает чтобы сухожилие смогло преодолеть сужение кольцевидной связки. Со временем Сгибание и разгибание начинает сопровождаться не только щелчком но и болью. Это говорит о том, что изменения уже необратимы и консервативное лечение будет, скорее всего, безуспешным. Возможны функциональные ограничения движений, например, потерю полного сгибания пальца. Обычно болезненное ограничение движения наиболее заметно утром после долгого времени без движения.
Диагноз достаточно легко может быть установлен во время очного осмотра пациента, так как при заболевании щелкает сустав пальца.
Консервативное лечение стенозирующего лигаментита кисти
На ранних стадиях стенозирующего лигаментита возможно избавиться от болезни безоперационными методами:
Иммобилизация пальца, для ограничения движений и провокации воспаления.
Инъекции стероидных противовоспалительных препаратов:
Это на долго снижает признаки воспаления, боль и отек. Препарат вводят непосредственно в место воспаления. Эффективно на ранних стадиях заболевания.
Операция при стенозирующем лигаментите (щелкающий палец)
Операция очень эффективный метод лечения щелкающего пальца, так как кольцевидная связка рассекается и более не ограничивает движения сухожилий в канале.
Эта небольшая амбулаторная операция может быть выполнена под местной анестезией. Во время операции выполняется небольшой разрез кожи ладонной поверхности кисти в проекции дистальной ладонной складки, и рассекается кольцевидная связка А1. Для исключения варианта рецидива лучше выполнить иссечение ладонной поверхности связки. Полный объем движений восстанавливается сразу после операции.
Продолжительность операции : в среднем 30 мин.
Анестезия : местная или проводниковая
После операции пациент может пойти домой.
Реабилитация
После операции могут быть местный дискомфорт и боль, который легко купируются обезболивающим препаратами. Перевязки выполняются через день. Рана заживает в течение 10-12 дней, после чего швы удаленяются. Уже в раннем послеоперационном периоде нужно начать разработку движений пальцев.
Результат : Если лечение лигаментита проводится своевременно, пациент восстанавливает полный объем движений.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Синдром щелкающего пальца
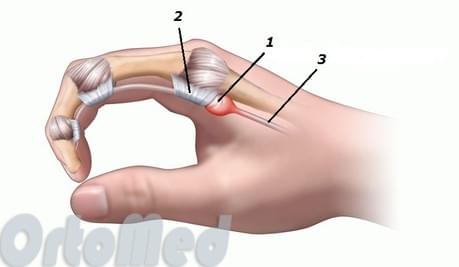
Каждый палец кисти имеет возможность свободно двигаться на протяжении всей амплитуды движений. Эффективность, плавность и сила таких движений становятся возможными благодаря своеобразной системе блоков. Эта система состоят из ряда структур ретинакулярного (удерживающего) типа, которые по своей природе являются либо кольцевыми, либо крестообразными. Существует пять кольцевых блоков (А1-А5) и три крестообразных блока (С1-С3).
Считается, что такое состояние, как синдром щелкающего пальца (СЩП), обусловлено воспалением и последующим сужением блока А1 пораженного пальца (обычно третьего или четвертого). Чаще всего поражается блок А1, но есть некоторые данные, свидетельствующие о поражении А2 и А3 блока. Кроме того, эта проблема может возникать в большом пальце и тогда это состояние называется «синдром щелкающего большого пальца».
Уменьшение разницы в размерах между оболочкой сухожилия сгибателя и самим сухожилием сгибателя может привести к увеличению трения между двумя поверхностями и, следовательно, нарушению процесса скольжения, что приведет к прогрессирующему воспалению между сухожилием и его оболочкой.
Друзья, 17 июля в Москве в рамках проекта #RehabTeam состоится семинар Анны Овсянниковой «Реабилитация кисти после перелома дистального отдела лучевой кости (перелом «луча в типичном месте»)». Узнать подробнее… Кроме того, 18 июля она проведет семинар «Реабилитация кисти после переломов пястных костей (перелом «боксера»)». Узнать подробнее…
СЩП называют «стенозирующим теносиновитом». Однако гистологические исследования показали, что воспаление происходит в большей степени в оболочке сухожилия, а не в самом сухожилии, что делает это название ложным описанием реальной патофизиологии заболевания.
Эпидемиология/Этиология
По статистике, данная проблема возникает на пятом или шестом десятилетии жизни, причем женщины страдают чаще. Средний возраст — 58 лет. Вероятность возникновения щелкающего пальца составляет 2-3%, но в популяции диабетиков она возрастает до 10%. Это связано не с гликемическим профилем, а скорее с длительностью заболевания. СЩП может возникать у пациентов с
В литературе обсуждалось множество потенциальных причин возникновения СЩП. Однако явных доказательств точной этиологии этого заболевания практически нет.
Клиническая картина
СЩП имеет ряд клинических проявлений. Первоначально у пациентов может наблюдаться безболезненный щелчок во время движения пораженного пальца. Это может прогрессировать до болезненного застревания и прерывистых движений пальца, как правило, в пястно-фаланговом и проксимальном межфаланговом суставах.
Возможными дополнительными симптомами являются:
Дифференциальная диагностика
Основной характеристикой данного заболевания являются застревание и прерывистые движения пораженного пальца. Однако эта характеристика присуща не только щелкающему пальцу. Другие этиологии, связанные с застреваем пальца, включают:
Жалобы на боль в суставе пястно-фаланговом суставе (ПФС) могут быть связаны с любым из следующих факторов:
Диагностика СЩП основывается на жалобах и симптомах пациента. Ультразвук используется для измерения толщины пораженной оболочки и сравнения ее со здоровой оболочкой. Степень утолщения, наблюдаемая на УЗИ, коррелирует с тяжестью симптомов. Инъекция лидокаина в оболочку сгибателя для уменьшения боли и облегчения движения в пораженном суставе также имеет диагностическое значение.
Оценочные шкалы
Стадии стенозирующего теносиновита
Обследование
Сбор анамнеза
Задавайте пациенту конкретные вопросы, чтобы лучше понять природу его симптомов, которые помогут вам в диагностике данного состояния. Например:
Сопутствующие заболевания
Осмотр
Пальпация
Амплитуда движений
Мануальное тестирование
Примечание: Если палец заблокирован, тестирование может оказаться невозможным.
Дополнительные движения суставов
Специальные тесты
Лечение
Хронический характер симптомов, связанных с щелкающим пальцем, делает консервативное лечение трудным и часто неэффективным. Тем не менее консервативное лечение всегда рекомендуется в качестве первого этапа перед хирургическим вмешательством.
Неоперативное лечение
Инъекции кортикостероидов
Применение кортикостероидов показало свою эффективность в снижении боли и частоты щелчков. Препарат вводится в пораженное сухожилие и уменьшает воспаление и давление на сухожилие, что приводит к улучшению скольжения через блоки сгибателей. Этот вариант является эффективной и безопасной альтернативой хирургическому лечению. Удовлетворенность пациентов, безопасность и функциональное улучшение являются характеристиками инъекций стероидных препаратов по сравнению с хирургическим лечением. Хирургия связана с более высокими затратами, более длительным отсутствием на работе и возможностью осложнений. Исследования также показали, что комбинация инъекций кортикостероидов с лидокаином имеет значительно большую эффективность, чем один лидокаин.
Возможные побочные эффекты
Физическая терапия
Как и при всех заболеваниях верхних конечностей, необходимо проводить скрининг проксимальных сегментов. Кроме того, поскольку плохая постура может способствовать возникновению дистальных проблем, ее следует корректировать, чтобы обеспечить пациенту оптимальные исходы.
Обучение пациентов
Поскольку СЩП также рассматривается как травма чрезмерного использования, информирование пациентов имеет крайне важное значение. Это касается
Ортезирование
Первым шагом в лечении является прекращение действий, которые усугубляют состояние. Ортезирование / шинирование — это один из лучших способов ограничить движение. Большинство авторов сходятся во мнении, что целью ортезирования является изменение биомеханики сухожилий сгибателей, что способствует максимальному дифференциальному скольжению сухожилий. Однако специалисты расходятся во мнениях относительно того, какие суставы следует шинировать и как правильно позиционировать суставы. Существуют различные способы ортезирования пациента, но, в конечном счете, это будет зависеть от того, что дает пациенту наибольшее облегчение. Ортезы обычно носят в течение 6-10 недель. Некоторые авторы рекомендуют располагать ПФС под углом 0 градусов, что обеспечивает полную амплитуду движений дистального межфалангового сустава (ДМС). Следует отметить, что шинирование дает более низкие показатели успеха у пациентов с тяжелыми состояниями или длительным существованием симптомов.
Существуют два варианта ортезирования, которые показали (согласно недавно проведенным исследованиям) неплохие результаты:
Упражнения
Существуют три упражнения, которые рекомендуются при лечении пациентов с щелкающим пальцем (особенно после хирургического высвобождения):
Другие мероприятия
Такие методы, как тепло / лед, ультразвук, электростимуляция, массаж, растяжки и мобилизации суставов (активные и пассивные) могут оказать некоторое положительное воздействие при СЩП. Считается, что тепло может помочь, обеспечивая повышенный кровоток и растяжимость сухожилия. Растяжение после применения тепла может обеспечить большую растяжимость. Движение и мобилизация суставов увеличивают подвижность суставов и мягких тканей (например, медленная пассивная тракция и поступательное скольжение).
Хотя серьезные доказательства отсутствуют, существуют некоторые документированные случаи и результаты исследований, свидетельствующие об улучшении симптомов.
Экстракорпоральная ударно-волновая терапия
В последнее время экстракорпоральная ударно-волновая терапия (ЭУВТ) была выдвинута в качестве возможной альтернативы хирургическому лечению заболеваний опорно-двигательного аппарата у пациентов, не поддающихся традиционному консервативному лечению. Yildirim и его коллеги провели проспективное рандомизированное контролируемое клиническое исследование для определения эффективности ЭУВТ при лечении СЩП по сравнению с инъекциями кортикостероидов. Пациенты наблюдались в течение одного, трех и шести месяцев. Исследователи обнаружили, что три сеанса лечения ЭУВТ могут быть столь же эффективны, как инъекция кортикостероидов, для уменьшения тяжести симптомов и функционального состояния у пациентов со 2-й степенью по классификации Quinnell. Пациенты в группе ЭУВТ получали 1000 ударов при частоте 15 Гц в течение трех сеансов. Между сеансами был недельный перерыв. Они обнаружили, что как в группе ЭУВТ, так и в группе кортикостероидов наблюдалось статистически значимое улучшение всех исходов после лечения.
Считается, что ЭУВТ индуцирует восстановление воспаленных тканей путем стимуляции их регенерации и синтеза оксида азота, что, как считается, приводит к подавлению воспаления. Имеются также слабые доказательства того, что один из этих механизмов может оказывать благотворное влияние на утолщение сухожилия сгибателя и его оболочки. Это позволяет преодолеть препятствие в щелкающем пальце. ЭУВТ предлагает альтернативу для людей, которые отказываются от инъекций кортикостероидов из-за потенциальных осложнений (страха) или у которых аллергия на местные анестетики.
Оперативное лечение
Открытая операция
При неэффективности консервативного лечения показано хирургическое вмешательство. Открытая операция в сочетании с эффективной реабилитацией позволяет быстро и в значительной степни улучшить функцию кисти при низком риске осложнений. Эта техника, считающаяся золотым стандартом, выполняется путем продольного разреза ладонной складки над ПФС вовлеченного пальца с последующим высвобождением сухожилий глубокого и длинного сгибателей пальцев. Эта процедура длится 2-7 минут и имеет среднее время дискомфорта (45 дней) после операции. Преимущество этого метода заключается в том, что он позволяет визуализировать блок и, следовательно, имеет меньший риск повреждения рядом расположенных нервов по сравнению с эндоскопическими методами.
Эндоскопическая техника
Эта техника выполняется путем двух разрезов: один на ладонной складке над ПФС, а другой — на пальце. Затем вводится эндоскоп, чтобы разрезать блок, освобождающий сухожилия сгибателей. Эта процедура длится от двух до девяти минут и имеет более короткое среднее время дискомфорта (23 дня) после операции. Другими преимуществами являются отсутствие рубцов и связанных с ними проблем, а также более короткая послеоперационная реабилитация.
Чрескожное высвобождение
Этот метод может быть выполнен с визуализацией или без нее. Чрескожное высвобождение без визуализации (слепое) выполняется с использованием анатомических ориентиров, чтобы избежать повреждения сухожилий и сосудисто-нервных структур. Время восстановления короче, чем при открытой операции, но вероятность повреждения нервов пальцев выше, особенно 1, 2 и 5-го пальцев. Новая методика, использующая ультразвуковое наведение, помогает четко идентифицировать сухожилия и сосудисто-нервные пучки, предотвращая потенциальные осложнения, которые возникают при чрескожном высвобождении без визуализации, а также выгодно отличается от хирургических методов.