Ухо красное и горит что делать у ребенка
Воспаление уха у ребенка: как не допустить осложнений
Отит — одно из самых распространенных заболеваний в детском возрасте. По международной статистике, 98% детей переносят воспаление уха как минимум один раз, 60% — сталкиваются с болезнью дважды. Что является эффективной профилактикой и, как лечится отит, рассказал врач-оториноларинголог Морозовской детской больницы, кандидат медицинских наук, обладатель статуса «Московский врач» Александр Михайлович Иваненко.
Почему возникает отит?
В зависимости от локализации воспалительного процесса отит может быть наружным, средним или внутренним. Наружный отит вызывается микробами, чаще всего проявляется поражением кожи слухового прохода и фурункулами в области ушной раковины. Внутренний отит в большинстве случаев наступает при запущенной форме среднего отита.
Острый средний отит — острое воспаление слизистой оболочки полости среднего уха. Развивается на фоне респираторных инфекций. Инфицирование уха происходит через слуховую трубу, когда слизь из носоглотки попадает в среднее ухо и вирусы, бактерии, грибковая флора беспрепятственно проникают из носоглотки через устье слуховой трубы в барабанную полость.
В силу анатомических особенностей, чем меньше ребенок — тем короче и шире слуховая труба, соединяющая полость уха с носоглоткой. Поэтому у грудного ребенка, который большую часть времени проводит лежа, и у ребенка младшего возраста, который не умеет чистить нос, затекание слизи возможно в любой момент. У детей подросткового возраста слуховая труба представляет извилистую узкую трубочку, поэтому заброс инфекции из носоглотки в среднее ухо менее возможен.
Развитию воспаления уха способствуют также аденоидные вегетации. Это разрастание носоглоточной миндалины, являющейся основным очагом бактериальной инфекции в носоглотке.
Как проявляется заболевание?
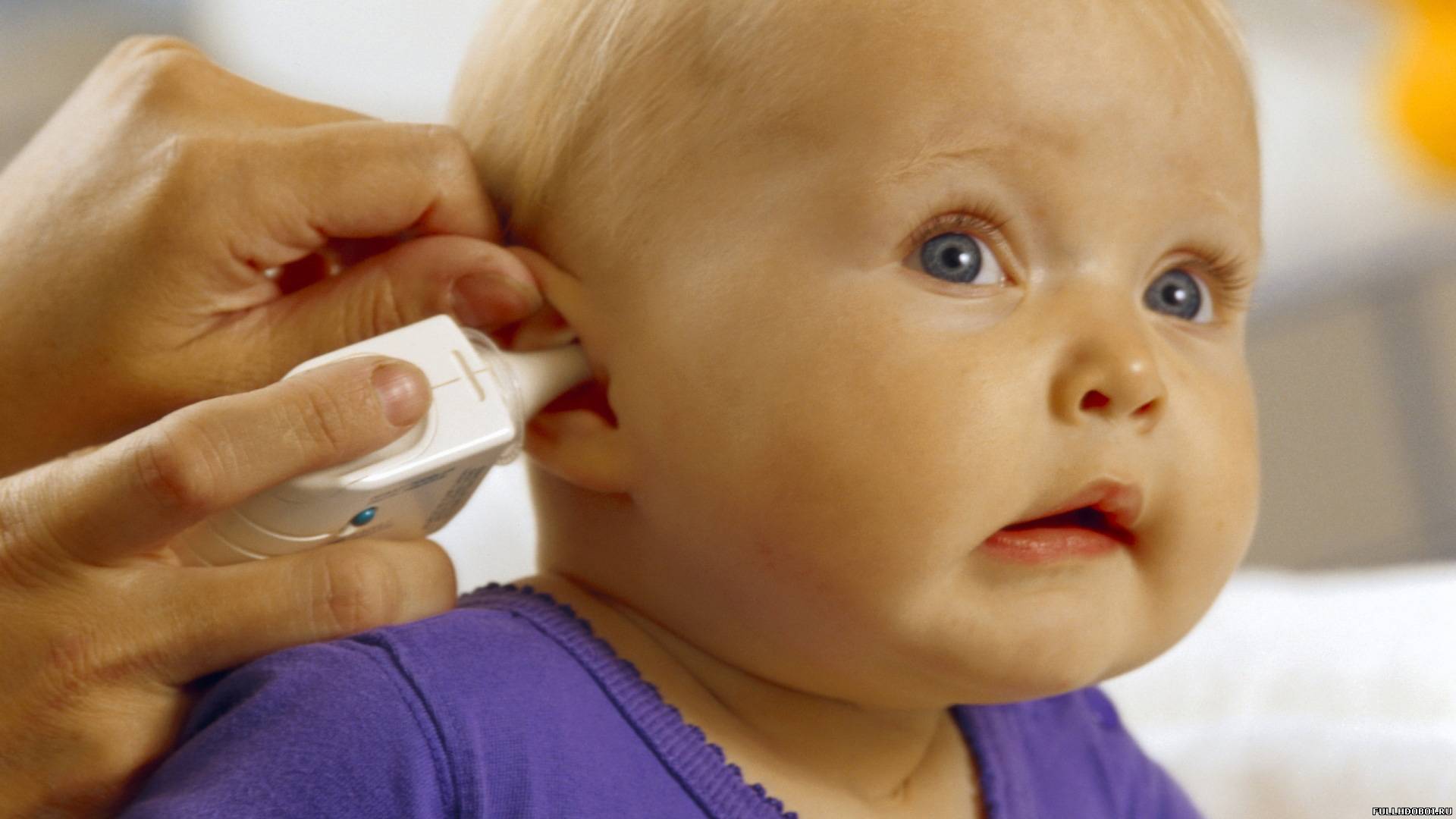
Основной симптом отита — боль в ухе. Дети до года, как правило, отказываются от еды, ведь сосательные движения вызывают боль. Малыши часто трогают ухо, трут его, плачут. Заподозрить отит можно, нажав на козелок ушной раковины ребенка.
Ключевым методом диагностики среднего отита является отоскопия — осмотр врачом наружного слухового прохода и барабанной перепонки с применением специального инструмента.
Как лечить отит?
Если воспалительный процесс находится на первоначальном этапе, проводится амбулаторное лечение. Терапия подбирается педиатром или оториноларингологом в зависимости от состояния ребенка. Обязательно используются сосудосуживающие капли в нос.
Если своевременно не оказать медицинскую помощь, воспалительный процесс переходит в острый средний катаральный отит, а затем в острый средний гнойный отит, характеризующийся появлением гнойных выделений из уха. В некоторых случаях при неадекватном оттоке содержимого или его отсутствии ребенку в стационаре проводится парацентез — разрез барабанной перепонки. Вмешательство выполняется под анестезией. Затем продолжается медикаментозное консервативное лечение.
Какие меры профилактики наиболее эффективны?
Среди многих родителей бытует мнение, что предупредить отит можно, если «закрывать ваткой ухо на улице» или «надевать ребенку несколько шапок». Подобные рекомендации не застрахуют от отита.
В связи с тем, что инфицирование уха происходит через слуховую трубу, сообщающуюся с носоглоткой, необходимо тщательно ухаживать за полостью носа, если у ребенка появился насморк. Иначе происходит затекание слизи из носоглотки в среднее ухо, что приводит к воспалительному процессу в ухе.
При чрезмерном разрастании носоглоточной миндалины, рекомендовано ее удаление.
Отит у ребенка
Огромное спасибо замечательному доктору гинекологу Виктории Викторовне за отличный, очень грамотный, очень профессиональный и очень душевный прием. Я получила рекомендации по лечению и профилактике.
Рекомендую всем женщинам посетить этого замечательного доктора.
Средний отит очень распространен у детей. Вирусное или бактериальное воспаление слизистых оболочек достаточно болезненное, но чаще всего заживает быстро и без осложнений. Воспалению среднего уха предшествует простудное заболевание носоглотки. Но не стоит недооценивать данное состояние. Чем раньше будет поставлен диагноз и назначено лечение, тем лучше.
Наружный отит у ребенка развивается при прямом контакте с источником инфекции и поражает наиболее подверженную воздействию часть слухового прохода. Более распространенным является средний отит, который затрагивает часть за барабанной перепонкой (эта форма болезни не заразна).
Виды отита у детей
Воспалительное заболевание уха имеет различную локализацию и симптоматику:
Наружный. Поражает видимую часть ушной раковины и начинается с появления фурункула или нагноения.
Средний. Патологический процесс охватывает область среднего уха и барабанную перепонку.
Отит бывает катаральный и гнойный, в зависимости от характера воспалительного экссудата Катаральная форма развивается на фоне воспалительного процесса носоглотки и часто протекает без ярко выраженной симптоматики. Гнойный отит у ребенка имеет инфекционный характер и охватывает все анатомические отделы среднего уха.
Причины отита у ребенка
Дети более восприимчивы к отиту, особенно в дошкольном возрасте. Причины этой предрасположенности различны. Прежде всего, это проблема анатомического строения: евстахиева труба, расположенная внутри слухового прохода и соединяющая ухо с горлом, еще не имеет такого положения, как у взрослого человека. Именно поэтому гнойное содержимое трудно выделяется, застаиваясь внутри.
Кроме того, иммунная система ребенка, как правило, незрелая в первые годы жизни, что затрудняет борьбу с инфекциями. Увеличенные миндалины, носовые полипы (наросты слизистой оболочки в носу) или хронические инфекции верхних дыхательных путей осложняются присоединением различных инфекций. Как только бактерии или вирусы попадают в среднее ухо через ушную трубку, они вызывают воспалительный процесс.
Маленькие дети особенно восприимчивы к ушным инфекциям, т. к. евстахиева труба у них еще очень короткая, но имеет сравнительно большой диаметр. В результате отделяемый секрет или другая тканевая жидкость выделяется значительно хуже, чем у взрослых, обеспечивая вирусы и бактерии идеальной питательной средой. В результате воспаления, вызванного возбудителями, слизистые оболочки продолжают набухать, и выделяемый секрет закупоривает внутреннее ухо. В редких случаях патогены проникают в ухо через кровь. Примерами этого является отит при скарлатине.
Факторы, повышающие риск развития среднего отита у детей:
Острый средний отит у детей часто вызван бактериями, такими как пневмококк, стрептококк или стафилококк. Они проникают из носоглотки в среднее ухо, где размножаются и вызывают воспаление. Среди причин также следует выделить мельчайшие травмы кожи слухового прохода, которые возникают при неправильном использовании ватных палочек или других вспомогательных средств.
Если заболевание протекает без осложнений, то может быть вылечено спонтанно – через 2-3 дня. При назначении терапии первые улучшения, как правило, происходят через несколько дней, а инфекция должна исчезнуть в течение недели. Если у ребенка осталась жидкость в ухе после выздоровления, то необходимо динамическое наблюдение. В норме она присутствует в течение 3-6 недель после выздоровления.
Симптомы отита у детей
При развитии заболевания дети очень беспокойны и много плачут. Сначала они хватаются за больное ухо, позже любое прикосновение вызывает сильную боль. Дети старшего возраста отказываются от какой-либо пищи, жалуются на резкую, пульсирующую боль.
Основные симптомы отита у детей:
высокая температура тела (до 40 градусов);
ухудшение общего состояния.
Поскольку накопление выделений в ухе вызывает декомпенсацию в механизме управления давлением, могут присутствовать такие симптомы, как тошнота, рвота, головокружение, потеря аппетита и бессонница.
Случается, что из уха также вытекает гнойный, кровянистый секрет. Данный признак указывает на разорванную барабанную перепонку. После появления гнойных выделений внутреннее давление ослабевает и боль проходит. Наружный отит сопровождается болью при нажатии на козелок, отеком и зудом в области ушной раковины.
Возможные осложнения
Накопление жидкости в среднем ухе может повлиять на слух. Если жидкость не удаляется или ушная трубка остается заблокированной в течение длительного времени, то есть риски присоединения бактериальной инфекции.
Редкие осложнения отита у детей:
воспаление прилегающих костей (мастоидит) с покраснением за ухом и оттопыренной ушной раковиной;
воспаление мозговой оболочки (менингит) или паралич лицевого нерва.
Если у ребенка часто возникает данное заболевание, слух может ухудшаться. Не исключено, что это замедлит развитие речи.
Диагностика отита у детей
При появлении первичных симптомов необходимо проконсультироваться с педиатром, чтобы определить верный терапевтический путь. При необходимости пациент будет направлен к узкому специалисту – отоларингологу.
Врач осматривает ухо с помощью отоскопа. Выпуклость барабанной перепонки указывает на скопление жидкости и повышение внутреннего давления. Специалист в обязательном порядке изучает историю болезни ребенка:
часто ли он страдает от ушных инфекций;
была ли диагностирована инфекция в недавнем времени в области дыхательных путей.
При ухудшении слуховых качеств ЛОР проверяет слух ребенка. Специалист также может провести проверку подвижности барабанной перепонки (тимпанометрию), чтобы обнаружить скопление жидкости в среднем ухе.
Лечение отита у ребенка
Существуют различные подходы к лечению инфекции слухового прохода. Врачи, как правило, избегают немедленного назначения антибиотиков по нескольким причинам, тем более что отит часто заживает спонтанно через несколько дней. Если инфекция вызвана вирусом, антибактериальные препараты будут совершенно бесполезны. Антибиотики также не лишены побочных эффектов и могут вызывать резистентность.
Основные методы лечения отита у ребенка:
Антибактериальное. Назначаются антибиотики, если ребенок страдает частыми ушными инфекциями, а также при наличии факторов риска развития осложнений. Врачи, как правило, принимают выжидательную тактику (от 48 до 72 часов), чтобы оценить состояние пациента. Препаратом выбора, как правило, является Амоксициллин.
Болеутоляющее. Для облегчения общего состояния ребенка и уменьшения боли назначаются обезболивающие препараты. Ушные капли не только снимают дискомфорт, но также уменьшают отек и устраняют воспалительный процесс. Имеется противопоказание – нарушение целостности барабанной перепонки.
Обязательно назначаются назальные сосудосуживающие спреи, которые останавливают образование слизи в носовых пазухах и предотвращают прогрессирование болезни.
В тяжелых случаях, когда средний отит повторяется снова и снова, в барабанную перепонку вставляется небольшая трубка. Таким образом, жидкость может стекать. Иногда при частых ушных инфекциях необходимо удалить миндалин.
В неперфоративной стадии проводится очищение наружного слухового прохода и промывание среднего уха. Для улучшения функции слуховой трубы назначается процедура продувания по Политцеру.
Хирургическое лечение отита у ребенка проводится при сильных и продолжительных болях, нагноении в ушной полости и разрыве барабанной перепонки. Операция (тимпанопластика) необходима в запущенных случаях, когда прогрессирует тугоухость и повреждается слуховая косточка.
Профилактика
Чтобы предотвратить развитие отита, нужно соблюдать ряд рекомендаций:
Если у ребенка простуда, следует использовать сосудосуживающие назальные капли (по назначению врача).
Прививки против отдельных патогенов, таких как пневмококк и грипп могут предотвратить часть инфекций.
Своевременное и правильное очищение носовых ходов от скопившейся слизи.
Острый отит у детей является одним из наиболее распространенных заболеваний. Частые или запущенные ушные инфекции представляют опасность для слуха и речи. Лечение нужно проводить своевременно, обратившись к врачу.
Преимущества лечения отита в клинике «РебенОК»
В клинике работают врачи с большим практическим опытом. Специалисты используют современное диагностическое оборудование и назначают эффективное лечение детского отита, учитывая возраст и состояние пациента. При необходимости можно вызвать врача на дом или воспользоваться услугой «Online-консультация».
Бойкова Н.Э., Рыбалкин С.В. Острый средний отит у детей: стандарты лечения. [Электронный ресурс]
Устинович А.А., Устинович К.Н. Особенности клинических проявлений острого среднего отита у детей первых месяцев жизни. [Электронный ресурс]
Контактный аллергический дерматит у детей: наиболее частые причины
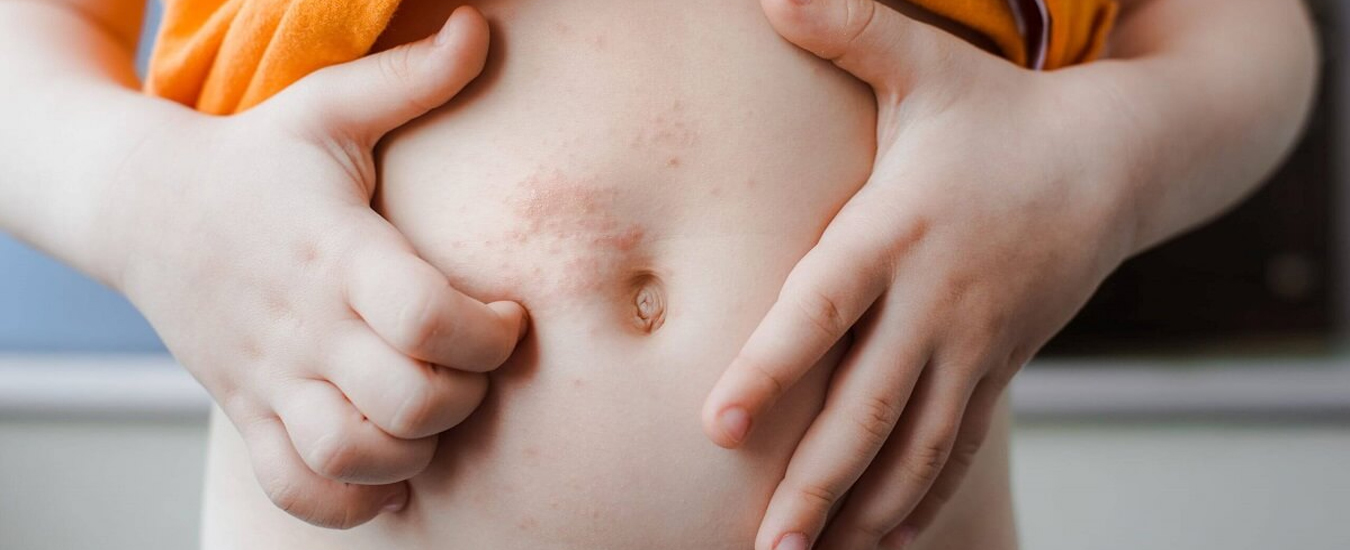
Контактный дерматит — воспаление кожи в том месте, которое соприкасалось с раздражающим веществом или фактором окружающей среды. Недугу наиболее подвержены дети до 12 лет. Дело в особенностях строения детской кожи и слабости её защитных механизмов. Болезнь проявляется на любом участке, бывшем в контакте с раздражителем, но чаще на лице, руках, шее, в паховой области.
Если вовремя распознать провоцирующий агент и оградить от него ребёнка, воспаление хорошо лечится и симптомы быстро проходят. Когда причину выявить трудно или родители не обращаются к врачу вовремя, течение болезни утяжеляется.
Контактный дерматит бывает:
Второй вариант появится, когда у ребёнка есть повышенная восприимчивость к данному веществу. Первое взаимодействие с ним проходит внешне незаметно, но в коже образуются химические вещества, которые связываются с клетками иммунитета — Т-лимфоцитами. Иммунные клетки запоминают раздражитель. При повторном контакте, который может произойти спустя долгое время, Т-лимфоциты запускают аллергическую реакцию и вызывают проявление кожных симптомов.
Как распознать контактный аллергический дерматит у ребёнка
Контуры воспаления часто совпадают с очертаниями предмета, вызвавшего раздражение. Сыпь мало распространяется за пределы участка кожи, который соприкасался с причинным фактором. Кожа здесь краснеет и припухает, сильно зудит, появляются пузырьки, ранки и корочки.
К ранкам легко присоединяется грибковая и бактериальная инфекция, возникает нагноение. У малышей может повыситься общая температура.
Частое обострение на одних и тех же местах приводит к неприятным исходам: участки повышенной или пониженной пигментации, рубцы, утолщение и огрубение кожи.
Заметив сыпь или красные пятна на коже ребёнка, обязательно покажитесь врачу, чтобы сделать анализы, точно определить причину и начать лечение.
Заболевание может обостряться. Чтобы этого не случилось, нужно найти и устранить провоцирующие причины.
Внутренние причины детского дерматита
Спровоцировать болезнь могут:
Чаще недуг развивается у людей с белой кожей сухого типа, реже страдает смуглая кожа жирного типа.
Внешние причины развития аллергического дерматита у детей
Вызвать недуг может как один из факторов, так и сочетание нескольких.
Из растительных агентов наиболее опасны сок чистотела, борщевика, крапивы, пыльца луговых и сорных трав.
В промышленных городах зимой наблюдаются массовые случаи контактного дерматита под глазами и на руках ребёнка. Здесь сочетаются сразу три фактора: холод, химические примеси в воздухе и прикосновение к коже мокрыми варежками.
У грудничков аллергическое воспаление могут вызвать сочетание высокой влажности в подгузниках, трения ткани и действия неподходящего крема.
Особый вид контактного дерматита — фототоксический, когда кремы от загара разлагаются под солнечными лучами и вызывают аллергическое повреждение эпидермиса.
Какие металлы могут навредить
Поражение кожи могут вызвать любые металлы. Реже всего — золото, платина, серебро. Чаще — никель. Предрасположенность может быть наследственной или сформироваться в течение жизни, под действием неблагоприятных факторов. При аллергии на никель назначают специальную диету: исключают ржаной хлеб, консервы, некоторые овощи.
Дерматит у ребёнка и психосоматика
Здоровье кожи напрямую зависит от психического самочувствия человека. Стресс меняет гормональный фон и обмен веществ, вызывает сбои в работе иммунитета. Поэтому спокойное эмоциональное состояние предотвратит обострение болезни и отсрочит первое появление симптомов.
Столкнувшись с контактным дерматитом, проанализируйте причины, выявите аллерген, который его вызвал. Это не всегда просто. Чтобы быть спокойными за правильный диагноз, провести нужные анализы и получить лечение — приходите на консультацию в наш центр. Помимо лечения, вы научитесь правильной профилактике этой болезни.
Воспаление тройничного (лицевого) нерва
Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
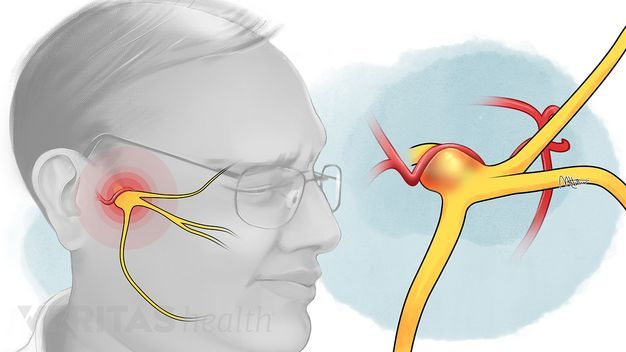
Что такое лицевой нерв?
Тройничный нерв, он же лицевой, является самым крупным среди двенадцати черепных нервов. Он берет свое начало в ухе, после чего разветвляется, первый путь доходит до лобной части, второй располагается у челюсти. Нерв огибает почти всю поверхность человеческого лица, он буквально управляет им.
У каждого человека два лицевых нерва – по одному на каждую из сторон головы. Он соприкасается с другими черепными нервами и имеет сверхчувствительные волокна.
Врачи разделяют заболевание на два вида – первичное и вторичное. Первичное проявляется как осложнение от перенесенной простуды, в этом случае нарушается нормальное питание нерва. Вторичное возникает при сильной интоксикации на фоне воспалительных или инфекционных заболеваний, а также опухолевых процессов.
Причины воспаления тройничного нерва на лице
Обычно провоцируют заболевание инфекции или бактерии. Список причин, по которым может возникнуть воспаление лицевого нерва:
Причины варьируются от незначительных до заболеваний, угрожающим жизни. Каждая из причин определяет дальнейшее лечение пациента. В некоторых случаях проводят специальные тесты для диагностики – слуховой, слезный, инфекционный, на слюноотделение или вкусовой. Таким образом проверяется работа рецепторов и органов чувств.
Симптомы воспаления тройничного нерва
Также пациенты сообщают о следующих симптомах:
Из-за дискомфорта и болей у пациента начинает развиваться фобия и повышенная тревожность. Он пытается избегать поз и движений, которые провоцируют неприятные ощущения.
Диагностика воспаления тройничного нерва
В зависимости от зоны поражения и набора симптомов определяется стратегия диагностики заболевания. Чтобы определить место поражения нерва, степень тяжести и динамику восстановления, врачи назначают метод аппаратной диагностики, например, электромиографию. Для определения наличия опухолей в головном мозге используются МРТ и КТ.
Также пациента могут направить на общий или биохимический анализ крови, рентген легких, УЗИ мягких тканей или офтальмоскопию.
Вы можете быть уверены в качестве проводимых в клинике процедур и высокой точности результатов МРТ, КТ и других способов диагностики различных заболеваний. В «Медюнион» проводятся магнитно-резонансные томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании.
Лечение при воспалении лицевого нерва
Медикаментозное лечение
Лечение неврита тройничного нерва носит комплексный характер. Заболевание сначала лечат медикаментозно – пациенту прописывают препараты, которые облегчат ситуацию. К ним относятся обезболивающие, противоотечные, сосудорасширяющие препараты и витамины группы «В». Чаще всего рекомендованные медикаменты – это таблетки, но можно ускорить процесс восстановления за счет применения мазей и гелей. Иногда врачи прописывают назначение на внутримышечные инъекции.
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.
Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Стандартный комплекс упражнений включает в себя расслабление и напряжение отдельных мышц лица. Например, для восстановления артикуляции рекомендовано произносить звуки «у», «о», «и». После необходимо подвести нижнюю губу под верхние зубы и воспроизводить звуки «в» и «а».
Гимнастика при воспалении тройничного нерва:
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
Записаться на индивидуальную консультацию, сдать анализы или пройти лечение можно в частной клинике «Медюнион». К нам можно легко записаться по телефону 202-95-54 или онлайн, прямо на сайте, нажав на кнопку «Запись онлайн».
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.