Уплотнение в матке на узи что это может быть беременность
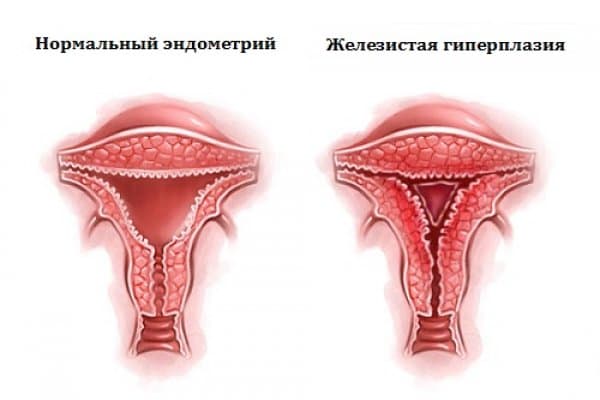
Гиперплазия эндометрия – утолщение оболочки матки
Признаки гиперплазии эндометрия отмечаются у 5-25% женщин. Этим термином обозначают патологическое увеличение эндометрия – внутреннего слизистого слоя полости матки. В норме он растет каждый месячный цикл. Утолщаясь под влиянием половых гормонов эстрогена и прогестерона, слизистая готовится принять яйцеклетку. Если зачатие не наступает, то снижение уровней гормонов вызывает отторжение ткани. После менструации процесс начинается заново. При гормональном сбое, повышается уровень эстрогенов, что и запускает процесс патологического роста эпителия.
Причины и симптомы гиперплазии эндометрия
Выделяют формы гиперплазии:
Основные причины заболевания гормональные сбои. Вероятность столкнуться с признаками гиперплазии эндометрия в периоде полового созревания и в начале климакса, когда в женском организме происходит гормональная перестройка. Ряд смежных проблем усиливают риски появления патологии:
Определить патологию только по жалобам пациента сложно. Многие гинекологические заболевания проявляются похожим образом. К основным симптомам гиперплазии эндометрия относятся:
Заболевание может протекать бессимптомно, особенно при климаксе.
Как лечить гиперплазию эндометрия
Лечение начинается с постановки точного диагноза. Для этого потребуются:
Как лечат гиперплазию эндометрия решает врач. При простых формах эффективно гормональное лечение с применением:
Если форма очаговая, то лечить гиперплазию эндометрия придется хирургическим путем, для удаления полипов. При аденоматозной форме – матку удаляют из-за риска появления раковой опухоли.
Лечение гиперплазии эндометрия не эффективно с применением народных методов. Откладывание терапии на «потом» могут привести к необратимым последствиям: бесплодию, анемии, онкологии. При раннем выявлении и соблюдении рекомендаций, шансы на выздоровление высоки.
Гиперплазия эндометрия матки
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Эндометрий представляет собой нежную тонкую слизистую ткань, которая выстилает полость матки изнутри. Данная ткань каждый месяц быстро растет и утолщается под действием женских половых гормонов. В случае наступления беременности, эндометрий является «пуховой периной» на которую прикрепляется оплодотворенная яйцеклетка. При отсутствии беременности под действием гормонов эндометрий отторгается, выходит в виде менструальной крови.
Классификация гиперплазии эндометрия по локализации
Классификация гиперплазии эндометрия (по гистологической картине)
Причины гиперплазии эндометрия
В настоящее время основной причиной развития гиперплазии считается нарушение баланса женских половых гормонов, который чаще всего встречается в пубертатном периоде и перименопаузе.
Факторы риска развития гиперплазии эндометрия
Симптомы, которые встречаются при гиперплазии эндометрия
Основные из них при гиперплазии эндометрия могут быть:
Обследования, которые помогут выявить и поставить диагноз гиперплазии эндометрия
Лечение гиперплазии эндометрия
Практически в 100% случаев лечение гиперплазии эндометрия хирургическое.
Методами хирургического лечения гиперплазии эндометрия является гистероскопия и гистерорезектоскопия.
Данная операция проводится под общей анестезией. Продолжительность операции не превышает 30 минут, короткий период нахождения под общей анестезией позволяет врачам в тот же день отпустить пациентку домой.
Осложнения гиперплазии
При отсутствии должного и адекватного лечения гиперплазия эндометрия приводит к тяжелой анемии с значительным снижением уровня гемоглобина, появлению слабости, повышенной усталости, сонливости, что связано с большими потерями крови во время менструации. У молодых женщин гиперплазия эндометрия может быть причиной бесплодия и невынашивания беременности. Отдельные формы гиперплазии эндометрия (железистая и кистозная гиперплазии эндометрия) являются предраковым состоянием и в случае длительного наблюдения, при отсутствии лечения, могут переродиться в рак матки.
Профилактические мероприятия при данном заболевании необходимы для того, чтобы снизить риск развития рака эндометрия и предотвратить рецидив гиперплазии.
Гиперплазия эндометрия. Часто задаваемые вопросы
1. Что это такое? Доброкачественный процесс, который характеризуется чрезмерным разрастанием внутреннего слоя матки.
2. Из-за чего она возникает? Из-за постоянного воздействия полового гормона эстрогена на эндометрий, который вызывает его чрезмерное разрастание. Гиперэстрогения возникает из-за нарушения центральной регулиции менструального цикла, гормонопродуцирующих опухолей яичников, неправильного использования гормональных препаратов, дефицита прогестерона (гормон II фазы менструального цикла), обладающего антипролиферативным действием, так же в результате ановуляторных циклов.
3. Это распространенное заболевание? Частота встречаемости в структуре гинекологической заболеваемости 15-50%. По данным обращаемости пациенток частота встречаемости ГПЭ- 30%. В позднем репродуктивном возрасте и в перименопаузе встречается с частотой- 50%
4. Это заболевание очень опасно? Пристального внимания врачей заслуживают:
При отсутствии должного лечения гиперплазия эндометрия может приводить к серьезным маточным кровотечениям, со снижением гемоглобина крови и вытекающими отсюда последствиями.
5. Возможно ли забеременеть на фоне гиперплазии эндометрия? Ответ – нет. Гиперплазия эндометрия не возникает спонтанно, это следствие нарушений в репродуктивной системе женщины. Нарушение баланса между звеньями регуляции менструального цикла вызывает избыток эстрогенов в организме женщины, нехватку прогестерона, вследствие этого отсутствие овуляции (выхода яйцеклетки из фолликула для оплодотворения). Так же сам эндометрий структурно изменен, поэтому является неблагоприятным для имплантации (прикрепление плодного яйца к стенке матки).
7. Как диагностировать атипическую гиперплазию эндометрия? Большую информацию врач получает при опросе пациентки во время общения (возраст менархе или время наступления менопаузы, все особенности менструального цикла- его длительность, характер выделений и т.д.).
УЗ-исследование в зависимости от периода жизни женщины, а также фазы менструального цикла может дать информацию о состоянии эндометрия. По этим данным можно заподозрить проблему, однако подтвердить или опровергнуть атипию в клетках эндометрия нельзя. Только проведение гистероскопии с последующим гистологическим исследованием материала является золотым стандартом для диагностики этого состояния. Информативность метода более 90%.
8. Обязательно ли проводить выскабливание эндометрия при гиперплазии? Раздельное выскабливание цервикального канала и полости матки несет за собой лечебный и диагностический характер. Механическое удаление измененной патогенной ткани из полости матки предотвращает маточное кровотечение, что составляет лечебный эффект. Полученный соскоб отправляется на гистологическое исследование, после которого будет дано заключение о характере ткани, наличии или отсутствии признаков злокачественного поражения.
9. Возможен ли рецидив гиперплазии эндометрия? Да, возможен. Так как причиной гиперплазии эндометрия является нарушение гормонального баланса в организме женщины, то требуется обследование её гормонального фона. Для профилактики рецидива необходимо соответствующее лечение и исключение факторов риска.
Что нужно знать о новообразованиях в матке и яичниках
В женских репродуктивных органах — матке, яичниках и маточных трубах — могут возникать аднексальные (дополнительные) патологии. Это любые объемные новообразования, причины появления которых могут быть как гинекологическими, так и другими.
Для контроля над объемными доброкачественными образованиями достаточно участия семейного врача. Но для медицинской помощи при злокачественном процессе, например, для лечения рака шейки матки, следует обратиться к узкому специалисту.
Каковы симптомы таких нарушений?
Клинические проявления во многом зависят от природы новообразования. Но среди распространенных симптомов можно выделить:
Какие бывают новообразования в области репродуктивных органов?
Как диагностируют такие нарушения?
Врач устанавливает диагноз на основании:
Не все эти новообразования представляют опасность для жизни женщины. Так, например, воспалительные поражения и кисты почти никогда не приводят к развитию рака и нередко требуют лишь консервативного лечения и внимательного врачебного наблюдения.
С другой стороны, крайне важно знать признаки острых гинекологических патологий, которые требуют немедленной медицинской помощи. К ним относятся перекрут яичника и внематочная беременность. Заподозрить последнюю можно, если тест на беременность имеет положительный результат, при этом женщина жалуется на боль в животе или тазовой области и влагалищное кровотечение. Перекрут яичника проявляется внезапной сильной болью на стороне поражения, которая сопровождается тошнотой и рвотой.
Какое лечение требуется при объемных новообразованиях?
Это зависит от характера выявленной дополнительной массы:
1. При внематочной беременности требуется оперативное ее прерывание. Для этого могут быть выбраны следующие способы:
2. Пациенткам с воспалительными заболеваниями органов малого таза потребуются курсы внутривенного введения антибиотиков. Наиболее часто назначают:
В некоторых случаях возможно и амбулаторное лечение с помощью перорального приема доксициклина (вибрамицина) и внутримышечного введения цефтриаксона (роцефина). Возможен другой антибиотик, который относится к цефалоспоринам третьего поколения. Иногда в схему терапии включают и пероральный прием метронидазола. Сегодня воспалительно-инфекционные абсцессы в маточных трубах и яичниках уже не требуют хирургического вмешательства. Срочная операция показана только в случае разрыва капсулы абсцесса, что угрожает развитием обширного перитонита.
3. Об оптимальных способах лечения эндометриомы в медицинском сообществе до сих пор нет единого мнения. Сегодня используются такие подходы, как:
4. Лечение доброкачественных миом заключается в приеме гормональных препаратов и симптоматической терапии нестероидными противовоспалительными средствами. Но при отмене этих назначений чаще всего доброкачественная опухоль продолжает прогрессировать, а риск перехода ее в злокачественную форму возрастает. Поэтому сегодня хирургическое вмешательство представляется наиболее оптимальным методом лечения миом. Впрочем, у него есть один существенный недостаток — иногда вместе с опухолью приходится полностью удалять женские репродуктивные органы. В связи с этим специалисты медицинского центра «Анадолу» начали проводить ультразвуковую абляцию миомы: во многих случаях эта процедура позволяет избавиться от новообразования без операции и с сохранением матки и яичников.
5. Перекрут яичника — это острая гинекологическая патология, при которой единственным способом лечения является немедленная операция. Она призвана предотвратить серьезное повреждение и некроз тканей.
6. Лечение рака яичников, рака шейки матки и других репродуктивных органов женщины может включать хирургические вмешательства, традиционную химиотерапию и таргетную терапию, радиационную терапию. В последнее время в лечении онкогинекологических заболеваний также стал успешно применяться такой новый метод, как «горячая химиотерапия» (НIPEC). Он показывает особенно хорошие результаты при раке яичников. Конкретная схема лечения разрабатывается индивидуально с учетом следующих факторов:
Каковы факторы риска появления объемных новообразований в малом тазу?
Перечень таких факторов зависит от характера новообразования. Так, например, более 80% случаев перекрута яичников возникает у женщин с крупными яичниками (более 5 см). Риск образования миомы возрастает при:
Злокачественные новообразования нередко имеют генетическую предрасположенность, и вероятность их появления возрастает при наличии таких патологий в семье. Кроме того, факторами риска для раковых поражений являются эндометриоз, гормональная терапия в постменопаузе, ожирение, высокий рост, пожилой возраст.
Резюме
Не все объемные новообразования в области малого таза являются злокачественными, и не всегда они нуждаются в немедленном интенсивном лечении. Важную роль здесь играет качественная диагностика, позволяющая выяснить природу такого новообразования и его точную локализацию.
Не стоит также пренебрегать регулярными профилактическими обследованиями у специалистов. Врачи клиники «Анадолу» обладают обширными знаниями в области диагностирования и применяют в своей практике передовые и эффективные методики лечения.
Материал подготовлен по согласованию с врачом «Анадолу» профессором акушером-гинекологом Муратом Деде.
Опухоль матки: причины, симптомы, виды
Причины
Опухоль матки может возникать по таким причинам, как гормональный дисбаланс, инфекции и воспалительные заболевания органов малого таза, различные травмы, перенесённые хирургические вмешательства. На развитие некоторых видов новообразований имеет влияние наследственная предрасположенность.
Причиной опухоли матки и придатков часто служит и совокупность неблагоприятных факторов воздействия на организм: негативную роль играют частые стрессы, общая усталость и слабость, хронические воспалительные процессы расположенных рядом органов (например, кишечника).
Причинами образования опухоли шейки матки являются воспалительные заболевания влагалища, дисбактериоз, дисбиоз. Во многих случаях нарушения могут возникать при изменении синтеза половых гормонов. Онкогенным риском обладают опухоли шейки матки, спровоцированные такой причиной, как присутствие в организме определённых типов вируса папилломы человека.
Для предупреждения появления опухолей рекомендуется регулярное посещение гинеколога. При отсутствии проблем наблюдаться у врача необходимо с периодичностью один раз в полгода.
Симптомы
У женщин в периоде образования менопаузы первыми симптомами, которые могут указывать на опухоль матки могут быть:
У женщин после менопаузы, когда менструации не было уже более 2 месяцев, симптомами могут быть:
У женщин всех возрастов на наличие опухоли матки могут указывать следующие симптомы:
Могут тревожить следующие виды болей:
Виды опухоли матки
Опухоли бывают доброкачественными и злокачественными. Доброкачественные опухоли могут развиваться годами, не причинять дискомфорт и опасность для жизни. Они легко поддаются лечению. Злокачественные образования (рак) быстро разрастаются и могут представлять серьезную угрозу для жизни. Лечение таких опухолей тем успешнее, чем раньше они были диагностированы.
Злокачественные опухоли
Классификация рака зависит от локализации опухоли в матке и типа раковых клеток:
Доброкачественные опухоли
Наиболее распространенные доброкачественные новообразования матки:
Стадии рака матки
Лечение
Диагностика
Для выявления заболевания и определения типа опухоли могут быть выбраны следующие методы:
После получения данных, собранных различными методами врач расшифровывает результаты, оценивает все в комплексе, ставит диагноз и назначает лечение.
Терапия
При определенных типах опухолей для лечения могут быть эффективны:
Использование методов терапии зависит от типа опухоли, стадии развития, общего состояния здоровья пациента, его возраста и многих других факторов.
Операция
Основной метод лечения заболевания, посредством удаления опухоли:
Способ операции выбирает хирург в зависимости от состояния пациентки.
Вы можете записаться на диагностику и лечение опухоли матки в нашу клинику Л-Мед, позвонив по телефону +7 (4872) 49-57-57 или через онлайн форму на сайте.
Дальнейшее развитие ситуации и прогноз
Прогноз по выздоровлению зависит от многих факторов, таких как возраста пациентки, типа опухоли, стадии рака, наличия метастазирования и других. У пациенток до 50 лет более благоприятный прогноз при гормонозависимом варианте рака и отсутствии метастазов. Хуже прогноз у женщин старше 70 лет с типом рака низкочувствительным к гормонам. Выявление и лечение рака на более ранней стадии дает лучший прогноз. Лечение рака эндометрия дает лучшее результаты, чем саркома. Удаление локализованной опухоли небольших размеров дает более благоприятный прогноз, чем большой опухоли, распространившейся на другие органы.
Все пациентки, у которых был обнаружен рак тела матки и которые проходили лечение, находятся под контролем онкогинеколога. Женщины, которые получили лечение рака тела матки с сохранением органа, возможно наступление беременности, после гормональной реабилитации и восстановления овуляторных циклов. У этих лиц ведение беременности требует особого внимания. У пациенток, перенесших операцию по полной ампутации матки может развиваться постгистерэктомический синдром.
Шейка матки во время беременности: какие могут быть изменения?
После зачатия ребенка в организме женщины начинают происходить множественные изменения, цель которых – сделать его вынашивание и рождение наиболее вероятными. Они проявляются на всех уровнях, начиная от анатомии половых органов и заканчивая обменом веществ и гормональным фоном. Одним из важных аспектов являются изменения шейки матки во время беременности. Не знающая о них женщина часто может принять происходящие с ней нормальные процессы за патологические и наоборот.
Шейка матки: строение и функции
Этот орган представляет собой нижний сегмент матки, через который проходит узкий цервикальный канал, соединяющий маточную полость и влагалище. Длина шейки в норме составляет 3-4 см, ее внешняя часть вдается в вагину и в местах соединения с ее стенками образует вагинальные своды, служащие своеобразным резервуаром для спермы. Влагалищный сегмент имеет куполообразную форму и покрыт многослойным плоским эпителием розового цвета. Цервикальный канал, напротив, выстлан цилиндрическим эпителием, имеющим более яркий оттенок. Окраска влагалищного сегмента шейки матки является одним из критериев ее здоровья.
В репродуктивной системе женщины этот орган выполняет сразу несколько важных функций:
Состояние шейки матки – важный диагностический показатель, позволяющий определить наличие беременности или различных патологий женской репродуктивной системы. Для этого гинеколог оценивает такие ее характеристики, как цвет, размер и консистенция влагалищной части, диаметр цервикального канала, положение относительно других половых органов (самой матки, влагалища и т. д.).
Какая шейка матки во время беременности?
В течение всего периода вынашивания наблюдается множество изменений шейки матки. На это влияют такие факторы, как:
Рассмотрим, как изменяются характеристики шейки матки во время беременности при условии, что женщина абсолютно здорова:
Нормальные физиологические изменения шейки матки варьируются в зависимости от индивидуальных особенностей организма женщины. Например, у некоторых из них может наблюдаться пониженное выделение слизи цервикальными железами, у других – малое изменение длины в процессе вынашивания. Если какие-то изменения происходят в не слишком выраженной степени, это еще не означает наличия какой-либо патологии или высокого риска для самой матери и плода. Однако, по усмотрению врача он может назначить более частое наблюдение шейки матки, чтобы исключить такую возможность.
Патологические изменения шейки матки
Таковыми изменениями являются все, выходящие за рамки принятой физиологической нормы. К наиболее распространенным из них относятся:
Также к аномальным и патологическим изменениям относятся травмы шейки матки, ее воспаления, инфекции, образования кист в железах цервикального канала и т. д. Если они напрямую не угрожают самой матери и ее плоду, не осложняют течение беременности, то их лечение откладывается до родоразрешения. Выжидательная тактика используется потому, что в период вынашивания организм матери особенно восприимчив к различным воздействиям, в том числе хирургическим и медикаментозным.
Выявление заболеваний шейки матки
Для определения наличия или отсутствия патологических изменений врач проводит скрининговое исследование шейки матки, включающее:
Также в рамках скринингового исследования может назначаться гистроскопия – визуальный осмотр шейки матки с помощью тонкого и гибкого инструмента, оснащенного камерой или оптической системой (гистроскопа). Он вводится непосредственно во влагалище и цервикальный канал, позволяет оценить цвет и толщину их слизистых, установить наличие полипов и других новообразований, размер шеечного просвета и т. д.
Совокупность этих методов дает врачам возможность определить общее состояние организма женщины и ее репродуктивной системы, своевременно выявить возможные патологии и осложнения. Тем самым повышается вероятность их успешного лечения, в том числе щадящими консервативными методами.