Уртикарный васкулит что это
Васкулиты кожи
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Трудность в освещении этой темы заключается в том, что до настоящего времени нет общепринятой классификации и даже согласованной терминологии васкулитов. В настоящее время описано около 50 различных нозологических форм, и разобраться в этом многообразии непросто. Пестрота клинических проявлений и недостаточно изученные патогенетические механизмы привели к тому, что под разными названиями может скрываться лишь вариант основного типа поражения кожи. Также, помимо первичных васкулитов, в основе которых лежит воспалительное поражение сосудов кожи, выделяют и вторичные васкулиты (специфические и неспецифические), развивающиеся на фоне определенного инфекционного (сифилис, туберкулез и др.), токсического, паранеопластического или аутоиммунного (системная красная волчанка, дерматомиозит и др.) процесса. Возможна трансформация васкулита кожи в системный процесс с поражением внутренних органов и развитием тяжелых, иногда опасных для жизни осложнений.
Васкулиты кожи — это неоднородная группа заболеваний, и клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд общих признаков, объединяющих эти дерматозы:
1) воспалительный характер изменений кожи;
2) симметричность высыпаний;
3) склонность к отеку, кровоизлияниям и некрозу;
4) первичная локализация на нижних конечностях;
5) эволюционный полиморфизм;
6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока;
7) острое или обостряющееся течение.
Поражения кожи при васкулитах многообразны. Это могут быть пятна, пурпура, узелки, узлы, некрозы, корки, эрозии, язвы и др., но основным клиническим дифференциальным признаком является пальпируемая пурпура (геморрагическая сыпь, возвышающаяся над поверхностью кожи и ощущаемая при пальпации).
Общепринятой классификации васкулитов не существует. Систематизируют васкулиты по разным принципам: этиологии и патогенезу, гистологической картине, остроте процесса, особенностям клинических проявлений. Большинство клиницистов пользуются преимущественно морфологическими классификациями кожных васкулитов, в основу которых обычно положены клинические изменения кожи, а также глубина расположения (и соответственно калибр) пораженных сосудов. Выделяют поверхностные (поражение сосудов дермы) и глубокие (поражение сосудов на границе кожи и подкожной клетчатки) васкулиты. К поверхностным относят: геморрагический васкулит (болезнь Шенлейна–Геноха), аллергический артериолит (полиморфный дермальный ангиит), лейкокластический геморрагический микробид Мишера–Шторка, а также хронические капилляриты (гемосидерозы): кольцевидная телеангиэктатическая пурпура Майокки и болезнь Шамберга. К глубоким: кожную форму узелкового периартериита, острые и хронические узловатые эритемы.
Геморрагический васкулит — системное заболевание, поражающее мелкие сосуды дермы и проявляющееся пальпируемой пурпурой, артралгиями, поражением желудочно-кишечного тракта (ЖКТ) и гломерулонефритом. Встречается в любом возрасте, но наибольшему риску подвергаются мальчики в возрасте от 4 до 8 лет. Развивается после инфекционного заболевания, через 10–20 дней. Острое начало заболевания, с повышением температуры и симптомами интоксикации чаще всего наблюдается в детском возрасте. Выделяют следующие формы геморрагического васкулита: кожная, кожно-суставная, кожно-почечная, абдоминально-кожная и смешанная. Течение может быть молниеносным, острым и затяжным. Длительность заболевания различна — от нескольких недель до нескольких лет.
Процесс начинается симметрично на нижних конечностях и ягодицах. Высыпания имеют папулезно-геморрагический характер, нередко с уртикарными элементами, при надавливании не исчезают. Окраска их меняется в зависимости от времени появления. Высыпания возникают волнообразно (1 раз в 6–8 дней), наиболее бурными бывают первые волны сыпи. Суставной синдром появляется либо одновременно с поражением кожи, либо через несколько часов. Чаще всего поражаются крупные суставы (коленные и голеностопные).
Одним из вариантов заболевания является так называемая некротическая пурпура, наблюдаемая при быстром течении процесса, при котором появляются некротические поражения кожи, изъязвления, геморрагические корки.
Наибольшие трудности вызывает диагностика абдоминальной формы геморрагического васкулита, так как высыпания на коже не всегда предшествуют желудочно-кишечным явлениям (рвоте, схваткообразным болям в животе, напряжению и болезненности его при пальпации, кровью в стуле).
Почечная форма проявляется нарушением деятельности почек различной степени выраженности, от кратковременной нестойкой гематурии и альбуминурии до выраженной картины острого гломерулонефрита. Это поздний симптом, он никогда не встречается до поражения кожи.
Молниеносная форма геморрагического васкулита характеризуется крайне тяжелым течением, высокой лихорадкой, распространенными высыпаниями на коже и слизистых, висцерапатиями, может закончиться смертью больного.
Диагностика заболевания базируется на типичных клинических проявлениях, в атипичных случаях проводится биопсия. При абдоминальной форме необходимо наблюдение хирурга. Рекомендуется наблюдение нефролога в течение трех месяцев после разрешения пурпуры.
Термином «аллергический артериолит» Ruiter (1948) предложил называть несколько родственных форм васкулитов, отличающихся клиническими проявлениями, но имеющих ряд общих этиологических, патогенетических и морфологических признаков.
Патогенетическими факторами болезни считают простуду, фокальные инфекции. Высыпания располагаются обычно симметрично и имеют полиморфный характер (пятна, папулы, пузырьки, пустулы, некрозы, изъязвления, телеангиэктазии, волдыри). В зависимости от преобладающих элементов выделяют три формы заболевания: геморрагический тип, полиморфно-узелковый (соответствует трехсимптомной болезни Гужеро–Дюперра) и узелково?некротический (соответствует узелково?некротическому дерматиту Вертера–Дюмлинга). При регрессе сыпи могут оставаться рубцовые атрофии и рубчики. Заболевание склонно к рецидивам. Нередко перед высыпаниями больные жалуются на недомогание, усталость, головную боль, в разгар заболевания — на боли в суставах (которые иногда припухают) и в животе. Диагностика всех типов заболевания сложна из-за отсутствия типичных, характерных симптомов. При гистологическом исследовании выявляется фибриноидное поражение сосудов мелкого калибра с образованием инфильтративных скоплений из нейтрофилов, эозинофилов, лимфоцитов, плазматических клеток и гистиоцитов.
Геморрагический лейкокластический микробид Мишера–Шторка по клиническому течению сходен с другими формами полиморфных дермальных васкулитов. Признаком, позволяющим выделить это заболевание как самостоятельное, является наличие феномена — лейкоклазии (распад ядер зернистых лейкоцитов, приводящий к образованию ядерной пыли) при гистологическом исследовании. Таким образом, геморрагический лейкокластический микробид может трактоваться как дерматоз, обусловленный хронической фокальной инфекцией (внутрикожные тесты со стрептококковым антигеном положительные), протекающий с выраженной лейкоклазией.
Хронические капилляриты (гемосидерозы), в отличие от остро протекающих пурпур, характеризуются доброкачественным течением и являются исключительно кожными заболеваниями.
Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Пурпура Майокки характеризуется появлением на нижних конечностях розовых и ливидно-красных пятен (без предшествующей гиперемии, инфильтрации), медленно растущих с образование кольцевидных фигур. В центральной части пятна развивается небольшая атрофия и ахромия, выпадают пушковые волосы. Субъективные ощущения отсутствуют.
Узелковый периартериит характеризуется некротизирующим воспалением мелких и средних артерий мышечного типа с последующим образованием аневризм сосудов и поражением органов и систем. Наиболее часто встречается у мужчин среднего возраста. Из этиологических факторов важнейшими являются непереносимость лекарств (антибиотиков, сульфаниламидов), вакцинация и персистирование HbsAg в сыворотке крови. Заболевание начинается остро или постепенно с симптомов общего характера — повышения температуры тела, быстро нарастающего похудания, боли в суставах, мышцах, животе, кожных высыпаний, признаков поражения ЖКТ, сердца, периферической нервной системы. Со временем развивается полевисцеральная симптоматика. Особенно характерно для узелкового периартериита поражение почек с развитием гипертонии, которая иногда приобретает злокачественный характер с возникновением почечной недостаточности. Выделяют классическую и кожную форму заболевания. Высыпания на коже представлены узелками — одиночными или группами, плотными, подвижными, болезненными. Характерно образование узлов по ходу артерий, иногда образуют тяжи. Локализация на разгибательных поверхностях голеней и предплечий, на кистях, лице (брови, лоб, углы челюсти) и шеи. Нередко не видны на глаз, могут определяться только пальпаторно. В центре может развиваться некроз с образованием длительно незаживающих язв. Периодически язвы могут кровоточить в течение нескольких часов (симптом «кровоточащего подкожного узла»).
Иногда единственным проявлением заболевания может быть сетчатое или ветвистое ливедо (стойкие фиолетово?красные пятна), локализующиеся на дистальных отделах конечностей, преимущественно на разгибательных поверхностях или пояснице. Характерно обнаружение по ходу ливедо узелков.
Диагностика заболевания основывается на сочетании поражения ряда органов и систем с признаками значительного воспаления, с лихорадкой, изменениями прежде всего в почках, в сердце, наличии полиневрита. Специфических для этой болезни лабораторных показателей не существует. Решающее значение для диагноза имеет динамическое клиническое наблюдение за больным.
Хроническая узловая эритема — это группа различных видов узловатых дермогиподермитов. Чаще болеют женщины 30–40 лет. На голенях возникают узлы различной величины с покрасневшей над ними кожей, без наклонности к некрозу и изъязвлению. Воспалительные явления в области высыпаний и субъективные ощущения (артралгии, миалгии) мало выражены. Клинические варианты хронической узловатой эритемы имеют свои особенности, например наклонность узлов к миграции (мигрирующая эритема Беферштедта) или асимметрия процесса (гиподермит Вилановы–Пиноля).
Тактика ведения больного васкулитом кожи
Лечение геморрагического васкулита
Лечение васкулитов кожи
1) НПВС (напроксен, диклофенак, Реопирин, индометацин и др.);
2) салицилаты;
3) препараты Са;
4) витамины Р, С, антиоксидантный комплекс;
5) сосудорасширяющие средства (ксантинола никотинат, пентоксифиллин);
6) 2% раствор йодида калия по 1 ст. л. 3 раза в день (узловатая эритема);
7) антикоагулянты и антиагреганты;
8) методы детоксикации в/в капельно;
9) глюкокортикостероиды (ГКС) по 30–35 мг/сутки в течение 8–10 дней;
10) цитостатики;
11) ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
Наружное лечение. При эрозивно-язвенных высыпаниях
1) 1–2% растворы анилиновых красителей;
2) эпителизирующие мази (солкосерил);
3) мази, содержащие глюкокортикоиды, и др.;
4) примочки или мази протеолитическими ферментами (Химопсин, Ируксол);
5) апликации Димексида;
При узлах — сухое тепло.
Лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Оно продолжается до полной нормализации лабораторных показателей, а в последующие полгода-год больным проводится поддерживающее лечение
Литература
Уртикарный васкулит что это
Распространенность заболевания составляет 5 случаев на миллион в год.В 60-80% случаев заболевают женщины в возрасте 30-50 лет, реже мужчины и очень редко дети.Болезнь наблюдается у 5% пациентов с хронической крапивницей.Различают:
Триггеры заболевания
Ассоциированные заболевания
Локализация сыпи преимущественно на туловище и проксимальных отделах конечностей, реже на лице.Элементы сыпи обычно сливаются, образуя кольцевидные, дугообразные или причудливые фигурные бляшки.В 30-40% случаев высыпания сопровождаются ангиоотеком.Изредка наблюдаются эритематозные пятна, феномен Рейно и высыпания пузырей.Субъективно пациентов беспокоит жжение, боль, напряжение и, реже, зуд в очагах поражения.
Системные поражения при уртикарном васкулите
Чаще наблюдаются при гипокомплиментарной форме заболевания
Гипокомплиментарный синдром уртикарного васкулита (в 50% случаев приводит к возникновению системной красной волчанки)
Течение.Нормокомплиментарная форма является доброкачественным и часто самоизлечивающимся состоянием с крайне редкими рецидивами.Гипокомплиментарная форма и гипокомплементарный синдром уртикарного васкулита являются хроническим процессом с частыми рецидивами и осложнениями.
Осложнения: гломерулонефрит, хроническая обструктивная болезнь легких, системная красная волчанка, ангиоотек гортани
Диагностические критерии уртикарного васкулита
Диагноз ставится на основании двух основного и двух или более второстепенных критериев
Гистологическое исследование
В ранней стадии в дерме выявляют воспаление венул и инфильтраты из нейтрофилов без признаков некротического васкулита. Позднее развивается картина некротического васкулита: периваскулярные инфильтраты, состоящие преимущественно из нейтрофилов, лейкоклазия (распад нейтрофилов с образованием «ядерной пыли»), отложение фибриноида в стенке сосудов и вокруг них, набухание эндотелиальных клеток, умеренный диапедез эритроцитов. С помощью иммунофлюоресцентного окрашивания выявляют в 70% отложения иммуноглобулинов, компонентов комплемента (С3) и фибриногена в стенках и вокруг сосудов верхних слоев дермы.
Первая линия терапии
Вторая линиия терапии
Третья линия терапии
Четвертая линия терапии
Имеются противопоказания.Проконсультируйтесь с врачом
Уртикарный васкулит: современный подход к диагностике и лечению
Приводятся современные сведения по диагностике и терапии уртикарного васкулита. В настоящее время отсутствует единый стандартизированный подход к лечению уртикарного васкулита. Обобщены научные данные мирового опыта по лечению заболевания и предложен един
The modern data on diagnostics and therapy of urticarial vasculitis were presented. Currently, there is no unified standardized approach to the treatment of urticarial vasculitis. The scientific data of the global experience of the disease treatment were generalized, and the unified algorithm for practical use was suggested.
Уртикарный васкулит/ангиит (УВ) — заболевание кожи, характеризующееся появлением волдырей с гистологическими особенностями лейкоцитокластического васкулита, сохраняющихся более 24 ч и часто разрешающихся с сохранением остаточных явлений [1]. Точная распространенность заболевания в России и в мире неизвестна [2]. Среди больных хронической крапивницей частота встречаемости УВ составляет 5–20% [3–6]. Патогенез заболевания опосредован формированием и отложением иммунных комплексов в стенках сосудов, активацией системы комплемента и дегрануляцией тучных клеток из-за действия анафилотоксинов С3а и С5а. Встречается нормокомплементарная и гипокомплементарная формы УВ, а также редкий синдром гипокомплементарного УВ, который расценивается как вариант системной красной волчанки [2, 7]. У пациентов с гипокомплементемией заболевание обычно протекает более тяжело [8]. Все формы УВ, особенно гипокомплементарные, могут сопровождаться системными симптомами (например, ангиоотеками, болью в животе, суставах и груди, увеитом, феноменом Рейно, симптомами, возникающими в результате поражения легких и почек, и др.) [7, 9].
Клинические проявления
.jpg)
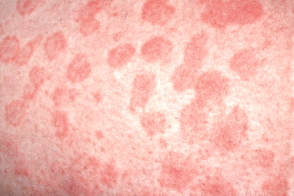
Высыпания локализуются на любых областях тела, но чаще на подверженных сдавлению участках кожи. Разрешаясь, они оставляют после себя остаточную гиперпигментацию, которая лучше определяется с помощью диаскопии или дерматоскопии.
К системным симптомам относятся лихорадка, недомогание и миалгия. Возможно вовлечение определенных органов: лимфоузлов, печени, селезенки, почек, желудочно-кишечного и дыхательного трактов, глаз, центральной нервной системы, периферических нервов и сердца (табл.).
Поражение суставов при УВ встречается чаще, чем поражение других органов; появляется у половины пациентов с УВ [10] преимущественно в виде мигрирующей и преходящей периферической артралгии в области любых суставов, у 50% пациентов с синдромом гипокомлементарного УВ [15] — в виде выраженного артрита, который нехарактерен для нормокомплементарного УВ. Вовлечение почек обычно проявляется в виде протеинурии и микроскопической гематурии, определяется как гломерулонефрит и интерстициальный нефрит, возникает у 20–30% пациентов с гипокомплементемией [10]. Хроническая обструктивная болезнь легких и бронхиальная астма возникают у 17–20% пациентов с синдромом гипокомплементарного УВ и у 5% — с нормокомплементарным УВ [10]. К возможным желудочно-кишечным симптомам относятся тошнота, абдоминальная боль, рвота и диарея, которые наблюдаются у 17–30% пациентов с УВ [15]. Офтальмологические осложнения бывают у 10% пациентов с УВ и у 30% пациентов с синдромом гипокомплементарного УВ. Как правило, это конъюнктивит, эписклерит, ирит или увеит [16].
Диагностика
Обследование пациентов с УВ состоит из сбора анамнеза, физикального осмотра, лабораторных исследований и дополнительных консультаций специалистов при необходимости (ревматолога, нефролога, пульмонолога, кардиолога, офтальмолога и невролога). Важно выявить системные симптомы. Для этого, например, при подозрении на поражение дыхательного тракта, проводят рентгенографию грудной клетки, функциональные легочные тесты и/или бронхоальвеолярный лаваж.
Лабораторные исследования могут включать измерение уровня антинуклеарных антител, компонентов комплемента и криоглобулинов в крови, а также общий анализ крови и определение функции почек. СОЭ часто повышена, но не служит специфическим показателем и не связана с тяжестью УВ или наличием системного вовлечения. Гипокомплементемия, как уже было сказано ранее, — важный маркер системного заболевания и высокой вероятности осложнений.
Для оптимального подтверждения УВ на основе измерения в сыворотке уровня компонентов комплемента требуется определение уровня C1q, C3, C4 и CH50 2 или 3 раза в течение нескольких месяцев наблюдения [17]. Выявление анти-C1q может помочь в диагностическом поиске и подтверждении диагноза гипокомплементарного УВ.
Криоглобулинемия — это наиболее известный и изученный синдром у некоторых пациентов с гепатитом С и УВ [18]. Криоглобулины относятся к иммуноглобулинам, преципитирующим при температуре ниже 37 °C, и обусловливают развитие системного васкулита, характеризующегося отложением иммунных комплексов в кровеносных сосудах малого и среднего размера [18]. Эти белки выявляются у 50% HCV-инфицированных, хотя симптомы, связанные с криоглобулинемией, определяются менее чем у 15% пациентов [19] и включают УВ, а также периферическую нейропатию [20]. Лечение направлено на лежащую в основе заболевания HCV-инфекцию.
В большинстве случаев УВ причина заболевания не определяется. Нормокомплементарный УВ у многих пациентов выступает как идиопатическое заболевание, у остальных — связан с моноклональной гаммапатией, неоплазией и чувствительностью к ультрафиолетовому облучению или холоду [17].
При сборе анамнеза необходимо уточнить длительность сохранения отдельных элементов, присутствие болезненности или жжения в области сыпи (зуд при УВ встречается реже, чем при хронической крапивнице), наличие остаточных явлений (например, гиперпигментации) и сопутствующих симптомов. Для дифференциальной диагностики и подтверждения диагноза может потребоваться биопсия кожи [1] и направление больного на консультации смежных специалистов.
Биопсия кожи — «золотой стандарт» диагностики УВ. В биоптатах кожи, окрашенных гематоксилином и эозином, обычно отмечаются характерные гистопатологические особенности УВ, к которым относится большинство признаков лейкоцитокластического васкулита:
Лечение
Лечение УВ подбирается в зависимости от наличия/отсутствия системных симптомов, распространенности и тяжести течения кожного процесса и предшествующего ответа на терапию. Целью терапии является достижение длительного контроля с применением минимально токсичных доз препаратов. Единый стандартизированный подход к лечению заболевания пока отсутствует. Мы попытались систематизировать данные по терапии, приведенные далее, в единый алгоритм для практического применения (рис. 2).
Симптоматическая терапия
У больных УВ с изолированным кожным поражением могут быть эффективны антигистаминные препараты 1-го и 2-го поколений (особенно при выраженном зуде) [13, 15] и нестероидные противовоспалительные средства (НПВС). Основное назначение последних — купирование болей в суставах (эффективны не более чем в 50% случаев). У отдельных больных НПВС приводят к обострению УВ [10]. Возможно применение ибупрофена до 800 мг 3 или 4 раза в день, напроксена 500 мг 2 раза в день или индометацина 25 мг 3 раза в день с увеличением дозы по потребности до максимальной — 50 мг 4 раза в день. Прием НПВС может вызывать появление эрозивно-язвенных поражений желудочно-кишечного тракта и головные боли.
Уртикарный васкулит легкой или средней тяжести
Для начальной терапии больных УВ легкой или средней степени тяжести при отсутствии системных симптомов и жизнеугрожающих манифестаций заболевания (например, поражения почек и легких), а также при неэффективности лечения антигистаминными препаратами и НПВС применяются глюкокортикостероиды (ГКС) в монотерапии или в комбинации с дапсоном или колхицином. Доза ГКС различается в зависимости от тяжести УВ. Рекомендуется начинать лечение с 0,5–1 мг/кг в день (с возможным увеличением дозы до 1,5 мг/кг в сутки) с оценкой ответа на лечение через 1 неделю. Эффект от терапии в большинстве случаев отмечается уже на 1–2 день терапии. При достижении контроля заболевания дозу ГКС следует постепенно снижать в течение нескольких недель до минимально эффективной для поддержания контроля УВ.
При длительной терапии ГКС (более 2–3 месяцев) существует риск побочного действия, что обуславливает необходимость добавления стероид-сберегающих агентов для снижения дозы ГКС [10], таких как дапсон. Последний успешно применялся в качестве монотерапии или в комбинации с ГКС в дозе 50–100 мг в день для лечения кожного процесса при УВ и синдроме гипокомплементарного УВ [11, 21, 22]. Побочными эффектами дапсона являются головная боль, негемолитическая анемия и агранулоцитоз, что требует оценки общего анализа крови в процессе лечения. У больных с дефицитом глюкозо-6-фосфатдегидрогеназы применение лекарства может вызывать тяжелый гемолиз. У таких пациентов следует измерять уровень фермента перед началом терапии дапсоном [23].
В качестве альтернативы дапсону и при противопоказаниях к его назначению применяется колхицин в начальной дозе 0,5–0,6 мг в день перорально. При отсутствии эффекта в течение нескольких недель доза колхицина может быть увеличена до 1,5–1,8 мг в день. После начала лечения требуется оценить результаты общего анализа крови из-за возможного развития цитопений, связанных с применением препарата [23].
Тяжелое течение уртикарного васкулита
У больных тяжелым УВ и рефрактерными, системными и/или жизнеугрожающими симптомами ГКС применяются в комбинации с другими препаратами (в порядке предпочтения): микофенолата мофетил, метотрексат, азатиоприн и циклоспорин. Циклофосфамид назначается редко из-за потенциальной токсичности и недостаточной эффективности. В течение последних лет появляется все больше доказательств в пользу применения биологических агентов: ритуксимаба, анакинры и канакинумаба [2, 24–26].
Микофенолата мофетил оказался эффективен в лечении синдрома гипокомлементарного УВ в качестве поддерживающей терапии после достижения контроля болезни с помощью ГКС и циклофосфамида [24]. Рекомендуемые дозы: 0,5–1 г два раза в день.
Метотрексат был полезен в качестве стероид-сберегающего агента в одном случае [25] и вызвал обострение УВ — в другом [27].
Азатиоприн эффективно применяли в стартовой дозе 1 мг/кг в день в комбинации с преднизолоном при УВ с поражением почек и кожи [28, 29]. При отсутствии эффекта в течение нескольких недель доза может быть увеличена до максимальной рекомендуемой (2,5 мг/кг в день).
Циклоспорин А был эффективен при синдроме гипокомплементарного УВ, особенно при почечных и легочных осложнениях синдрома [30], а также в качестве стероид-сберегающего агента [31]. Начальная доза препарата составляет 2–2,5 мг/кг в день. При отсутствии эффекта в течение нескольких недель доза может быть увеличена до 5 мг/кг в день. Препарат нефротоксичен и может вызывать повышение артериального давления.
Ритуксимаб применяли у нескольких больных тяжелым УВ с различной эффективностью [26, 32]. Анакинра была эффективна у пациентов с УВ, плохо поддающимся другой терапии [33]. Канакинумаб назначали 10 больным УВ, у всех было отмечено выраженное улучшение течения заболевания, снижение уровня воспалительных маркеров и отсутствие тяжелых побочных эффектов [34].
Интерферон А оказался эффективен как в монотерапии, так и в комбинации с рибавирином при сочетании УВ с гепатитом С или А [14, 35]. Эффективность других препаратов, таких как циклофосфамид, внутривенный иммуноглобулин и резерпин, изучена мало и показана лишь в отдельных клинических случаях [36–38].
Заключение
УВ имеет хроническое и непредсказуемое течение со средней продолжительностью 3–4 года, а в отдельных случаях — до 25 лет [39]. В одном исследовании у 40% пациентов наступила полная ремиссия заболевания в течение 1 года [15]. Смертность низка, если отсутствуют почечные или легочные осложнения. При наблюдении группы пациентов в течение 12 лет у большинства из них не было отмечено развития связанных с УВ заболеваний (онкологических, соединительной ткани и др.). В отдельных случаях сообщили об эволюции УВ в системную красную волчанку [12, 40] и синдром Шегрена [41]. При выявлении заболевания, ставшего возможной причиной УВ, течение и прогноз васкулита зависят от лечения основной патологии. К летальному исходу у пациентов с УВ может приводить отек гортани, хроническая обструктивная болезнь легких, дыхательная недостаточность, сепсис, почечная недостаточность и инфаркт миокарда [15].
Существует потребность в хорошо спланированных рандомизированных плацебо-контролируемых исследованиях для лучшего понимания этиологии и патогенеза заболевания, уточнения течения и прогноза при разных формах УВ, а также в изучении эффективности и безопасности уже существующих средств и поиске новой высокоэффективной терапии.
Литература
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
.gif)
.gif)