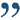Устранение ректоцеле кольпоперинеолеватеропластика что
Кольпоперинеолеваторопластика в т. ч. в сочетании с пластикой наружных половых органов
Кольпоперинеолеваторопластика — хирургическое вмешательство, которое проводится для укрепления несостоятельных мышц тазового дна. Операция может выполняться, как основной метод лечения при значительном опущении и выпадении внутренних половых органов. Также данное вмешательство может проводиться в качестве дополнения других методик. В ходе кольпоперинеолеваторопластики лишние ткани в зоне задней стенки влагалища иссекаются, мышцы, сухожилия, фасции, которые удерживают органы малого таза, скрепляются, при наличии ректоцеле происходит ушивание структур задней влагалищной стенки и прямой кишки.
При проведении кольпоперинеолеваторопластики возможна интимная пластика наружных половых органов. Женщине не только возвращают естественное положение органов, но и устраняют дефекты, полученные после родов или травм, рубцовые деформации на промежности и другие непривлекательные, по мнению женщины, анатомические особенности наружных половых органов.
Более того, при проведении кольпоперинеолеваторопластики, нам удается ликвидировать нарушения работы мочевого пузыря и прямой кишки, которые развиваются в запущенных стадиях болезни. После лечения наши пациентки чувствуют себя лучше не только физически, возвращается психологический комфорт.
Показания и противопоказания
Преимущества кольпоперинеолеваторопластики
Комментарий врача

Руководитель хирургической службы SwissClinic Пучков Константин Викторович
Почему кольпоперинеолеваторопластику лучше сделать в Швейцарской Университетской клинике?
Часто задаваемые вопросы
В чем состоит подготовка к проведению кольпоперинеолеваторопластики?
Перед проведением операции необходимо пройти полное обследование не только для выбора наиболее эффективного метода лечения, но и для выявления патологий, способных стать причиной развития осложнений после операции. Накануне хирургического вмешательства и утром необходимо очистить кишечник с помощью клизмы, также за несколько дней до операции рекомендуется исключить из меню продукты, вызывающие повышенное газообразование. Перед транспортировкой в операционную в мочевой пузырь устанавливается катетер, на ногах должен быть компрессионный трикотаж.
Когда лучше делать кольпоперинеолеваторопластику?
У женщин, не достигших менопаузы, операцию целесообразнее выполнять сразу по окончании месячных, тогда восстановительный процесс может завершиться до начала цикла.
Можно ли обойтись без операции?
Опущение стенок влагалища может повлечь за собой изменение положения матки вплоть до ее полного выпадения. Также стенка прямой кишки может выпадать в просвет влагалища, такое состояние называется ректоцеле, в результате которого возникают запоры, нарушения акта опорожнения, в тяжелых случаях нельзя исключить некроз стенки кишки. Кроме того, аномальное расположение органов может привести к смещению мочевого пузыря, неполное опорожнение которого может привести к тяжелым заболеваниям почек.
Возможны ли осложнения при проведении кольпоперинеолеваторопластики и после операции?
Осложнения, как правило, связаны с несоблюдением врачебных рекомендаций. Чаще всего встречается несостоятельность швов и их расхождение, после чего формируется грубый рубец, не исключено повторное опущение влагалищных стенок. При расхождении шва возможно развитие кровотечения и появление гематомы. Сама по себе гематома не представляет угрозы: даже при идеально проведенной операции возможно появление небольших внутритканевых кровоизлияний, которые исчезнут самостоятельно. Насторожить должно увеличение гематомы в размерах и появление боли, в этом случае нужна помощь специалиста. Также возможно инфицирование послеоперационной раны, способное привести к нагноению, что может послужить причиной развития абсцесса, лимфаденита, сепсиса. Однако при тщательной подготовке к операции и соблюдении рекомендаций врача риск развития осложнений в послеоперационный период минимален.
Как проходит реабилитация?
Независимо от объема операции практикуется ранняя активизация прооперированной пациентки, уже на следующий день женщина может ходить. На третий день происходит опорожнение кишечника, каловые массы при этом должны быть мягкой консистенции. Также в период реабилитации крайне важны своевременное опорожнение мочевого пузыря и исключение запоров. Болезненные ощущения, возможные в послеоперационный период, легко купируются современными препаратами. Во время восстановительного периода следует избегать сидячего положения. В норме в течение нескольких дней возможны незначительные выделения мажущего характера. При появлении крови алого цвета со сгустками необходимо показаться врачу. Для предотвращения развития осложнений в послеоперационный период назначается антибактериальная и противовоспалительная терапия. Кроме того, в реабилитационном периоде следует исключить интенсивные физические нагрузки, подъем тяжестей и половые контакты. Также необходимо отказаться от посещения сауны, бассейна или открытых водоемов. Гигиенические процедуры — только под душем. Полное восстановление занимает четыре недели.
Какой вид анестезии используется при кольпоперинеолеваторопластике?
Оптимальным методом обезболивания при проведении операции является общая или спинальная анестезия.
Влияет ли проведенная кольпоперинеолеваторопластика на способность к зачатию в дальнейшем?
Операция не влияет на способность к деторождению и не является противопоказанием к зачатию и вынашиванию ребенка. Однако следует позаботиться об окончательном восстановлении, поэтому нужно предпринять меры для предупреждения беременности в ближайшее после операции время. В дальнейшем возможны роды естественным путем, если плод не будет крупным, но о перенесенной операции необходимо предупредить акушера-гинеколога.
Заболевания
Пролапс гениталий
Записывайтесь на консультацию: +7 (495) 782-50-10
Альтернативные методики
Комплексное уродинамическое исследование (КУДИ)
Комплексное уродинамическое исследование (КУДИ) – это функциональное исследование нижних мочевых путей, в ходе которого происходит моделирование или воспроизведение процесса накопления и выведения мочи, что позволяет оценить…
Лапараскопическая сакровагинопексия
В процессе применения такого способа оперативного лечения пролапса, хирурги проводят фиксацию культи вагинального канала и его стенок, а также матки и ее шейки к костному выступу в тазовую область крестцового отдела позвоночника.…
Облегченная лапароскопическая промонтофиксация
Около 60% женщин страдают от пролапса гениталий — группы патологий мышечного и связочного каркаса тазового дна, в результате чего возникает опущение, а в дальнейшем выпадение женских половых органов. Восстановить естественное…
Парауретральное введение объемобразующих гелей
При недержании мочи при напряжении существует несколько способов лечения. Один из них — парауретральное введение в подслизистый слой объемобразующих гелей. Цель этой методики заключается в создании дополнительной опоры…
Слинговая уретропексия (TVT-O)
Слинговая уретропексия TVT-O считается «золотым стандартом» в урогинекологии. Показанием к проведению операции является стрессовое недержание мочи у пациенток в результате гипермобильности уретры, а также при недостаточности…
Леваторопластика
Естественные роды — процесс, в котором участвуют множество мышц. Нередко принимающий роды врач-акушер сталкивается с необходимостью проведения эпизиотомии, рассечения промежности и частично задней стенки влагалища. Это оправданная мера.
Данная манипуляция проводится, чтобы предотвратить самопроизвольные разрывы промежности, а также предупредить возможные родовые травмы ребенка. Изначально контролируемая и ушитая эпизиотомия была призвана избавить женщину от многих возможных послеродовых проблем: половой дисфункции, повреждений анального сфинктера, но само хирургическое вмешательство иногда не проходит бесследно и оказывает влияние на мышечный каркас и половые органы женщины. В таких случаях проводят пластику промежности и операцию на мышцах тазового дна – леваторопластику. В большинстве случаев оперативное вмешательство является единственным эффективным способом восстановления прочности мышц тазового дня. Операция — леваторопластика влагалища — позволяет избавиться от неприятных симптомов в виде выпадения влагалища или прямой кишки.
Что такое леваторопластика
Часто случается, особенно при глубокой эпизиотомии, что леваторы оказываются разорваны. Из-за чего в дальнейшем женщина чувствует дискомфорт, испытывает трудности во время полового акта, связанные с рубцовой деформацией промежности, зиянием и асимметрией преддверия влагалища.
Леваторы формируют так называемую оргастическую манжетку (оргастическое кольцо) на входе влагалища. Считается, что их можно натренировать упражнениями Кегеля. Но если мышца была разорвана или рассечена — ее невозможно накачать. Нужно сначала восстановить целостность. Поэтому задача леваторопластики — формирование оргастического кольца.
Отличие пластики промежности от леваторопластики
Отличие пластики промежности от леваторопластики в том, что пластика промежности формирует геометрию промежности, а леваторопластика нацелена только на образование функциональной оргастической манжетки, столь важной для сексуальной гармонии половых партнеров.
Показания к леваторопластике
- Леваторопластика в сочетании с кольпорафией пластикой промежности проводится по следующим показаниям:
Каждая женщина индивидуальна, как и анатомическое строение ее половых органов, поэтому в каждом конкретном случае хирург персонально определяет объем оперативного вмешательства. Чаще всего любой вид кольпорафии выполняется с операцией на мышцах тазового дна (леваторопластикой).

«Для проведения леваторопластики должны присутствовать определенные показания: слабость, дряблость или разрыв леватора. Это определяется на осмотре методом пальпации. Часто леваторы бывают разорваны после эпизиотомии. Впоследствии у женщины возникают ощущения, что влагалище широко открыто. Там, где раньше была натянута мышца — теперь пустота. Влагалище как бы перетягивает в бок, в стороны проведенной эпизиотомии».
Часто молодые женщины жалуются на то, что во время посещения бассейна во влагалище затекает вода, возникают неприятные звуки во время занятий спортом. Причина этому — деформация промежности. Для устранения данных признаков показана операция на циркулярных мышцах, которые расположены на поверхности. В таком случае проводится пластика промежности (перинеопластика).
Стоимость леваторопластики в хирургическом центре
| Наименование | Цена |
|---|---|
| Пластика задней стенки влагалища с леваторопластикой | 75.000 руб. |
Кольпорафия с леваторопластикой
При начальных стадиях опущения влагалища (1-2 степень) можно обойтись консервативными методами лечения (лазерное омоложение влагалища «Беатрис», инъекционное омоложение, плазмолифтинг). Однако при более запущенных стадиях заболевания независимо от возраста женщины без пластической операции, к сожалению, не обойтись.
- В зависимости от стадии опущения той или иной стенки влагалища различают несколько модификаций операции:
Задняя кольпорафия с леваторопластикой
Показаниями к проведению кольпоперинеорафии с леваторопластикой является пролапс задней стенки влагалища, цистоцеле, ректоцеле, неудовлетворенность объемом и формой влагалища и как следствие – сексуальная неудовлетворенность. В результате задней пластики с леваторопластикой укрепляются леваторы, за счет чего влагалище становится более подтянутым, уменьшается его объем.
Задняя кольпорафия с леваторопластикой: послеоперационный период
Восстановление после операции включает в себя исключение физической активности и ограничения на сидение на корточках и под прямым углом до 2 недель.
Передняя и задняя леваторопластика с кольпорафией
Ушивание мышц тазового дна с одновременным устранением пролапса стенок влагалища и пластикой промежности (кольпоперинеолеватопластика) позволяет уменьшить размер влагалища, устранить опущение или выпадение органов малого таза, добиться эстетически привлекательного результата и значительно улучшить качество половой жизни.
Кольпоперинеорафия с леваторопластикой – реабилитация
После такого объемного хирургического вмешательства необходимо тщательно соблюдать все предписания Вашего хирурга, касаемые правил реабилитационного периода. Длительность реабилитации — 2 месяца. После этого разрешается постепенно возвращаться к занятиям спортом, снимаются ограничения на половые контакты. При правильной подготовке и соблюдении рекомендаций в послеоперационном периоде риск осложнений минимален.
Кольпорафия с леваторопластикой — осложнения
- К основным проблемам, которые могут возникнуть после любого варианта операции по формированию тазового дна, относятся:
Леваторопластика: послеоперационный период
- Леваторопластика в сочетании с кольпорафией пластикой промежности проводится по следующим показаниям. Ограничения на реабилитационный период после леваторопластики включают в себя:
Возможные осложнения
Выбирая грамотного и опытного пластического хирурга, Вы автоматически сводите риски возникновения осложнений после леваторопластики к минимуму. В нашей клинике оперируют хирурги-гинекологи с более чем 20-летним стажем работы, специализирующиеся на проведении кольпорафии и леваторопластики, и имеющие внушительный врачебный стаж.
Кольпоперинеолеваторопластика – серьезное оперативное вмешательство, требующее от врача обширных знаний и опыта в области оперативной гинекологии и пластической хирургии. Наши специалисты вернут Вам женское здоровье и радость интимной жизни.
Видео от хирургов нашей клиники
Задняя кольпорафия, показания, противопоказания, послеоперационный период
Задняя кольпорафия – хирургическая пластическая коррекция задней стенки влагалища. Показаниями для интимной пластики служат опущение и растяжение задней вагинальной стенки с формированием ректоцеле, старые послеродовые рубцовые деформации. Суть операции заключается в иссечении избыточной слизистой оболочки влагалища для восстановления нормальной анатомии и сужения органа. При несостоятельности мышечно-фасциальных структур тазового дна кольпорафию дополняют леваторопластикой. Этапы операции: иссечение и удаление лоскута задней стенки влагалища, соединение краев кольпотомной раны и кожи промежности. Наиболее частым послеоперационным осложнением является гематома, не требующая повторного хирургического вмешательства.
По данным литературы, история влагалищной пластики началась в 1866 году, когда впервые была выполнена серия успешных операций для коррекции генитального пролапса. Задняя кольпорафия с передней леваторопластикой была предложена в 1889 году, основные этапы методики до сих пор используют в современных модификациях вмешательства. Опущение стенки влагалища представляет собой не только медицинскую, но психологическую проблему, существенно снижающую качество жизни женщины. Заболевание характеризуется длительным затяжным течением и неуклонным прогрессированием патологического процесса. До настоящего времени самым эффективным методом лечения пролапса задней вагинальной стенки является хирургическая операция – задняя кольпорафия.
Показания и противопоказания
Основным показанием для проведения задней кольпорафии являются жалобы пациентки, связанные с опущением или выпадением задней стенки влагалища. Интимную пластику по медицинским показаниям выполняют при наличии следующих симптомов: затруднение опорожнения прямой кишки, субъективное ощущение инородного тела в области наружных половых органов, дискомфорт в сидячем положении, тянущие боли внизу живота и в пояснице, усиливающиеся при физической нагрузке.
Заднюю кольпорафию с пластикой промежности и уменьшением размера преддверия влагалища рекомендуют пациенткам, предъявляющим жалобы на неудовлетворенность сексуальной жизнью, диспареунию (неприятные ощущения во время полового акта). По желанию женщины для улучшения эстетических характеристик интимной зоны кольпоперинеопластику выполняют при наличии старых рубцовых деформаций промежности, разрывов и растяжений стенок влагалища, зияния половой щели, которые возникают после родов или механических травм.
Ректоцеле (дивертикулообразная инвагинация передней ректальной стенки в сторону влагалища) является показанием для задней кольпорафии с леваторопластикой, в ходе которой устраняют дефекты более глубоких структур тазового дна. Различные модификации хирургического вмешательства как единственный эффективный метод лечения генитального пролапса рекомендуют применять в молодом возрасте после завершения детородной функции или в любом возрасте при снижении качества жизни.
Абсолютными противопоказаниями к проведению задней кольпорафии являются острые инфекционные заболевания любых органов и систем, декомпенсированный сахарный диабет с микро- и макроангиопатией, беременность и болезни свертывающей системы крови. В качестве временного противопоказания рассматривают желание женщины иметь детей (беременность и роды отрицательно влияют на достигнутые результаты вагинальной пластики). Врожденные и приобретенные деформации костей таза также могут быть преградой для осуществления задней кольпорафии.
Подготовка к кольпорафии
Перед вмешательством пациентке назначают лабораторные и инструментальные исследования. Протокол предоперационной подготовки включает ОАК, ОАМ, биохимический анализ крови, коагулограмму, определение группы крови и резус фактора, анализы крови на опасные инфекции (сифилис, гепатиты В и С, ВИЧ), ЭКГ и осмотр терапевта. В перечень гинекологических методов обследования перед задней кольпорафией входят бактериологический мазок на степень чистоты влагалища, онкоцитологический мазок из цервикального канала, расширенная кольпоскопия, УЗИ малого таза. При поступлении в стационар оперирующий гинеколог проводит влагалищный осмотр и ректальное исследование.
Вечером накануне и утром в день задней кольпорафии необходимо сделать очистительную клизму. Волосяной покров в области наружных половых органов и промежности нужно побрить утром в день операции, чтобы не допустить появления гнойничковых высыпаний. За несколько дней до задней кольпорафии рекомендуют санировать влагалище противомикробными свечами (на ночь) и ежедневными спринцеваниями с использованием антисептических растворов (утром). При варикозной болезни непосредственно перед хирургическим вмешательством требуется компрессия нижних конечностей с помощью эластического бинта или медицинского трикотажа. Перед подачей в операционную мочевой пузырь катетеризируют катетером Фолея. У менструирующих женщин заднюю кольпорафию выполняют сразу после месячных (6-8 день цикла), чтобы основные репаративные процессы завершились до начала следующего менструального кровотечения.
Методика проведения
Заднюю кольпорафию проводят под эпидуральной анестезией или эндотрахеальным наркозом. Пациентку укладывают на спину, сместив максимально вперед (чтобы ягодицы выступали над краем операционного стола) с широко разведенными бедрами, которые фиксируют ногодержателями (позиция для литотомии). Наружные гениталии и внутреннюю поверхность бедер обрабатывают спиртовым раствором антисептика. Операционное поле отгораживают стерильным бельем. Малые половые губы разводят в стороны и фиксируют узловыми швами к внутренней поверхности бедер.
Для безопасной отсепаровки лоскута выполняют гидропрепарирование путем инфильтрации физиологического раствора в подслизистый слой. Задняя кольпорафия начинается с иссечения лоскута задней стенки влагалища треугольной формы. Длина и ширина лоскута определяются степенью пролапса и размерами ректоцеле. Граница между кожей промежности и слизистой влагалища служит основанием треугольного лоскута, а его вершиной является задняя стенка на 2 см ниже шейки матки по средней линии. У женщин, живущих половой жизнью, восстановленный размер входа во влагалище формируют проходимым для двух пальцев.
Первый этап задней кольпорафии начинают с ограничения зажимами участка слизистой задней стенки влагалища и кожи промежности, подлежащих удалению. Натянув на зажимах края стенки влагалища, хирург снизу вверх отсепаровывает лоскут острым и тупым путем. После иссечения избыточной ткани при наличии ректоцеле дальнейшие действия врача направлены на восстановление и укрепления дефектов глубоких пространств тазового дна (левоторопластика).
Завершающим этапом задней кольпорафии является закрытие дефекта слизистой влагалища и промежности. Края влагалищной раны чаще соединяют непрерывными швами саморассасывающейся нитью. Края кожи промежности вместе с подлежащими тканями обычно восстанавливают отдельными шелковыми или капроновыми швами. После завершения всех этапов задней кольпорафии влагалище тампонируют тугим марлевым тампоном, который убирают через сутки. Средний объем интраоперационной кровопотери составляет 100-150 мл. Продолжительность операции колеблется от 30 до 60 минут.
Послеоперационный период
Срок госпитализации зависит от объема оперативного вмешательства и особенностей течения послеоперационного периода. В некоторых клиниках заднюю кольпорафию выполняют по принципу «хирургии одного операционного дня», пациентку отпускают домой уже через 4 часа после операции. Шовный материал, используемый при задней кольпорафии для восстановления целостности влагалищной стенки, рассасывается самостоятельно в течение 6 недель. Швы промежности из нерассасывающейся нити снимают через 14 дней.
На протяжении 6-8 недель пациентка должна строго соблюдать половой покой. В течение 7 дней после задней кольпорафии не разрешают сидеть под прямым углом, в течение 2 недель нельзя присаживаться на корточки. После каждого туалета необходимо промывать промежность антисептическим раствором. Для предотвращения воспалительных процессов на 5-7 дней назначают антибактериальную терапию, санацию влагалища комплексными противомикробными и противогрибковыми свечами. В раннем послеоперационном периоде могут наблюдаться дизурические расстройства (реакция на мочевой катетер), отек тканей, кровянистые выделения из влагалища. Контрольный осмотр на гинекологическом кресле после задней кольпорафии проводят через неделю. При возращении к половой жизни первое время необходимо пользоваться лубрикантами.
Осложнения
Наиболее частым осложнением задней кольпорафии являются послеоперационные гематомы небольших размеров, которые обычно опорожняются или рассасываются самостоятельно. К редким осложнениям относят кровотечения, перфорацию стенки прямой кишки, расхождение послеоперационных швов. Недостатком задней кольпорафии считается высокая частота рецидивов пролапса стенки влагалища и ректоцеле, которые по данным литературы составляют от 6 до 30%.
Что такое ректоцеле? Причины возникновения, диагностику и методы лечения разберем в статье доктора Головина А. А., хирурга со стажем в 5 лет.
Определение болезни. Причины заболевания
Ректоцеле (от лат. rectum — прямая кишка + греч. kēlē — выбухание, грыжа) — это мешкообразное выбухание стенки прямой кишки.
По форме различают:
По данным литературы, ректоцеле встречается довольно часто, у 15-43% женщин, [2] [3] [4] однако в некоторых случаях может до определенной стадии развития не сопровождаться никакими симптомами и стать случайной находкой при обследовании.
В современной научной литературе ректоцеле рассматривают как изолированный, частный случай синдрома опущения тазового дна или тазового пролапса (лат. prolapsus — «выпадение»). Понятие «тазовое дно» объединяет в себе мышцы и соединительнотканные структуры, обеспечивающие физиологичное положение органов малого таза. Структуры тазового дна участвуют в фиксации органов малого таза и не позволяют им смещаться.
Тазовый пролапс, помимо ректоцеле, включает в себя опущение стенок влагалища, цистоцеле, уретроцеле, опущение и выпадение матки, энтероцеле, опущение промежности. Все эти заболевания не случайно объединены в один синдром: они имеют общие причины и общий механизм развития. [5]
Касаясь причин развития данного заболевания, необходимо пояснить, что оно является полиэтиологичным, то есть к его появлению приводит много разных причин, а чаще их сочетание.
Каждая беременность увеличивает риск развития ректоцеле на 31%. [6]
Самая часто встречающаяся причина заболевания — беременность и роды. Этот факт объясняется тем, что в процессе вынашивания беременности и родов происходит растяжение и ослабление структур тазового дна, удерживающих органы в правильном, физиологичном положении. Кроме того, риск развития ректоцеле повышают роды крупным плодом, стремительные роды, использование акушерских щипцов или вакуум-экстракции плода или другого акушерского пособия.
| Несостоятельность тазового дна | Повышение ВБД |
|---|---|
| Беременности и роды | Заболевания кишечника с хроническими запорами |
| Дисплазия соединительной ткани | Заболевания легких с хроническим кашлем |
| Возрастные изменения | Повышенная масса тела и ожирение |
| Дефицит женских половых гормонов | Регулярный подъем тяжестей |
| Заболевания женских половых органов, в т. ч. удаление матки | |
| Изменение конфигурации позвоночника в сторону сглаживания поясничного лордоза |
К этой же группе причин можно отнести и травмы мышечно-связочного аппарата, разрывы и расхождения, происходящие во время родов.
Однако, не у каждой рожавшей женщины, разовьется ректоцеле! У некоторых женщин в силу генетических причин, а также тренированности мыщц таза, которую можно развить с помощью специальных упражнений (biofeedback-терапия), поддерживающий аппарат тазового дна достаточно эластичный и в то же время прочный. Он мало подвержен различным изменениям и травмам, и ректоцеле у таких женщин не развивается никогда.
Важно упомянуть, что у женщин, рожавших с помощью операции кесарева сечения, существенно меньше риск возникновения ректоцеле.
Ключевыми в развитии ректоцеле являются 2 фактора:
Симптомы ректоцеле
Основной симптом ректоцеле — запоры. Заболевание начинается постепенно, и его проявления нарастают со временем. Сначала стул перестает быть регулярным, и возникает склонность к эпизодическим запорам. Затем к запорам присоединяется чувство неполного опорожнения кишки. Оно провоцирует частые, нерезультативные позывы к дефекации. У больного постепенно возникает необходимость принимать слабительные средства или использовать клизмы, что еще больше нарушает работу кишечника, со временем появляется лаксативная болезнь, т. е. зависимость от приема слабительных. Заболевание прогрессирует, запоры усугубляются, и способность к нормальной дефекации исчезает. Больные прибегают к ручному пособию, то есть надавливанию руками на промежность, либо заднюю стенку влагалаща. [7] [8] [9] Это является характерным признаком скопления кала в «мешочке», полости ректоцеле. Длительное натуживание вызывает еще большее растяжение стенки кишки. Формируется порочный круг.
Дополнительно происходит повреждение, травма слизистой оболочки прямой кишки, что приводит к присоединению других проктологических заболеваний (хроническая анальная трещина, хронический геморрой, хронический криптит, проктит, ректосигмоидит, свищи прямой кишки и т. д.). У ряда пациенток, напротив, развивается недержание кала.
Кроме того, при данном заболевании может существенно нарушаться и интимная жизнь: появляется ощущение инородного тела во влагалище, которое усиливается в положении стоя и исчезает или уменьшается лежа, дискомфорт и боли во время полового акта (диспареуния). [10] [11]
Очень вероятно с течением времени присоединение симптомов опущения других органов малого таза: матки, мочевого пузыря, уретры. В таком случае могут возникнуть стрессовое недержание мочи, недержание стула и газов, частые мочеполовые инфекции, воспалительные заболевания женских половых органов. Опущение тазовых органов нередко сопровождается тянущими болями внизу живота. [12] [13]
Патогенез ректоцеле
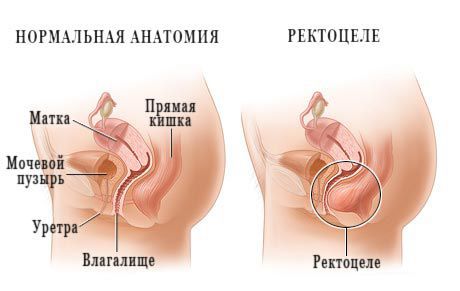
В основе патогенеза ректоцеле лежат изменения соединительнотканных структур тазового дна. Снижается выработка волокон коллагена и эластина, протеогликанов, нарушается пространственная структура белково-углеводных комплексов соединительнотканного матрикса. В результате чего мышечно-связочный аппарат тазового дна, и в частности, ректовагинальная фасция не обеспечивают нормального положения органов. Данные изменения могут происходить в результате врожденной дисплазии соединительной ткани, дефицита эстрогенов и возрастных изменений.
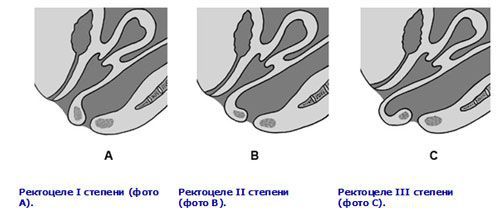
Классификация и стадии развития ректоцеле
Классификация ректоцеле по степени тяжести:
По уровню дефекта выделяют:
Осложнения ректоцеле
В случае отсутствия своевременной диагностики ректоцеле и квалифицированного лечения заболевание неуклонно прогрессирует, что может привести к развитию следующих состояний:
Диагностика ректоцеле
Лечение ректоцеле
Консервативное лечение
При небольшой степени выраженности слабости тазового дна достаточно эффективным может стать консервативное лечение ректоцеле.
Одной из важных целей лечения является восстановление моторно-эвакуаторной функции кишечника. Первым этапом в достижении этой задачи является подбор режима питания и применение диеты с высоким содержанием клетчатки и достаточным количеством жидкости. Употребление 25 г. клетчатки и 1,5 литров жидкости, по данным клинических исследований, нормализует частоту стула у больных, страдающих хроническими запорами. [29] [30]
Если нормализовать функцию кишечника с помощью диеты не удается, то применяются слабительные препараты, увеличивающие объем кишечного содержимого и стимулирующие моторику. Необходимо также выполнение специальных упражнений для укрепления определенных групп мышц. Существуют комплексы Атарбекова, гимнастика Кегеля. Однако выполнение таких упраженений самостоятельно, без контроля специалиста, часто оказывается неэффективным, ввиду их некорректного исполнения, неумения женщины правильно сокращать необходимые мыщцы.
Значительно повысить эффективонсть и получить отличные результаты помогают специальные аппаратные методики. Например, одним из самых высокотехнологичных методов консервативного лечения ректоцеле является биофидбек-терапия (biofeedback-therapy, БОС-терапия). В ее основе лежит принцип восстановления утраченных нейромышечных связей. Методика позволяет с помощью специального оборудования и программного обеспечения преобразовывать произвольные сокращения мышц тазового дна в зрительные или акустические сигналы и таким образом дает возможность «увидеть» и «услышать», как работают мышцы. Во время терапии пациент обучается контролю над сокращением мышц, устраняется их диссинергия, повышается тонус.
Применение биофидбек-терапии у пациентов с ректоцеле позволяет:
Актуально также применение местных или системных эстрогенсодержащих препаратов. Особенно важно их использование в период перименопаузы и при эстрогеновом дефиците. Женские половые гормоны оказывают существенное влияние на обменные процессы в соединительной ткани, синтез коллагена и эластина, слизистую оболочку влагалища, замедляют процессы старения.
Сходными эффектами обладает также мезотерапия влагалища, направленная на коррекцию возрастных изменений слизистой влагалища, улучшение обменных процессов, качества интимной жизни.
Хирургическое лечение
На сегодняшний день существует более 30 методов хирургического лечения ректоцеле. Однако перед выполнением операции пациентке необходимо объяснить, что хирургическим путем устраняется анатомический дефект, восстанавливается правильное взаиморасположение органов, но прямой связи между выраженностью анатомических дефектов и выраженностью симптомов нет. Как правило, у молодых пациенток, ведущих активную половую жизнь, даже незначительные изменения могут вызывать дискомфорт и боль. Напротив, у женщин более зрелого возраста ректоцеле значительных размеров может существовать практически бессимптомно. Поэтому возраст пациентки необходимо учитывать при выборе вида оперативного вмешательства. Важно принять во внимание и гинекологический анамнез и репродуктивные планы пациентки.
Все методики хирургического лечения направлены на устранение выпячивания прямой кишки, укрепление ректовагинальной фасции и отличаются друг от друга хирургическим доступом.
Хирургическое вмешательство предполагает рассечение задней стенки влагалища, выполнение леваторопластики и восстановление ректовагинальной фасции. Затем выполняют заднюю кольпоррафию с иссечением избытка слизистой.
Также существуют модификации данной операции с применением различных синтетических и биологических сеток и имплантов.
2. Прямокишечный (трансректальный) доступ
Операция Лонго или степлерная трансанальная резекция прямой кишки (STARR) используется при сочетании ректоцеле с внутренней инвагинацией слизистой прямой кишки и позволяет убрать избыток слизистой одновременно с реконструкцией ректовагинальной перегородки.
3. Чреспромежностный (трансперинеальный доступ)
Эффективен при низком ректоцеле, а также при сочетании ректоцеле с дефектами анального сфинктера. В ходе оперативного вмешательства выполняется также сфинктеропластика.
Кроме того, существуют методики пластики ректовагинальной фасции сетчатыми имплантами с использованием трансперинеального доступа (mesh-технологии). В частности, к такому типу вмешательств относится операция Prolift posterior. Однако необходимо отметить, что данные хирургические вмешательства могут осложняться аррозией влагалища, и у ряда молодых пациенток развивается выраженная диспареуния, поэтому в современном мире хирурги все реже и реже применяют методики с использованием сетчатых имплантов и натяжных пластик.
4. Трансабдоминальный доступ
Данные операции выполняются как с помощью чревосечения, так и лапароскопическим методом. Лапароскопические методики фиксации органов малого таза к жестким структурам таза наиболее эффективны при выраженном синдроме тазовой десценции и одновременно лишены недостатков, присущих mesh-технологиям, поэтому являются лучшим способом коррекции ректоцеле у молодых пациенток, живущих половой жизнью. Лапароскопический доступ имеет ряд широко известных преимуществ, включающих уменьшение сроков восстановления после операции, меньшую кровопотерю и операционную травму, как следствие, меньший болевой синдром. Данные вмешательства не препятствуют дальнейшему вынашиванию беременности и родоразрешению и могут успешно сочетаться с хирургической коррекцией стрессового и ургентного недержания мочи.
Несмотря на высокую эффективность и меньшее число осложнений и нежелательных последствий, выполнение лапароскопических фиксирующих операций требует наличия соответствующего оборудования и высокой квалификации врача-хирурга, и поэтому выполняются в небольшом числе лечебных учреждений.
Часто с целью достижения качественного результата применяются комбинированные методики лечения, сочетающие разные способы восстановления нормальной анатомии тазового дна, что позволяет добиться наилучших результатов в лечении синдрома тазовой десценции.
Прогноз. Профилактика
Профилактика ректоцеле сводится к устранению факторов риска его развития:
Чем раньше диагностировано заболевание и начата его терапия, тем эффективнее ее результаты и меньше риск осложнений.