Узи портальной системы что это
Триплексное сканирование сосудов брюшной полости
В отделении УЗИ диагностики Клинического госпиталя на Яузе проводится триплексное сканирование сосудов брюшной полости. Это высокоинформативное безопасное ультразвуковое исследование, не имеющее противопоказаний.
Об УЗИ сосудов брюшной полости
Самую полную и точную информацию о состоянии и функционировании сосудов брюшной полости в настоящее время получают при исследовании с помощью триплексного сканирования. В Клиническом госпитале на Яузе это исследование выполняют врачи отделения ультразвуковой диагностики, имеющие высшую врачебную категорию, ученые степени. В работе отделения используются ультразвуковые сканеры Aсcuvix A30 производства фирмы Samsung Medisson, Южная Корея HIVision Prerius — Hitachi, Япония.
Триплексное сканирование — это комплексное ультразвуковое исследование экспертного уровня, включающее 3 диагностических методики.
Показания к проведению триплексного сканирования сосудов брюшной полости
Подготовка к триплексному сканированию сосудов брюшной полости
Обследование проводится натощак, прием пищи может быть не менее, чем за часов до обследования. Пациентам, страдающим сахарным диабетом, можно позавтракать, не употребляя молочных продуктов.
Накануне процедуры лучше не употреблять пищу, провоцирующую газообразование, например, черный и зерновой хлеб, молочные продукты и каши.
Перед исследованием нельзя курить, жевать резинку.
Пациентам с избыточным весом и с нарушенным пищеварением рекомендуется дня до обследования принимать препараты, подавляющие газообразование — сорбенты, ферменты и т. п.
Специалисты Клинического госпиталя на Яузе быстро и точно диагностируют все возможные проблемы, связанные с патологией сосудов брюшной полости, проведут профилактическое обследование и помогут в постановке точного диагноза — залоге эффективного лечения.
Дуплексное сканирование нижней полой вены и вен портальной системы в Москве
Дуплексное сканирование и метод цветной допплеровской визуализации с оценкой вен портальной системы используются для диагностики большого количества заболеваний, а также в предоперационном и послеоперационном обследованиях пациентов. Дуплексное допплеровское УЗИ является единственным неинвазивным методом оценки тока крови по крупным венам тела человека.
Нижняя полая вена (НПВ) – самая крупная вена человека, по которой кровь движется от нижней части тела к сердцу. Вены портальной системы включают в себя все вены, переносящие кровь от кишечника и желудка, селезенки, поджелудочной железы и желчного пузыря к печени.
Подготовка к исследованию
Описание
Дуплексное сканирование нижней полой вены и вен портальной системы – это современный метод ультразвуковой визуализации, который играет важную роль в диагностике портальной гипертензии (повышения давления в системе вен печени), поскольку он надежен, неинвазивен и экономичен.
Основная причина визуализации НПВ с помощью дуплексного сканирования – оценка проходимости сосудов и обнаружение возможных нарушений, таких как тромб или сжатие, вызванное сдавлением извне (например – опухолью). Сгустки крови, присутствующие в нижней полой вене, могут быть опасными для жизни, если они отрываются и перемещаются к сердцу и попадают в легкие. Эти тромбы можно диагностировать с помощью дуплексного сканирования. Процедура включает использование звуковых волн для создания изображений сосудов и кровотока внутри них.
С помощью дуплексного УЗИ нижней полой вены и вен портальной системы можно выявить следующие заболевания сосудов и печени:
• тромбоз вены;
• внешняя компрессия вены;
• врожденная патология строения вены;
• артериовенозный свищ;
• цирроз печени.
Дуплексное сканирование нижней полой вены и вен портальной системы – это безболезненное исследование, которое проводится трансабдоминально (через брюшную стенку) в положении лежа. УЗИ занимает от 15 до 30 минут.
Возможности ультразвуковых исследований при портальной гипертензии у детей
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Впервые термин «портальная гипертензия» ввел в 1928 г. английский хирург A. McJandoe. В основе ее развития лежит препятствие току крови по системе воротной вены. Обычно предполагается блокада механического характера, но встречаются случаи функционального, спастического происхождения блокады какого-либо отдела портальной системы. Различаются следующие типы портальной гипертензии: внутрипеченочная (цирроз печени, врожденный фиброз печени, выраженная жировая инфильтрация, внутрипеченочные опухоли); внепеченочная (тромбоз воротной и селезеночной вен, изолированный тромбоз селезеночной вены, порок развития воротной вены, сдавление вен опухолью или лимфатическими узлами); надпеченочная (синдром Budd-Chiari, сдавление печеночных вен опухолью); смешанная (когда порок развития воротной вены осложняется хроническим вирусным гепатитом, а затем и циррозом печени или аномалия развития воротной вены сочетается с фиброзированием печени).
Патогенез портальной гипертензии при различных типах блокады портальной системы различен. Самой частой причиной печеночной формы гипертензии является цирроз печени, когда на фоне воспаления происходит склерозирование с последующим фиброзированием портальных трактов, развитие узлов регенерации, нарушение структуры печеночных долек, сдавливание сосудистых структур, в том числе внутрипеченочных разветвлений воротной вены. Нарушение же организации долек ведет к изменению внутридолькового кровообращения и является причиной развития некрозов в центре дольки, фиброза и выраженной клеточной инфильтрации с пролиферацией купферовских клеток. Последние могут вдаваться в просвет синусоидов, суживать их, приводя к повышению давления в портальной системе. Затруднение тока крови по системе воротной вены и повышение портального давления приводят к увеличению и гиперплазии селезенки. Далее портальная гипертензия вызывает развитие коллатералей как природных, так и новых портокавальных связей: через венечную вену желудка к венозному сплетению пищевода и далее через непарную и полунепарную вены с системой верхней полой вены. Расширяются вены пищевода. В развитии портокавальных анастомозов участвуют vv.epigastricae, образуя «голову медузы», чаще наблюдаемую у взрослых пациентов. Синдром Cruveillier-Baumgarten наиболее характерен для детского возраста при врожденном фиброзе печени. При развитии портокавальных коллатералей через v.mesentericae inferior увеличиваются геморроидальные вены. В возникновении развивающегося при портальной гипертензии асцита играют роль стаз в портальной и лимфатической системе органов брюшной полости и нарушение инактивации кортикостероидов, в частности, альдостерона.
В отличие от механизма внутрипеченочной портальной гипертензии внепеченочный, на первый взгляд, представляется более простым. Практическое отсутствие ствола и разветвлений воротной вены при врожденном генезе развития, облитерированный или суженный ее просвет в результате тромбоза или экстравазального сдавления приводит к повышению сопротивления кровотоку, ведущего к стабильному увеличению портального давления до 300-500 мм водяного столба (N до 120-180 мм водяного столба) и развитию гипердинамического типа гемоциркуляции в сосудах бассейна воротной вены, с выраженным артериовенозным шунтированием в органах, увеличивая нагрузку на сосуды, с последующими их морфологическими изменениями. Их выраженность зависит от продолжительности и тяжести течения заболевания.
Развитие портальной гипертензии при надпочечной блокаде кровообращения чаще всего обусловлено рестриктивным перикардитом, сужением печеночных вен или нижней полой вены выше ее слияния с печеночными венами (болезнь Chiari), сужением нижней полой и/или печеночной вен в результате врожденной перегородки, тромба, опухоли, гипертрофированной хвостатой доли печени, что в конечном счете ведет к расстройству крово- и лимфообращения в органах и тканях нижележащих отделов.
Основными методами исследования больных с подозрением на портальную гипертензию кроме общепринятых физикальных являются ангиографические, эндоскопические и ультразвуковые в сочетании с допплерографией (в цветном и обычном режимах). Все перечисленные методы взаимодополняют друг друга. Об относительной конкурентности может идти речь между ангиографией и допплерографией. Однако, учитывая безвредность ультразвукового метода и относительную простоту его применения, нужно признать, что он должен использоваться первым у каждого ребенка с увеличенной селезенкой и другими признаками, позволяющими подозревать портальную гипертензию. А затем, ориентируясь на полученные результаты, решать вопрос о проведении рентгеноконтрастных исследований.
Рис. 1. Эхограмма печени при врожденном фиброзе.
Что покажет расшифровка УЗИ брюшной полости
Для начала давайте посмотрим, что показывает данное ультразвуковое исследование.
За передней стенкой живота находится большое пространство – брюшная полость. В ней расположено довольно много органов, которые и покажет ультразвук полости живота. Это:
Брюшная полость выстлана двумя слоями тонкой оболочки – брюшины. Именно ее воспаление называется перитонитом и является опасным для жизни состоянием. Органы по-разному покрыты брюшиной: некоторые в нее обернуты, некоторые даже не касаются, но находятся внутри очерченных ею границ. Условно полость разделяется на собственно брюшную полость и забрюшинное пространство. К последнему относится нижняя часть списка органов, начиная с почек.
Все эти органы – и брюшной полости, и пространства за брюшиной — смотрят на УЗ-исследовании брюшной полости. Это исследование способно выявить наличие повреждения структуры, воспаление, патологические образования, увеличение или уменьшение органа, нарушение его кровоснабжения. То, как справляется больной или здоровый орган со своими функциональными обязанностями, ультразвук не видит.
Что дает УЗИ. Исследование помогает найти причину болезни в таких случаях:
Патология, определяемая на УЗИ
Что диагностирует УЗИ полости живота. С помощью данного исследования могут быть выявлены такие болезни:
1. Со стороны желчного пузыря:
2. Со стороны печени:
3. Со стороны почек и мочевыделительной системы:
4. Со стороны селезенки ультразвук брюшной полости выявляет:
5. Со стороны поджелудочной железы:
6. УЗИ выявляет свободную жидкость в брюшной полости
7. Со стороны брюшной части аорты или ее ветвей может быть видна аневризма и ее расслоение, сужение сосудов
8. Со стороны забрюшинных лимфоузлов видно их увеличение, однородность структуры
Как понять результаты исследования
Для этого рассмотрим бланк (протокол) УЗИ. В нем указаны моменты, которые касаются каждого органа по-отдельности.
Расшифровка УЗИ брюшной полости в отношении этого органа включает:
| Параметр | Что написано в бланке | Нормальные показатели УЗИ у взрослых |
|---|---|---|
| Размеры всего органа | Норма, уменьшена, увеличена (подчеркнуть нужное) | Норма |
| правая | Указаны цифры в см по каждому пункту | До 12,5 |
| левая | До 7 | |
| хвостатая | 30-35 | |
| Косо-вертикальный размер (КВР) правой доли | Цифры в мм | До 150 мм |
| Контуры | Подчеркнуто, ровные они или нет | Ровные |
| Капсула | Подчеркнуто, дифференцируется она или нет, утолщена или нет | Дифференцируется, не утолщена |
| Толщина левой доли | Цифра в мм | 50-60 |
| Толщина правой доли | 120-125 | |
| Эхоструктура паренхимы | Подчеркнуто, норма, повышена или снижена | Норма |
| Очаговые образования | Есть или нет | Не должно быть |
| Воротная вена | Указан размер в мм | До 14 мм |
| Сосудистый рисунок | Обеднен, обычный или усилен | Обычный |
| Нижняя полая вена | Размер в мм | Анэхогенная, диаметром 20 мм |
| Вены печеночные первого порядка | Размер в мм | До 1 мм |
На видео специалист рассказывает об ошибках, возникающих при ультразвуковом исследовании органов брюшной полости.
Норма УЗИ по результатам осмотра этого органа:
Признаки патологии желчного пузыря
Расшифровка УЗИ желчных протоков
В норме на УЗИ желчные протоки имеют такие характеристики:
Нормы поджелудочной железы на УЗИ
Снижение эхоплотности железы говорит об остром панкреатите, увеличение ее – о хроническом панкреатите или раке. Также о хроническом воспалении говорит и расширение вирсунгова протока. В «пользу» рака же свидетельствует сегментарное увеличение размеров и неровность контура железы, вдавление на поверхности печени, а также смещение или сдавливание нижней полой вены или аорты.
Расшифровка УЗИ селезенки
УЗИ полых органов (желудка, тонкой, толстой и прямой кишок)
Здесь указывается только то, есть ли симптом «пораженного органа» (его не должно быть) и имеется ли депонирование жидкости в просвете кишки (этого также не должно быть).
Если проводилось УЗИ еще и почек, то описание этого органа также входит в заключение исследования. Результаты обследования почек по УЗИ в норме:
Лимфатические структуры при ультразвуковой визуализации
УЗИ забрюшинных лимфоузлов в норме предполагает такое заключение «Лимфоузлы не визуализируются». То есть, если они имеют нормальные размеры, их ультразвук «не видит». Увеличение этих органов иммунитета говорит или об инфекционном заболевании, имеющемся в брюшной полости, или о злокачественном образовании. В последнем случае они могут увеличиваться из-за того, что в них «обитают» клетки рака кроветворной системы, а также при метастазах любой расположенной рядом опухоли органа.
В заключении УЗИ сонолог (врач ультразвуковой диагностики) указывает наличие патологии: он описывает, на что похожи эхо-признаки. Если в направлении врач указывает, что нужно провести осмотр на предмет какого-то заболевания, но его УЗИ не визуализировало (например, калькулезный холецистит), тогда может быть фраза «Эхо-признаков заболевания не выявлено». Окончательный диагноз ставит только врач, направляющий на обследование.
Кому нужно пройти допплерометрию брюшнополостных сосудов
Это обследование, которое еще называется УЗДГ (то есть ультразвуковая допплерография) брюшнополостных сосудов, выполняется зачастую вместе с УЗИ. Пациентом по ощущениям не дифференцируется и не является более вредным, чем УЗИ. Оно позволяет оценить анатомию и характеристики кровообращения в таких сосудах, как:
УЗИ сосудов брюшной полости позволяет вовремя выявить ранние нарушения в сосудах, выявить и оценить степень повышения давления в воротной вене (при циррозе, «застойной» печени), оценить результат имплантации кава-фильтра.
УЗИ брюшного отдела аорты и ее ветвей помогает в диагностике:
В исследование сосудов во время УЗИ на современной аппаратуре почти всегда входит и дуплексное ангиосканирование. Это – «золотой стандарт» в оценке кровообращения в венозных сосудах. Он позволяет выявить патологические забросы крови, препятствия кровотоку, оценить их локализацию, протяженность и степень выраженности.
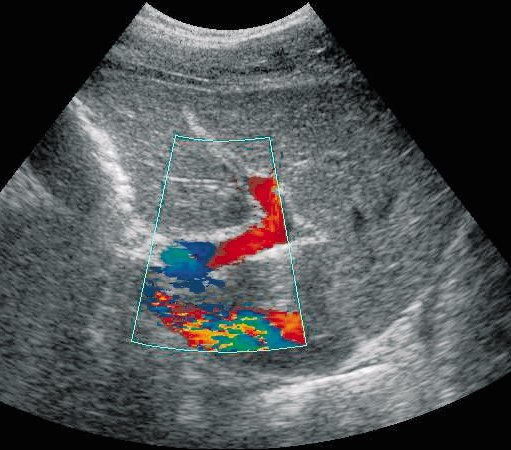
При данном виде исследования сонолог получает цветное двухмерное изображение брюшнополостных сосудов, где красный цвет означает движение крови к датчику, а синий – наоборот, от датчика. По интенсивности красного и синего цветов врач делает выводы о скорости кровотока на любом участке сосудистой системы.
Дополнительные данные об исследовании
Отзывы об УЗИ, в основном, положительные: исследование безболезненно, безвредно, очень информативно. Отрицательный момент заключается в том, что перед процедурой нужно тщательно подготовиться, чтобы газы в кишечнике («явления метеоризма») не помешали правильной диагностике.
Сколько стоит провести данное исследование. Полное обследование всех органов (включая почки и мочевыводящую систему) с дуплексным ангиосканированием оценивается клиниками в среднем в 2000- 2500 рублей. Осмотр отдельных органов с оценкой в них кровотока обходится около 800-1000 рублей.
Таким образом, расшифровка УЗИ брюшной полости должна проводиться специалистом с учетом не только цифр «нормы», но и на основании клинических проявлений. Указанные выше значения помогут вам немного разобраться с выявленной у вас патологией, но окончательную оценку должен давать специалист терапевт или гастроэнтеролог.
А еще здесь искали: узи брюшной полости расшифровка норма, не видят жидкость на узи, бланк для УЗИ органов ЖКТ, селезеночная вена норма у взрослых
Кардиосовместимая допплерография портального кровообращения печени
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
Кардиосовместимая допплерография портальной системы печени как одного из регионов системы большого круга кровообращения включает в себя оценку синхронно с ЭКГ портального потока в комплексе с определением варианта центральной гемодинамики.
Вариант или тип сердечной (центральной) гемодинамики оценивается с помощью соотношения индексов удельного периферического сосудистого сопротивления (УПС) в обоих кругах кровообращения и ударных индексов (УИ) левого и правого желудочков по данным постоянноволновой допплерографии. Анализ трансаортального потока с определением ударного индекса левого желудочка (УИлж) проводится на уровне клапанов аорты, а значение ударного индекса правого желудочка (УИпж) рассчитывается по транспульмональному потоку на уровне клапанов легочной артерии.
Выделение типа центральной гемодинамики необходимо для сравнения с показателями периферического сосудистого кровотока. Суть такого подхода заключается в том, что показатели гемодинамики сосудов большого круга кровообращения (линейные, объемные скоростные количественные характеристики потоков и их индексы) сопоставляются, вопервых, с уровнем УИ левого желудочка сердца, т.е. с количеством крови, выбрасываемой ЛЖ в аорту за 1 сокращение и, вовторых, с удельным периферическим сосудистым сопротивлением за 1 кардиоцикл (УПС-1).
На основании проведенного кросс-корреляционного анализа УИлж и УПС-1 выделяются следующие типы центральной гемодинамики:
Наиболее интересным и сложным звеном регионального спланхнического кровообращения является гемодинамика печени, в частности, портальный кровоток.
Воротная вена (ВВ) собирает кровь от непарных органов брюшной полости. Воротная вена образуется при слиянии селезеночной, верхней и нижней брыжеечной вен, а иногда и желудочных вен. Портальная система представлена висцеральной венозной сосудистой сетью брюшной полости и таза. Она располагается между двумя капиллярными сетями: пищеварительной и печеночной. Анатомически воротная система подразделяется на главную, представленную воротной веной и ее ветвями, и добавочную портальную систему, представленную венами Саппей.
Воротную вену целесообразно исследовать с оценкой кровотока в дуплексном режиме, т.е. с использованием импульсной допплерографии и цветового допплеровского картирования (ЦДК) в нескольких отделах:
В норме диаметр воротной вены колеблется и зависит от фаз дыхания, приема пищи, положения тела и степени физической активности. Так, он значительно увеличивается при вдохе и уменьшается на выдохе.
L. Bolondi и соавт. (1982) установлено, что на уровне мезентерико-воротного слияния колебание диаметра воротной вены между глубоким вдохом и полным выдохом составляет в норме 30-50%.
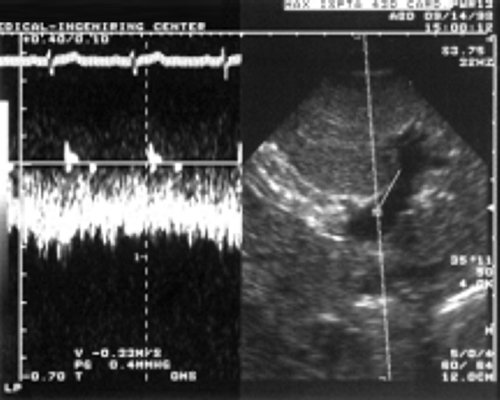
Качественный анализ спектра допплеровского сдвига частот в воротной вене выявляет непрерывный, близкий к ламинарному, поток с незначительными колебаниями, связанными с актом дыхания. Он не зависит в норме от ритма сердечной деятельности (рис. 1).
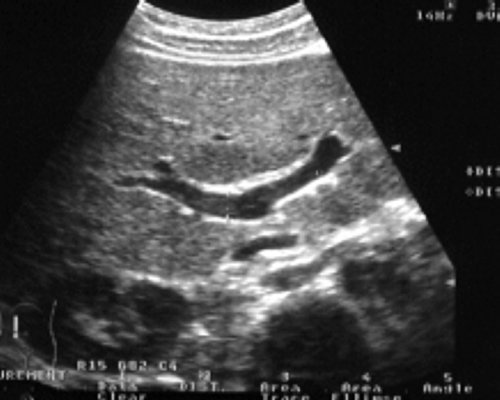
Рис. 1. Локация основного ствола в воротах печени (внутрипеченочный отдел), правой и левой ветвей воротной вены.
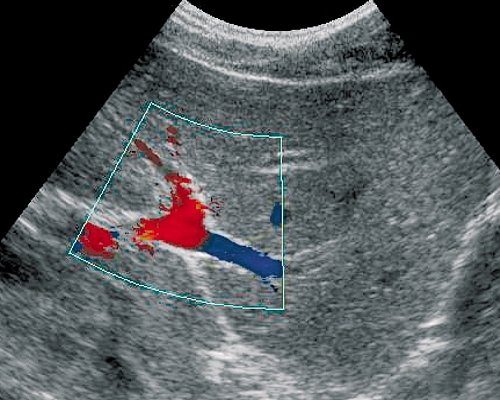
Непосредственно в воротах печени воротной вены делится на две ветви, соответствующие правой и левой долям. Распределение портального кровотока в печени непостоянно. Возможно преобладание кровотока либо в правой, либо в левой доле печени, возможен и коллатеральный переток крови из системы одной долевой ветви в другую (рис. 2-5).
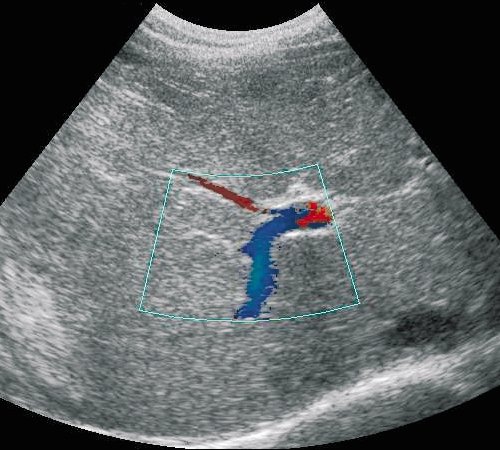
Рис. 2. ЦДК. Кровоток в правой передней ветви воротной вены (синее кодирование).
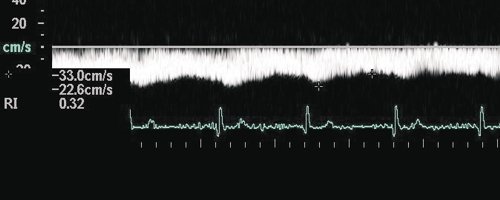
Рис. 3. Импульсная допплерография. Близкий к ламинарному воротный кровоток с элементами пульсации.
Рис. 4. ЦДК. Латеральная ветвь левой воротной вены. Видно продолжение направления сепарации круглой связки печени с остатком пупочной вены.
Рис. 5. ЦДК. Медиальная ветвь левой воротной вены (синее кодирование потока крови).
Правая ветвь воротной вены разделяется на переднюю и заднюю, а левая-на медиальную и латеральную. В области бифуркации левая ветвь соединена с круглой связкой печени (облитерированная пупочная вена). Это важная анатомическая особенность, так как слияние круглой связки печени и левой ветви воротной вены определяет наиболее частую локализацию околопупочных портосистемных коллатералей, возникающих при портальной гипертензии. У здорового человека кровоток в венах портальной системы направлен вперед, в сторону печени. Такое направление называется гепатопетальным. Кровоток из печени назад из воротной вены называется гепатофугальным (рис. 6).
Направление потока легко определяется методом цветового допплеровского картирования. Следует отметить, что в местах ветвления воротной вены кровоток окрашивается в зависимости от направления потока по отношению к УЗ-лучу.
В норме у здорового человека гепатопетальный поток отмечается в любом отделе портальной венозной системы. Паренхиматозные процессы часто лежат в основе сосудистых аномалий. В свою очередь, первичные сосудистые поражения оказывают непосредственное влияние на паренхиму печени. При циррозе печени с прогрессирующим нарастанием портальной гипертензии возникают аномальные кровотоки в воротной вене как в отдельных исследуемых ее участках, так и в основном стволе.
Выделяют следующие виды аномальных потоков в воротной вене:
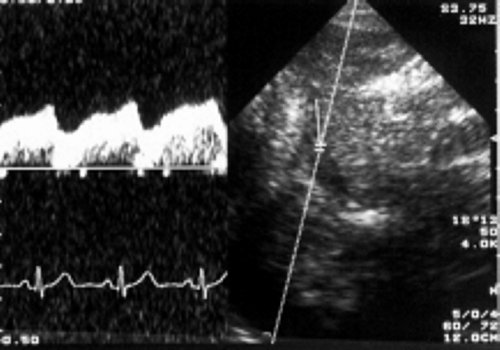
Среди всех видов аномальных кровотоков в воротной вене наиболее важным, с точки зрения кардиосовместимой допплерографии при дифференциальной диагностике первичных и вторичных печеночных болезней, является пульсирующий кровоток (рис. 7).
Рис. 7. Вариант пульсирующего кровотока в воротной вене.
Такая пульсация кровотока в воротной вене напрямую связана с деятельностью правого сердца через печеночные синусоиды. Она возникает при повышении давления в правом предсердии и при повышении центрального венозного давления (ЦВД). Поэтому пульсирующий допплеровский спектр кровотока «привязан» к комплексу QRS на ЭКГ. В этом случае минимальная скорость воротного потока соответствует систоле желудочков сердца. Он оценивается по так называемой шкале градаций пульсации потока в воротной вене. При нормальном давлении в правом предсердии, т.е. до 10 мм. рт. ст., отмечаются: 1-я и редко 2-я градации. При повышении давления в ПП градации увеличиваются. При наличии трикуспидальной недостаточности отмечаются 4-я или 5-я градации. Следует обратить внимание на отсутствие корреляции между степенью трикуспидальной недостаточности и шкалой пульсации в воротной вене. Феномену пульсирующего кровотока в воротной вене часто сопутствует спленомегалия. Оценка портальной гемодинамики в рамках кардиосовместимой допплерографии проводится при сопоставлении показателей кровотока в воротной вене с уровнем функционирования левого желудочка (УИ, СИ, УПС за 1 кардиоцикл). Пульсирующий кровоток в воротной вене требует анализа, аналогичного анализу артериального кровотока с учетом RI и PI в сочетании с оценкой функции правого предсердия и транстрикуспидального кровотока.
Для практического использования предложена следующая «шкала градаций пульсирующего кровотока в воротной вене»:
Исследование воротной вены имеет особое значение для изучения сосудистой патологии спланхнического региона. Характер изменений воротного кровотока был детально изучен при сосудистой патологии, связанной с препятствием продвижения крови по сосуду в различных отделах портального кровообращения. Тем не менее остаются не совсем понятными изменения кровотока при диффузных поражениях печени первичного и вторичного характера.
Материалы и методы
Допплерография воротной вены проводилась из субкостального доступа в области внутрипеченочного отдела основного ствола воротной вены, а также в начальной части бифуркации в правой ветви воротной вены и/или во внутрипеченочных ветвях синхронно с ЭКГ маркером систолы и диастолы. Кровоток в воротной вене оценивался по методике Т. Hosoki и соавт. (1990). При этом запись кровотока проводилась при задержке дыхания в среднем между вдохом и выдохом положении с установкой контрольного объема в центре воротной вены под углом, не превышающим 45°, и шириной контрольного объема 3-10 мм.
Методы количественного анализа
ИОКВВ у здоровых равен в среднем 333 мл/м² (324,4±6,9 мл/м²).
Для стандартизации полученных расчетов общепринятым считается измерение кровотока в правой ветви воротной вены на расстоянии 3-4 см от ворот печени. Объемный воротный кровоток, выраженный в процентах к минутному объему сердца (VоВВ%МОС), в норме равен 13-20%.
Корреляционный и кросс-корреляционный анализ полученных результатов в каждой группе проводился с учетом коэффициента корреляции Пирсона: rxy = СУММА(dx · dy) / КОРЕНЬ [СУММА (dx² · dy²)].
В анализе полученных данных участвовали лишь достоверные результаты с учетом значения критерия «t» для 3-х степеней вероятности и стандартные коэффициенты «r», которые считаются достоверными.
Результаты исследования
Качественный анализ допплерэхограмм в импульсном режиме и цветовом допплеровском картировании портального кровообращения у больных ишемической болезнью сердца и у больных с диффузными поражениями печени выявил наличие разной степени выраженности пульсирующего характера кровотока. Высокие градации пульсирующего портального кровотока у больных 2 группы коррелировали с наличием трикуспидальной регургитации, что вполне согласуется с данными литературы. У 7 больных 4 группы также установлен пульсирующий характер портального потока. Однако, по нашим наблюдениям, он не коррелирует с тяжестью цирроза печени. У 5 больных при цветовом допплеровском картировании выявлена «двухцветная воротная вена». Как известно, наличие этого признака ассоциируется с портальной гипертензией выше 10-15 мм рт. ст. В 4 случаях из 47 у больных 4 группы было обращено внимание при импульсной допплерографии на реверсию портального кровотока ниже изолинии.
Анализ портального кровообращения у больных с различными типами центральной гемодинамики
Нормокинетический тип. Портальный венозный поток у больных с разной патологией сердца и печени, но с одинаковыми значениями УИ при нормокинетическом типе центральной гемодинамики имеет закономерности, представленные в табл. 1.
| Группа/показатель | ДСВВ, мм | Р, см/с | VoBB%MOC | ИОКВВ, мл/м² |
|---|---|---|---|---|
| 1/Ишемическая болезнь сердца без недостаточности кровообращения, n=58 | 9,5 ± 1,1 | 16,1 ± 1,3 | 16,1 ± 1,5 | 389,8 ± 8,0 |
| 2/Ишемическая болезнь сердца с недостаточностью кровообращения, n=5 | 11,1 ± 1,3 | 11,9 ± 1,6 | 15,8 ± 1,5 | 399,1 ± 19,2 |
| 3/Хронический вирусный гепатит, n=56 | 9,3 ± 1,1 | 15,2 ± 1,2 | 14,2 ± 1,6 | 355,1 ± 10,7 |
| 4/Цирроз с портальной гипертензией, n=26 | 13,3 ± 1,2 | 6,4 ± 0,1 | 13,2 ± 1,4 | 297,1 ± 9,5 |
| 5/Контроль, n=51 | 8,9 ± 1,1 | 15,1 ± 1,3 | 13,9 ± 1,4 | 333,9 ± 9,7 |
Более чувствительным параметром оказалась средняя амплитуда линейной скорости потока в воротной вене. У больных с циррозом печени она снижается до 6,4 см/с, т.е. в 2,5 раза по сравнению с контролем, где она составляет в среднем 15,1 см/с. У больных 1-й и 3-й групп она составила соответственно 16,1 и 15,2 см/с, а во 2-й группе несколько ниже, чем в контрольной и 1-й и 3-й группах, но выше, чем у больных 4-й группы, составляя в среднем 11,9 см/с.
Как известно, поперечное сечение воротной вены в норме имеет овальный профиль. При портальной гипертензии оно становится округлым и диаметр увеличивается более 12 мм. В 4-й группе переднезадний диаметр воротной вены увеличен в среднем до 13,3 мм по сравнению с контролем (8,9 мм). В 1-й и 3-й группах этот размер достоверно не отличается от контроля, составляя соответственно 9,4 и 9,3 мм. У больных 2-й группы диаметр воротной вены составил в среднем 11,1 мм, что больше, чем в контроле, но меньше, чем у больных циррозом.
Таким образом, оказалось, что абсолютный и относительный объемный портальный кровотоки у больных с нормокинетическим типом центральной гемодинамики, у больных с ишемической болезнью сердца с недостаточностью кровообращения и у больных с циррозом печени с портальной гипертензией существенно не отличаются от контрольной и от остальных групп.
Гипокинетический тип. Сравнение функции ЛЖ у больных с гипокинетическим типом центральной гемодинамики выявило ведущую причину снижения у них УИ, во-первых, вследствие снижения сократительных свойств миокарда ЛЖ, во-вторых, из-за нарастания объемной перегрузки ЛЖ и появления митральнопапиллярной дисфункции с митральной регургитацией. Анализ портального кровообращения у больных с гипокинетическим типом центральной гемодинамики показал, что у больных с хроническим вирусным гепатитом на фоне диффузного поражения печени выявлено и относительное и абсолютное нарастание портального кровотока (табл. 2).
| Группа/показатель | ДСВВ, мм | Р, см/с | VoBB%MOC | ИОКВВ, мл/м² |
|---|---|---|---|---|
| 1/Ишемическая болезнь сердца без недостаточности кровообращения, n=20 | 9,3 ± 1,1 | 15,6 ± 1,5 | 17,7 ± 1,8 | 361,9 ± 18,7 |
| 2/Ишемическая болезнь сердца с недостаточностью кровообращения, n=22 | 10,6 ± 1,1 | 12,7 ± 1,2 | 19,1 ± 1,6 | 382,7 ± 11,7 |
| 3/Хронический вирусный гепатит, n=19 | 9,9 ± 1,2 | 15,0 ± 1,3 | 20,9 ± 1,9 | 404,1 ± 19,8 |
| 4/Цирроз с портальной гипертензией, n=14 | 13,2 ± 1,2 | 6,4 ± 1,1 | 12,4 ± 1,6 | 305,7 ± 10,2 |
| 5/Контроль, n=30 | 8,5 ± 1,1 | 14,4 ± 1,3 | 12,4 ± 1,5 | 293,5 ± 9 |
Гиперкинетический тип центральной гемодинамики. Этот вариант центральной гемодинамики не выявлен у больных ишемической болезнью сердца с клинически выраженной недостаточности кровообращения и у больных с циррозом печени с портальной гипертензией (табл. 3).
| Группа/показатель | ДСВВ, мм | Р, см/с | VoBB%MOC | ИОКВВ, мл/м² |
|---|---|---|---|---|
| 1/Ишемическая болезнь сердца без недостаточности кровообращения, n=11 | 9,7 ± 1,1 | 15,2 ± 1,9 | 13,5 ± 1,1 | 396,1 ± 29,2 |
| 2/Ишемическая болезнь сердца с недостаточностью кровообращения, n=0 | — | — | — | — |
| 3/Хронический вирусный гепатит, n=11 | 9,0 ± 1,3 | 14,7 ± 1,5 | 11,5 ± 1,9 | 338,1 ± 33,6 |
| 4/Цирроз с портальной гипертензией, n=0 | — | — | — | — |
| 5/Контроль, n=9 | 9,5 ± 1,1 | 15,4 ± 1,8 | 12,7 ± 1,8 | 398,9 ± 25,2 |
Сравнительный анализ показал, что абсолютный и относительный портальный кровоток несколько снижен у больных хроническим вирусным гепатитом с гиперкинетическим типом относительно контрольной и 1-й групп.
У больных ишемической болезнью сердца с застойным типом центральной гемодинамики ранее был описан феномен «пульсирующего портального потока» различной степени выраженности и достоверно не связанного с передаточной пульсацией от соседних артериальных стволов. У всех больных этой группы мы также отметили пульсирующий характер потока при задержке дыхания в среднем положении. Поэтому значение средней линейной скорости портального потока рассчитывали (табл. 4) как средний интеграл 3-5 измерений пульсирующих комплексов (площадь под кривой, огибающей пульсирующий спектр потока в воротной вене).
| Группа/показатель | ДСВВ, мм | Р, см/с | VoBB%MOC | ИОКВВ, мл/м² |
|---|---|---|---|---|
| 2/Ишемическая болезнь сердца с недостаточностью кровообращения | 10,7 ± 1,1 | 12,2 ± 1,2 | 25,9 ± 1,4 | 267,0 ± 9,4 |
Параметры воротной вены, линейной скорости портального потока и абсолютное значение объемного портального венозного притока к печени у больных с застойным типом центральной гемодинамики практически не отличаются от гипокинетического типа. Однако на фоне резкого снижения насосной функции ЛЖ у больных с застойным типом центральной гемодинамики отмечается достоверный рост относительного портального кровообращения. Если ИОКВВ у больных с застойным типом составляет в среднем 367,04+9,38 мл/мин/м², т.е. практически столько же, сколько при гипокинетическом типе (соответственно 382,7+11,7 мл/мин/м²), то относительный объемный воротный кровоток в % к минутному объему сердца увеличен в среднем до 25,9+1,4% минутного объема сердца по сравнению с 19,1+0,6% минутного объема сердца у больных с гипокинетическим типом.
Гиповолемический тип центральной гемодинамики. В нашем исследовании этот вариант центральной гемодинамики выявлен лишь у больных 3-й и 4-й групп. Этот факт, возможно, свидетельствует о формировании условий к большему депонированию крови в явных и скрытых вариксах и иных участках венозной системы спланхнического кровообращения. Кроме того, относительная малочисленность этих групп не позволяет сделать достоверные заключения.
Тем не менее параметры портального венозного притока к печени у больного 4-й группы существенно хуже, чем в 3-й группе. Так, диаметр воротной вены больше, линейная скорость портального потока, абсолютный и объемный относительный портальный поток более чем в два раза меньше, чем в 3-й группе (табл. 5).
| Группа/показатель | ДСВВ, мм | Р, см/с | VoBB%MOC | ИОКВВ, мл/м² |
|---|---|---|---|---|
| 3/хронический вирусный гепатит | 10,1 ± 1,3 | 14,5 ± 1,6 | 26,3 ± 1,9 | 432,5 ± 24,1 |
| 4/цирроз с портальной гипертензией | 12,8 | 5,9 | 10,7 | 217,5 |
Неопределенный тип. Размеры воротной вены и значения линейной скорости портального венозного потока-притока у больных с неопределенным типом центральной гемодинамики полностью совпадают с нормокинетическим типом (табл. 6).
| Группа/показатель | ДСВВ, мм | Р, см/с | VoBB%MOC | ИОКВВ, мл/м² |
|---|---|---|---|---|
| 1/Ишемическая болезнь сердца без недостаточности кровообращения, n=3 | 9,9 ± 1,1 | 15,7 ± 1,3 | 13,5 ± 1,4 | 447,7 ± 53,0 |
| 2/Ишемическая болезнь сердца с недостаточностью кровообращения, n=2 | 10,9 ± 1,7 | 12,8 ± 1,7 | 21,5 ± 1,9 | 377,8 ± 54,1 |
| 3/Хронический вирусный гепатит, n=4 | 9,2 ± 1,3 | 14,9 ± 1,5 | 13,9 ± 1,6 | 365,4 ± 24,6 |
| 4/Цирроз с портальной гипертензией, n=6 | 13,100 ± 1,3 | 6,1 ± 0,2 | 9,5 ± 1,4 | 258,6 ± 12,6 |
| 5/Контрольная, n=9 | 8,7 ± 1,1 | 14,9 ± 1,7 | 13,4 ± 1,1 | 300,1 ± 18,4 |
Анализ объемного кровотока в воротной вене, нормированного на поверхность тела, показал, что абсолютное значение ИОКВВ у больных ишемической болезнью сердца без недостаточности кровообращения, т.е. в 1-й группе выше, а относительное значение в % к минутному объему сердца меньше, чем при нормокинетическом типе. Наоборот, у больных 2-й и 4-й групп, т.е. у больных ишемической болезнью сердца с недостаточностью кровообращения и у больных с циррозом печени и портальной гипертензией ИОКВВ меньше, а объемный кровоток в общей печеночной артерии в % к минутному объему сердца выше, чем при нормокинетическом типе. У лиц контрольной группы с неопределенным и нормокинетическим типами отмечено полное совпадение кровотока в ОПА.