Узи репродуктивной системы у мальчиков что это
УЗИ Мошонки ребенка
| Услуга | Стоимость |
| Консультация Уролога | 1350* ք |
| УЗИ органов мошонки с допплерометрией вен гроздевидного сплетения | 2200 ք |
| УЗИ полового члена с допплерометрией сосудов | 2200 ք |
| УЗИ мочевого пузыря и устьев мочеточников с расчетом остаточной мочи (ТА, ТР и ТВ) | 1400 ք |
| Дуплексное сканирование венозной системы мошонки с исследованием аортомезентериального пинцета | 2200 ք |
| УЗИ органов малого таза у мужчин (ТА, ТРУЗИ) с оценкой кровообращения | 2200 ք |
УЗИ органов мошонки у детей: необходимость такого исследования и порядок его проведения

Мошонка у грудных детей более мягкая и нежная, но со временем становится более плотной и упругой.
Частые заболевания яичек и мошонки, диагностируемые уже у грудничков это крипторхизм, анорхизм, водянка яичка, увеличение мошонки. Наиболее часто у малышей встречается так называемый крипторхизм, то есть неопущение одного и обоих яичек в мошонку. Причины это, как правило, недоношенность, недостаток веса младенца, генетическая предрасположенность. Крипторхизм иногда проходит сам собой на шестом или девятом месяце жизни, когда яички опускаются в мошонку. Другое частое нарушение это водянка яичка, при которой яичко увеличено, а в мошонке скапливается жидкость. Водянку яичка необходимо лечить, если болезнь не прошла самостоятельно до годовалого возраста. Комплексное лечение в этом случае назначается в возрасте 2-х лет.
При любых отклонениях или жалобах мальчика на боли в области мошонки родителям необходимо обращаться к педиатру или урологу.
УЗИ является наилучшим методом быстрого и безболезненного исследования яичек, семенных канатиков, придатков, их структуры, выявления возможного воспалительного процесса и различных аномалий в развитии. УЗИ абсолютно безопасно, ультразвук не оказывает на органы мошонки никакого вредного воздействия.
Когда необходимо делать УЗИ мошонки?

УЗИ мошонки ребёнка не требует дополнительной подготовки. Родителям следует лишь провести гигиенический туалет полового органа ребёнка, одеть малыша в удобную для быстрого раздевания одежду.
По статистике около 58% заболеваний мальчиков могут в будущем представлять угрозу мужского бесплодия. Поэтому очень важно своевременно поставить точный диагноз.
Как записаться и как проводят УЗИ мошонки у детей
УЗИ проводится по направлению уролога детской поликлиники или Вы можете проконсультироваться с урологом в нашей клинике. Пациент ложится на спину на кушетку, врач наносит на место исследования немного специального геля и датчиком обследует область мошонки и промежности. Для предотвращения стресса и обеспечения ребёнку комфорта родители могут находиться в данный момент рядом с ним. Продолжительность УЗИ примерно 15 минут. В случае обнаружения отклонений от нормы оно может затянуться. В конце обследования врач объясняет родителям мальчика результаты, показывая ультразвуковое изображение на мониторе аппарата. При обнаружении серьёзной патологии может быть назначено дополнительное исследование.
По окончании родителям выдаётся заключение врача.
Для записи на УЗИ мошонки вы можете позвонить по телефону, также возможна запись на УЗИ онлайн, для проведения УЗИ используются только аппараты экспертного класса, а само УЗИ проводят специалисты высокой квалификации
Что покажет УЗИ яичек у мужчин и мальчиков?
Содержание статьи:
Показания
Специалисты отправляют пациентов на УЗИ яичек, если есть:
УЗИ яичек мальчику
В детском возрасте поводом к проведению УЗИ яичек может быть задержка психоэмоционального развития, ожирение или, наоборот, недостаток массы тела, отставание в росте или слишком большой рост. С началом полового созревания мальчика яички имеют эхоплотность как у взрослого мужчины, и этот возраст различен у каждого. Причинами более раннего или позднего развития могут послужить генетические особенности, экология, питание или иные сопутствующие заболевания. Чтобы исключить возможные патологии, педиатр или детский уролог даст направление мальчику на УЗИ мошонки и яичек.
Как проходит ультразвуковое обследование?
Процедура УЗИ длится 10-15 минут. Время исследования может увеличиваться при подозрении на опухоль, так как в этом случае проводится дополнительное исследование прилегающих органов. Результаты выдаются на руки пациенту через 10-15 минут после обследования.
Подготовка к УЗИ мошонки и яичек
Выполняется процедура безболезненно и без предварительной подготовки. В случае, если планируется дополнительное УЗИ обследование предстательной железы через прямую кишку, необходима подготовка. Заключаться она будет в освобождении кишечника от шлаков с помощью клизмы и предварительной диете для защиты от метеоризма.
Иногда у пациентов возникает вопрос, нужно ли что-то брать с собой на исследование? Современные частные клиники Санкт-Петербурга оснащены всеми необходимыми материалами: бахилы, одноразовые полотенца, салфетки и другие необходимые принадлежности. Однако, если планируется поход в городскую или районную поликлинику, то лучше позаботиться о том, что вам может понадобиться, а именно: бахилы или сменная обувь, простынка и полотенце или салфетка для того, чтобы снять остатки геля с области скрининга после процедуры.
Что покажет УЗИ яичек?
Во время процедуры врач оценивает:
В случае необходимости подробного анализа сосудов используется допплер. С помощью ультразвукового сканирования мошонки и яичек можно диагностировать следующие патологии:
Гидроцеле или водянка. При такой патологии между двумя листками оболочек яичка накапливается жидкость. Заболевание может быть приобретенным и проявляться после травм, воспалительных процессов и оперативных вмешательств, а также врожденным. Диагностируется гидроцеле на УЗИ без особого труда. Иногда эта аномалия встречается в виде восьмерки и бывает многокамерной.
Кистозные новообразования яичка и его придатка могут быть врожденными, тогда на УЗИ они, как правило, проявляются как маленькие образования, а жидкость, содержащаяся в них, носит прозрачный характер. Приобретенные кисты яичка обычно возникают при закупорке протока из-за травмы или воспаления. На УЗИ при таком заболевании видно образование, у которого есть четкие, округлые формы.
| Услуга УЗИ органов малого таза | Цена, руб | Цена по Акции |
|---|---|---|
| УЗИ мочевого пузыря с определением остаточной мочи | 800 руб. | |
| УЗИ малого таза у женщин и мужчин абдоминальным датчиком | 1200 руб. | |
| УЗИ малого таза у женщин вагинальным датчиком | 1300 руб. | |
| Комплексное УЗИ малого таза абдоминальным и вагинальным датчиком | 1400 руб. | |
| УЗИ фолликулогенеза | 750 руб. | |
| УЗИ цервикометрия | 1100 руб. | |
| УЗИ предстательной железы ректальным датчиком | 1500 руб. | |
| УЗИ мошонки (яички, придатки) | 1000 руб. | |
| УЗИ предстательной железы и мочевого пузыря абдоминальным датчиком | 1900 руб. | |
| Комплексное УЗИ ( УЗИ органов брюшной полости + УЗИ почки + УЗИ щитовидная железа + УЗИ малый таз абдоминальным датчиком + УЗИ молочные железы) | 4200 руб. | 2999 руб. |
| Комплексное УЗИ ( УЗИ органов брюшной полости + УЗИ почки + УЗИ щитовидная железа + УЗИ предстательная железа абдоминальным датчиком) | 3300 руб. | 2499 руб. |
УЗИ яичек: норма
Как сделать качественное УЗИ яичек и наружных половых органов?
В медцентрах Санкт-Петербурга УЗИ яичек и мошонки делают как по направлению врача, так и по личной инициативе пациента. При выборе клиники следует обратить особое внимание на:
Роль УЗИ в диагностике состояния органов мошонки
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
В современных условиях наилучшим способом визуализации органов мошонки является УЗИ, позволяющее оценить структурные и функциональные изменения в них. Неинвазивность, быстрота и безболезненность получения информации разрешают врачу проводить исследования так часто, как это только потребуется.
Внедрение методов неинвазивной визуализации решительно изменило скорость и точность расшифровки патологических изменений мошонки и ее органов. Остается незыблемым правило проводить любые исследования после сбора анамнеза, оценки общей клинической картины, осмотра и пальпации мошонки. Для исследования целесообразно применять датчики с частотой излучения не ниже 5-10 МГц. При резко болезненной мошонке (эпидидимит, орхит) может понадобиться местная поверхностная анестезия. Чтобы избежать кремастерного рефлекса с втягиванием яичка в паховый канал, для исследования надо использовать теплый гель. Этот же рефлекс провоцируется грубыми манипуляциями. Ретракция яичек усиливается страхом, испугом, наблюдается у запуганных детей, подвергающихся жестокому обращению («моральная кастрация»), при половом возбуждении (утренние эрекции у детей, мастурбация), отправлениях кишечника, при занятиях спортом [5].
Если исследователь обнаружил этот феномен, то важно отвлечь ребенка, дать ему успокоиться, после чего яичко самостоятельно спускается в мошонку. В случае «упорной» ретракции возможна пальцевая фиксация яичка ниже пахового кольца.
Сосудистые исследования целесообразны с применением цветного допплеровского картирования. Для заключения о состоянии паренхимы яичка может понадобиться энергетический допплер [4, 7].
Эхография мошонки показана при ее травмах, любом увеличении размеров и изменении формы, местной температуры, окраски, а также при болевом синдроме, наличии атипичных пальпируемых образований, увеличении или уменьшении размеров гонад или их отсутствии, общей диспластичности строения ребенка и его стигмированности, синдромах «маленького Геркулеса», задержке умственного или моторного развития, гипотрофии или ожирении, высокорослости, карликовости, алопеции, гипотрихозе, гипертрихозе, сращениях бровей (синофрис), стенозах аорты или легочной артерии, факоматозах, хромосомных болезнях и поликистозе.
УЗИ потока крови по сосудам яичка и по его паренхиме показано при подозрении на перекрут яичка, варикоцеле, воспаление, травму, опухоль, при «скользящем» и неопущенном яичке.
Зрелые здоровые яички имеют гладкую округлую поверхность, совершенно однородную мелкозернистую структуру средней степени эхоплотности. У детей в возрасте до 9-10 лет эхоплотность яичка ниже, чем у взрослых. Эхоплотность яичка достигает характеристик взрослого у подростков 15-17 лет. С момента половой зрелости достаточно четко визуализируется и средостение как высокоэхогенная линия в сагиттальной плоскости. Появление этой структуры на экране рассматривается как один из ориентиров, показывающих, что гонада правильно расположена по отношению к датчику.
Придаток яичка, точно так же, как и его изменения, легче устанавливаются при продольном сканировании. Придаток яичка располагается по его заднему краю и имеет булавовидную форму. В нем выделяют головку, тело и хвост. Однако четких анатомических границ эти участки не имеют. Тело придатка очень плоское, не шире 2-4 мм. Хвост придатка переходит в семявыносящий проток [7]. У маленьких детей тело эпидидимиса может не дифференцироваться от окружающих тканей. Хвост придатка прикреплен к нижнему полюсу яичка. Ультразвуковая дифференциация придатка от яичка облегчается выпуклой поверхностью яичка с плотной белочной оболочкой.
Исследование придатка позволяет выявить его опухоли (встречаются в 10 раз реже, чем опухоли яичка), воспаление или дифференцировать другие скротальные массы.
Аппендикс эпидидимиса представляет собой остаток Вольфовского протока и обнаруживается у 20-30% мужчин. Привесок или аппендикс яичка представляет собой редуцированный мочевой (мюллеровский) проток. При УЗИ определяется в виде выступа или бугорка размером 2-3 мм, чаще у верхнего полюса яичка или в борозде между яичком и головкой эпидидимиса. Таких образований может быть несколько, но они иногда не опознаются эхографически, так как их нежная структура не всегда дифференцируется от окружающих тканей. Наилучшим образом они визуализируются при гидроцеле и обнаруживаются у 80-95% мужчин.
В норме яичко и эпидидимис окружены белочной, а затем серозной оболочкой. Белочная оболочка представляется в виде тонкой непрерывной полоски с высокой интенсивностью отраженных эхосигналов. Физиологический объем жидкости (1-2 мл) в мошонке выглядит как тоненькая эхонегативная скоба шириной 1-3 мм в области верхнего полюса яичка.
Семенной канатик представляет собой образование, состоящее из семявыносящего протока, артерии яичка, венозного сплетения, лимфатических сосудов и нервов. Семенной канатик покрыт оболочками и имеет форму шнура, проходящего между яичком и внутренним отверстием пахового канала. Собственно мошонка видна как эхогенная структура, имеющая несколько слоев. Толщина покровных тканей составляет 2-9 мм, но их визуализация зависит от выбора трансдюсера и от степени давления на ткани. В случае асимметричного поражения все исследования необходимо начинать со здоровой стороны. Обязателен осмотр органов мошонки по ее передней и задней поверхности.
Частные проблемы
В любом случае неопущенное яичко остается однородным. Появление неоднородности внутри паренхимы заставляет исключать опухоль. Риск ее возникновения в неопущенном яичке в 40-50 раз выше, чем при естественном расположении. Так как отсутствие яичка в мошонке может быть объяснено его эктопией (нахождение яичка в бедренном канале, у корня полового члена и т.д.), то необходимо УЗИ соответствующих областей. При невозможности эхографического обнаружения яичка, необходимо определить кариотип и уровень мужских половых гормонов.
Опухоли яичка. Отношение к обнаруженным образованиям в мошонке определяется следующим правилом: подавляющее большинство образований вне яичка доброкачественны. Тестикулярные опухоли у лиц старше 15 лет представлены в основном раком яичка и составляют около 1-3% всех случаев злокачественных неоплазм у мужчин. Обнаруживаются преимущественно в возрасте 25-35 лет, являясь одной из наиболее частых причин смертей в этом возрасте [7, 13]. Неоплазмы развиваются прежде всего (95% случаев) из зародышевых клеток (семинома). В яичках могут быть и метастазы опухолей. У детей опухоли яичек, как правило, метастатические и наблюдаются при лейкозах и лимфомах. Опухоли яичка чаще возникают в случае их неопущения, после травм, при синдроме гинекомастии, хотя последняя, по данным Siegenthaler [13], может быть следствием секреции гонадотропина опухолью яичка (10-15% всех больных). Из генетически детерминированных опухолей яичка известен синдром Карнея [11]. Определяется как редкое состояние, развивающееся преимущественно у юношей, наследуемое аутосомно-доминантно. Характеризуется ассоциацией с мукокутанным лентигенезом, невусами, кардиальными миксомами и кушингоидным фенотипом.
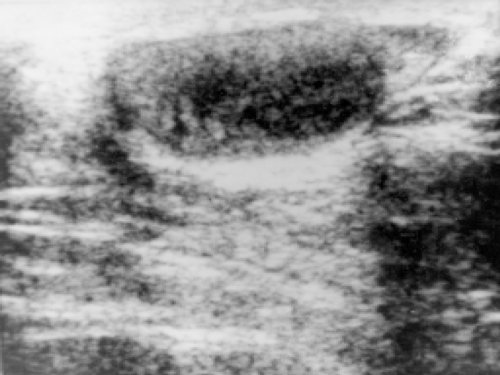
Длительное время опухоли яичка и семенного канатика протекают безболезненно. Непальпируемые образования в мошонке обнаруживаются при эхографии с частотой приблизительно 9 случаев на 1600 исследований. Но 8 (!) из них оказываются злокачественными. Это объясняет, почему более 1/2 больных с опухолями яичек поступают в стационар уже с наличием забрюшинных и другой локализации метастазов [7]. Возможны припухлость яичка, появление пальпируемого образования или каменистого уплотнения в паренхиме, неоднородность консистенции (рис. 1). Яичко может быть бугристым; боль в мошонке, тупая или острая, возникает поздно. Она может симулировать перекрут яичка или эпидидимит. Боль становится сильной и нестерпимой при инфаркте опухоли и прорастании серозной оболочки.
Рис. 1. Поражение яичка при тестикулярном рецидиве острого лимфобластного лейкоза у ребенка. Паренхима неоднородная.
УЗИ яичек при подозрении на опухоль проводится для исключения опухоли или ее подтверждения как при наличии, так и при отсутствии пальпируемых изменений, при увеличении размеров яичка, при наличии эпидидимита или гидроцеле, при лейкемиях, наличии забрюшинных опухолей, забрюшинных метастазов неизвестной опухоли, для контроля химио- или лучевой терапии опухоли яичка, для динамического наблюдения за пациентами с ранее леченными опухолями яичка, при наличии конкрементов в яичке для ранней диагностики опухоли.
При любом изменении эхоструктуры яичка прежде всего необходимо исключить опухоль. Первоначально опухоль обычно локализуется по задней части яичка, длительное время объем и форма яичка могут не изменяться. В большинстве случаев опухоль гипоэхогенна с мелкими беспорядочными внутренними эхосигналами (семинома, лимфома), но возможны гиперэхогенные (тератомы, эмбриональная карцинома, хорионэпителиома) и смешанные структуры. Наличие жидкости в пределах опухоли свидетельствует о ее распаде, кровоизлиянии или внутренней кисте [3]. Последняя встречается при тератомах. Опухоль может выглядеть как локальное поражение с четкими ровными контурами и как массивное, разрушающее паренхиму, с неправильными очертаниями.
Эхографическое исследование позволяет рано обнаружить даже не пальпируемые опухоли, оценить их распространенность, одно- или двухсторонность поражения.
Проводя дифференциальный диагноз, следует помнить, что эпидермальная киста напоминает опухолевое поражение, но является доброкачественной, содержит внутри себя ороговевающие ткани, поэтому выглядит неоднородной. Плотность внутренних эхоструктур достаточно высока. Окончательная дифференциальная диагностика возможна только по данным гистологических исследований, но вероятный диагноз тератомы важен для хирурга, так как позволяет изменить тактику операции и, при подтверждении наличия тератомы, воздержаться от орхэктомии, ограничившись органосохраняющим вмешательством. Следует помнить, что пункционная биопсия опасна возникновением «тракционных» опухолей (занос клеток неоплазмы в пункционный канал).
Нельзя говорить о стадии опухоли (Т1, Т2) по данным УЗИ яичка, так как часто не видно прорастания опухоли в белочную оболочку (Т1) или эпидидимис (Т2). Невозможно эхографически разграничить лейкемическую инфильтрацию и лимфому яичка, интерстициальную опухоль и опухоль, происходящую из герминативного эпителия. По данным ЭХОГ нельзя абсолютно уверенно говорить о доброкачественности или злокачественности образования, кровоизлиянии в опухоль или о кисте внутри нее.
Кисты яичек. Истинные кисты яичек встречаются крайне редко. Большинство кист, описываемых до внедрения в клиническую практику эхографии мошонки, оказались ложными. Истинная врожденная киста, как правило, односторонняя и одиночная. Выглядит как мелкая эхонегативная структура, может располагаться внутри яичка или быть связанной с белочной оболочкой и тогда пальпируется как плотная мелкая структура диаметром 3-4 мм. При нахождении внутри яичка она обычно располагается ближе к его середине. Гистологически истинная киста берет начало у корня яичка. Приобретенная семенная киста может достигать больших размеров, симулируя водянку оболочки. Однако в случае семенной кисты яичко оттеснено ею и не окружено жидкостью со всех сторон. При УЗИ внутреннее содержимое кисты, как правило, однородно, но по данным эхографии различить кисту яичка от его опухоли практически невозможно.
Эхографически орхит выглядит как увеличение размеров яичка с сохранением однородности внутренней структуры (важнейший дифференциально-диагностический признак с опухолями) или как смазанность, нечеткость рисунка паренхимы при нормальных очертаниях органа. При значительном воспалении вследствие отека паренхима яичка может быть гомогенно сниженной эхоплотности или неоднородной плотности. При остром орхите допплерографически регистрируется повышение кровоснабжения. В динамике на фоне лечения эхоплотность яичка при орхите возвращается к норме, но при поствоспалительных атрофических процессах может оставаться пониженной. Атрофия яичка возможна при хроническом воспалении, тогда же допплерографически регистрируется обеднение кровотока. Орхит может привести к формированию абсцесса. Абсцесс при проведении эхографии выглядит как ограниченное круглое образование без внутренних эхоструктур в поле орхита. Прогрессирование абсцесса устанавливается на основании его распространения и появления неоднородности в очаге [2].
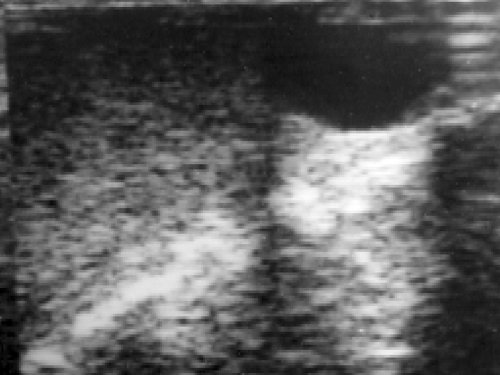
Рис. 2. Орхиэпидидимит. Головка придатка резко увеличена. Структура неоднородна. Реактивное гидроцеле.
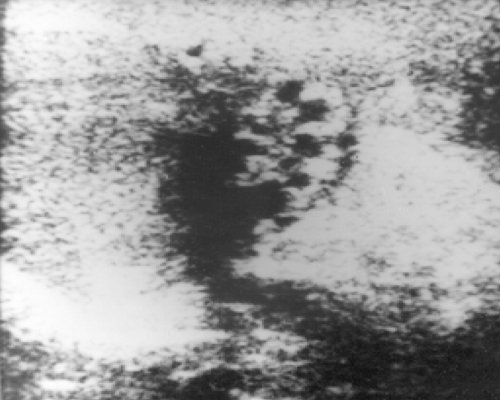
Рис. 3. Киста семенного канатика (сперматоцеле).
При сканировании в серой шкале расширенные вены выявляются при увеличении их размера на 2-3 мм как тяж кзади от яичка (рис. 4).
Рис. 4. Извитые расширенные вены при варикоцеле.
Травма мошонки. При травмах, требующих неотложного хирургического вмешательства (разрыв яичка, обширная гематома), ранний диагноз предотвращает необратимые последствия инфекционных осложнений и ишемической атрофии. Травма мошонки эхографически проявляется как гематоцеле, посттравматический эпидидимит, эпидидимическая гематома, гематома яичка или инфаркт, гиперемия яичка, его опухание и разрыв. При разрыве яичка видна линия разлома, фрагментация яичка, изменение контуров его и эхоплотности. В случае обширной гематомы необходимо применение цветного допплеровского картирования для оценки состояния сосудов и прогнозирования тактики хирургического вмешательства. Эхографически при гематоцеле жидкость неоднородна, в просвете определяется множество мелких перемещающихся эхоструктур.
Эхография при травме мошонки показана для уточнения ущерба (подтверждение или исключение разрыва яичка определяют прогноз), дифференциации гематомы мягких тканей от гематоцеле, динамического наблюдения за пациентом после хирургического вмешательства или для выработки показаний к проведению консервативной терапии.
Минимальный размер гематомы, при которой необходимо хирургическое вмешательство, неизвестен. Однако принято считать, что если размер субкапсулярной или внутрияичковой гематомы менее 1/3 диаметра яичка, то возможна выжидательная консервативная тактика. Точно так же маленькое гематоцеле без признаков разрыва яичка говорит против выбора хирургического метода лечения. Комбинация гематоцеле любого размера с интратестикулярной гематомой должна быть расценена как признак разрыва яичка даже при отсутствии эхографических признаков разрыва. В то же время есть сведения, что эхография может оказаться недостаточно информативной. Так, при разрыве яичка точность ультразвуковой диагностики составила 50%, поэтому рекомендуется раннее оперативное вмешательство при подозрении на разрыв яичка.
Рис. 5. Распространение гематомы из забрюшинного пространства (справа) в мошонку.
Эхографически перекрут яичка характеризуется негомогенностью изображения паренхимы с беспорядочным чередованием гипер- и гипоэхогенных участков, утолщением покровных тканей мошонки, отечным гиперэхогенным придатком, очень небольшим по объему гидроцеле. На ранней стадии эхографически при сканировании в режиме серой шкалы изменений можно и не обнаружить или они неспецифичны (изменение эхоплотности). Позднее регистрируется изменение структуры яичка (инфаркт и кровотечение). При сопоставительных исследованиях показано, что при неизмененной эхоплотности яичко при операции оказывается жизнеспособным, при гипоэхогенных или неоднородных по эхогенности яичек они нежизнеспособны [12]. Все остальные эхографические признаки (размеры яичка, кровоснабжение и толщина кожи мошонки, наличие реактивного гидроцеле) прогностически незначимы.
Необходимо применение тканевого (энергетического) допплера. Исследование необходимо проводить симметрично, чтобы выявить минимальные изменения, как например при неполном перекруте или самопроизвольном разрешении. В пораженном яичке кровоток обедняется и даже полностью не определяется (при воспалении кровоток усиливается). Самопроизвольное устранение перекрута приводит к реактивному усилению кровотока, что четко видно по сравнению с предыдущими исследованиями.
Эхографическое исследование обязательно и с точки зрения дифференциальной диагностики перекрута яичка с целым рядом состояний («острая мошонка»): ущемленная грыжа, ущемленное яичко, идиопатическое кровоизлияние в яичко, отек при болезни Шенляйн-Геноха или панкреатите и т.д.
Выводы
Таким образом, УЗИ мошонки показано при болях в ней, травмах, лейкемиях и лимфомах, забрюшинных опухолях, увеличении размеров мошонки или наличии необычных пальпируемых образований, отсутствии яичек при пальпации, уменьшении или увеличении их размеров, синдромах долихостеномелии, гипогонадизма, хромосомной патологии, гинекомастии и при многих других гормональных нарушениях.
Комплексные клинико-эхографические исследования с цветным картированием потока крови позволяют на ранних стадиях уточнить и расширить клиническую трактовку диагностического случая и своевременно провести правильное лечение, осуществить адекватное динамическое наблюдение.
Литература
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.