желтуха при панкреатите что делать
Желтуха при панкреатите что делать
Петрушина М.В.
Ассистент кафедры хирургии №3 Медико-профилактического факультета ВГМУ, Г. Владивосток
Патология панкреато-дуоденальной зоны традиционно продолжает занимать одно из ведущих мест в структуре заболеваемости отделений общехирургического профиля. Нами проведён анализ 101 истории болезни пациентов, находящихся на стационарном лечении по поводу острого панкреатита, с целью выявления общих закономерностей лечебной и диагностической тактики в случаях возникновения механической желтухи на фоне вышеуказанной патологии.
Синдром механической желтухи при остром панкреатите является одним из ведущих и уступает по частоте проявлений лишь болевому. В исследуемой группе диагноз механической желтухи был выставлен в 38,6% случаев, среди которых преобладающее большинство составили женщины в возрасте старше 50 лет (27,7%).
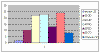
Таблица 1.Распределение по возрасту больных острым панкреатитом.
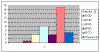
Таблица 2. Распределение по возрасту больных механической желтухой при остром панкреатите.
Критериями постановки диагноза послужили:
повышение уровня общего билирубина за счёт фракции прямого более, чем в 2 раза по сравнению с нормой;
появление желтушного окрашивания кожи и видимых слизистых;
появление у больного жалоб на наличие обесцвеченного кала и мочу тёмного цвета.
Кроме того, при остром панкреатите желтуха во всех случаях сопровождалась характерным для острого панкреатита болевым синдромом и гиперамилаземией.
Основываясь на современных диагностических методах (ультрасонография, РХПГ, КТ) нами выделены основные причины механической желтухи при остром панкреатите.
анатомические особенности расположения холедоха по отношению к головке поджелудочной железы;
допустимые интервалы погрешности сонографического метода исследования, когда по разным причинам бывает сложно определить истинные размеры исследуемого органа (неадекватная подготовка больного, низкая разрешающая способность аппарата УЗИ, выраженный гиперпневматоз);
недооценка факторов, нередко имеющих место при остром панкреатите, осложнённом механической желтухой, коими являются:
а) реактивный гепатит (18 случаев) – 78,2%;
б) наличие пальпируемого инфильтрата в проекции поджелудочной железы (5 случаев) – 21,7%;
в) объёмное образование головки поджелудочной железы (4 случая) – 17,4%;
г) холедохолитиаз (3 случая) – 13%;
д) расширение холедоха без признаков наличия в просвете конкрементов, как следствие стриктуры терминального его отдела (11 случаев) – 47,8 %.
Критериями постановки диагноза явились результаты ультрасонографии, РХПГ, в 33,3% случаев подтверждённые интраоперационно. В данном случае высокую диагностическую ценность преобретает РХПГ с ПСТ, хотя проведение этой эндоскопической операции не всегда безопасно при остром панкреатите. В исследуемой группе РХПГ произведена в 6 случаях возникновения механической желтухи: в 3-х случаях – с диагностической целью; в 3-х случаях – с лечебной, когда в 2 случаях, используя ПСТ, удалось устранить причину желтухи, расширив стриктуру терминального отдела холедоха, в 1 случае – удалив резидуальный конкремент общего желчного протока, как прявление ПХЭС. В указанных случаях дальнейшего хирургического вмешательства на желчевыводящих путях не потребовалось. В 2 случаях РХПГ явилась первым этапом лечебно-диагностических мероприятий при указанной патологии, где вторым этапом последовала лапаротомия с наложением билиодигестивного анастомоза.
Операции на желчевыводящих путях при остром панкреатите, осложнённом механической желтухой, имеют свои особенности:
необходимо произвести тщательную ревизию внепечёночных желчных путей, которую во всех случаях целесообразно дополнить интраоперационной холангиографией;
независимо от наличия или отсутствия патологических изменений холедоха необходимо выполнять наружное дренирование общего желчного протока, чаще всего осуществляемое по методу Холстеда-Пиковского через культю пузырного протока, (в наших наблюдениях подобное оперативное вмешательство выполнено 5 пациентам (38,5%);
при наличии стриктуры терминального отдела холедоха необходимо наложение билиодигестивного анастомоза. В исследуемой группе в 3 случаях операция закончилась наложением холедоходуоденоанастомоза по Юрашу, в 1 случае – наложен холедохоеюноанастомоз по Ру;
необходимо произвести тщательную ревизию поджелудочной железы, учитывая что в 15,4 % в исследуемой группе выявлен мелкоочаговый панкреонекроз, требующий дополнительно дренирования сальниковой сумки;
во всех случаях острого панкреатита при ЖКБ необходимо выполнитьпарапанкреатическую блокаду;
необходима адекватная инфузионная и антибактериальная терапия в послеоперационном периоде.
Анализ клинической практики лечения острого панкреатита с явлениями механической желтухи показал, что соблюдение вышеуказанных лечебно-диагностических принципов позволяет добиться повышения качества лечения пациентов указанной группы, которое выражается в снижении уровня летальности до нулевой отметки, сокращении сроков госпитализации и снижением частоты осложнений.
МЕХАНИЧЕСКАЯ ЖЕЛТУХА: диагностический алгоритм и лечение
Cреди хирургических заболеваний печени и внепеченочных желчных путей наиболее тяжелыми могут быть признаны те, которые сопровождаются стойкой непроходимостью магистральных желчных протоков с последующим развитием механической желтухи (МЖ). Проблемы диагн
Cреди хирургических заболеваний печени и внепеченочных желчных путей наиболее тяжелыми могут быть признаны те, которые сопровождаются стойкой непроходимостью магистральных желчных протоков с последующим развитием механической желтухи (МЖ). Проблемы диагностики и дифференциальной диагностики причин обтурации желчных путей не потеряли актуальности и в настоящее время. Хирургические вмешательства у больных МЖ, выполняемые по экстренным показаниям, сопровождаются большим числом осложнений, а летальность достигает 15-30%, что в 4 раза выше, чем в тех случаях, когда МЖ удается ликвидировать до операции [3, 7]. Огромный опыт, накопленный зарубежными и отечественными хирургами, показывает, что синдром МЖ возникает у 15-40% больных с желчнокаменной болезнью (ЖКБ) и у всех больных, имеющих опухолевое поражение желчных путей [1, 5, 9]. Декомпрессия билиарной системы является одной из главных целей и важнейшим компонентом лечебных мероприятий у этих пациентов.
Людей, страдающих МЖ, следует относить к группе пациентов с острыми хирургическими заболеваниями. В настоящее время большинство зарубежных и отечественных авторов считают оптимальным проведение лечения больных МЖ в два этапа [1, 2, 3, 7, 9, 10]. На первом этапе выполняют временную наружную или внутреннюю декомпрессию билиарных путей с помощью различных методов желчеотведения, а на втором, после ликвидации МЖ, при плановой операции стараются устранить причину, вызвавшую МЖ. Такая тактика лечения позволяет добиться уменьшения количества послеоперационных осложнений и снижения уровня общей летальности.
Вместе с тем в ходе разработки способов желчеотведения у больных МЖ возникает ряд проблем и спорных вопросов. Тяжелыми осложнениями МЖ являются холангит и печеночная недостаточность (ПН). Ведущие факторы в патогенезе холангита — холестаз с последующим присоединением инфекции.
В последнее время для декомпрессии желчных путей используют малоинвазивные эндоскопические или чрескожные чреспеченочные методы желчеотведения под контролем рентгенологического аппарата, ультразвукового аппарата (УЗИ), компьютерного томографа (КТ) или лапароскопа [2, 4, 6, 8, 10]. В 2001 году исполнилось 75 лет с начала применения чрескожных методов контрастирования билиарной системы (Burckhardt H., Muller W., 1921) и 40 лет — чрескожного чреспеченочного желчеотведения у больных МЖ (Remolar I. et al., 1956).
Узловыми вопросами в лечении МЖ остаются сроки и виды декомпрессивных вмешательств, методы профилактики и лечения послеоперационной ПН. Кроме того, оценки эффективности, преимуществ и недостатков различных «закрытых» и «открытых» методов декомпрессии желчных путей при МЖ не проводилось. Поэтому проблема выбора инструментальной дооперационной декомпрессии желчных протоков при МЖ и гнойном холангите остается предметом дискуссии.
Итак, основная цель хирургического вмешательства при МЖ — декомпрессия желчевыводящих путей, устранение обтурации, ликвидация желтухи и профилактика возникновения или прогрессирования ПН. В настоящее время арсенал желчеотводящих методов при МЖ достаточно велик и включает в себя:
МЖ может быть доброкачественного (наблюдается у 45-55% больных) и злокачественного генеза. Среди МЖ доброкачественного генеза наиболее часто встречается холедохолитиаз, в остальных случаях речь идет о рубцовых стриктурах внепеченочных желчных путей, панкреатитах, паразитарных заболеваниях гепатобилиарной зоны, дивертикулах и доброкачественных опухолях большого дуоденального сосочка (БДС). Опухолевая природа заболевания обусловлена раком головки поджелудочной железы (ПЖ), БДС, желчного пузыря, гепатикохоледоха, ворот печени и метастазами рака другой локализации в печень.
Накопленный опыт лечения больных МЖ позволил нам разработать и внедрить новый алгоритм диагностики и лечения данной категории больных. В алгоритм диагностики МЖ кроме стандартного клинико-лабораторного исследования входят УЗИ, эзофагогастродуоденоскопия (ЭГДС), ЭРХПГ, КТ, ЧЧХГ и лапароскопия. Каждое исследование при необходимости можно превратить из диагностической процедуры в лечебную. При разработке алгоритма мы исходили из того, что МЖ должна быть ликвидирована как можно раньше от начала заболевания из-за опасности развития холангита и ПН. При этом процесс диагностики МЖ не должен отодвигать сроки начала ее лечения. Целесообразно диагностику и лечение МЖ проводить одновременно, хотя нередко лечение опережает по времени дифференциальную диагностику причины и уровня обтурации желчных путей.
Лечение больных с МЖ должно носить комплексный характер. Консервативные мероприятия кроме нормализации гомеостаза и инфузионной терапии включают следующие мероприятия:
Все существующие малоинвазивные методы декомпрессии билиарной системы можно разделить на две группы: эндоскопические (без нарушения целостности кожного покрова) и чрескожные. К первой группе относятся ЭРХПГ с ЭПСТ, назобилиарное дренирование, различные варианты эндопротезирования желчных путей. ЭРХПГ с ЭПСТ на протяжении многих лет остается основным методом эндоскопического лечения холедохолитиаза. Этот метод позволяет в 85-90% случаев удалять конкременты из общего желчного протока и восстанавливать желчеотток. ЭРХПГ дает возможность не только контрастировать протоки, но и визуально оценить состояние БДС, а также периампулярной области. С этой точки зрения возможности ЭРХПГ, безусловно, шире по сравнению с другими методами исследования желчевыводящих путей. При наличии крупных фиксированных камней по ходу магистральных желчных протоков к ретроградному контрастированию последних прибегать не следует, ограничившись проведением УЗИ или КТ. Ретроградное контрастирование в этом случае ведет к ухудшению состояния больного в связи с увеличением гипертензии во внутрипеченочных протоках, инфицированием и затрудненной эвакуацией контрастного вещества и желчи. В такой ситуации показана чрескожная чреспеченочная декомпрессия желчных путей. Если размер камня больше диаметра образованного устья общего желчного протока, прибегают к внутрипротоковому разрушению камня с помощью ретроградной механической литотрипсии. Эта методика, по данным многих зарубежных авторов, может быть признана высокоэффективной. Иногда ЭРХПГ с ЭПСТ недоступна — после резекции желудка по Бильрот-II, наличие крупных дивертикулов и непреодолимых препятствий в устье общего желчного протока.
Необходимость во временном эндопротезировании гепатикохоледоха и назобилиарном дренировании вызвана наличием у пациентов выраженной желтухи и холангита в условиях, когда санация гепатикохоледоха оказалась неполной и желчеотток не был окончательно восстановлен. Назобилиарное дренирование в этих случаях помимо желчеотведения позволяет также промывать желчные пути растворами антибиотиков, что способствует быстрой ликвидации холангита и дает возможность выполнять рентгеноконтрастные исследования для контроля за отхождением фрагментов разрушенного камня и мелких конкрементов.
Транспапиллярное эндопротезирование гепатикохоледоха нами выполняется в основном при опухолях панкреатобилиарной зоны, стриктурах. Для этой цели используются стандартные эндопротезы фирм «Olimpus» (Япония) и «Willson-Cook» (США), сроки функционирования которых составляют 4-5 месяцев. Перед эндопротезированием выполняется ЭПСТ в целях профилактики острого панкреатита, который может возникнуть при обтурации устья панкреатического протока концом эндопротеза.
Ко второй группе малоинвазивных методов декомпрессии желчных путей относят ЧЧХГ с ЧЧХС, чрескожную чреспеченочную холецистостомию под контролем УЗИ, КТ или лапароскопа. Несмотря на совершенствование УЗИ диагностики и КТ, объективная информация о патологии желчных протоков, достаточная для принятия решения о методе декомпрессии, может быть получена только при прямом контрастировании желчных путей. В последние 10 лет широкое распространение получили методы чрескожных чреспеченочных эндобилиарных вмешательств [2, 5, 7, 8, 10]. Их удается осуществить независимо от уровня и протяженности обтурации желчных путей. Осложнения и летальность при них составляют от 3 до 10%. На начальном этапе ЧЧХГ проводили в целях дифференциальной диагностики МЖ, определения уровня блока желчных протоков, решения вопроса о возможности выполнения наружного дренирования. Абсолютными противопоказаниями к ЧЧХГ мы считаем непереносимость контрастных препаратов и выраженные нарушения свертывающей системы крови.
С внедрением в клиническую практику УЗИ, КТ потребность в выполнении ЧЧХГ сократилась. В настоящее время мы выполняем ЧЧХГ у больных с незначительной дилятацией желчных протоков, а также при подозрении на доброкачественную стриктуру желчных протоков и вентильный камень дистального отдела гепатикохоледоха у пациентов, которым невозможно выполнить ЭРХПГ.
В последние годы наложение чрескожной чреспеченочной холецистостомы под контролем УЗИ, КТ или лапароскопа стало наиболее распространенным методом, позволяющим не только сразу установить характер и место обтурации желчных путей, но и осуществить их декомпрессию. Рентгенологический вид блока при заболеваниях, вызывающих обтурационную желтуху, не является строго специфичным, что может быть объяснено различной распространенностью процесса, наличием мелких включений, замазкоподобных масс и воспалительного отека. Противопоказания к чрескожным чреспеченочным вмешательствам — множественные метастазы в печень, крайне тяжелое состояние больных с некорригируемой ПН, выраженная гипокоагуляция с угрозой кровотечения.
Целесообразность применения каждого метода декомпрессии определяется несколькими факторами, основными из которых являются:
Преимущественное значение, определяющее лечебный результат, имеют два первых фактора.
С учетом накопленного нами опыта мы рекомендуем придерживаться следующей схемы лечебно-диагностических малоинвазивных инструментальных вмешательств при МЖ: клинико-лабораторные данные, УЗИ, КТ Ѓ ЭРХПГ или ЧЧХГЃ ЭПСТ или ЧЧХС или холецистостомия Ѓ лапаротомия.
Если возможности малоинвазивных методов декомпрессии желчных протоков исчерпаны или ограничены, то в срочном порядке больному показана лапаротомия с выполнением одного из методов интраоперационного желчеотведения.
Адекватность декомпрессии оценивается нами путем изучения функционального состояния печени и изменения пейзажа микрофлоры. О степени нарушения функционального состояния печени позволяют судить данные радиоизотопной гепатографии, антипириновой и биливердиновой проб, которые выявляют снижение поглотительно-выделительной и обезвреживающей функций печени, повышение уровня билирубина в крови. Для выявления степени инфицированности желчи и определения эффективности антибактериальной терапии проводится изучение микрофлоры и количественного бактериологического анализа желчи методом газовой хроматографии и масс-спектрометрии.
Таким образом, малоинвазивные эндоскопические и чрескожные чреспеченочные декомпрессионные вмешательства представляют собой эффективный способ восстановления желчеоттока при обструкции билиарной системы. Эти методики позволяют достаточно быстро и эффективно ликвидировать МЖ и холангит, дают возможность проводить хирургические вмешательства в наиболее благоприятных условиях, в плановом порядке, а у больных пожилого возраста с тяжелой сопутствующей патологией могут служить альтернативой хирургическому лечению. Эти вмешательства малотравматичны и сопровождаются небольшим числом осложнений. Применение этих методов позволяет значительно улучшить результаты лечения больных МЖ.
Литература
1. Данилов М. В., Глабай В. П., Кустов А. Е. и др. Хирургическое лечение больных механической желтухой опухолевой этиологии //Анналы хир. гепатологии. 1997. Т. 2. С. 110-116.
2. Ившин В. Г., Якунин А. Ю., Макаров Ю. И. Чрескожные чреспеченочные диагностические и лечебные вмешательства у больных с механической желтухой //Анналы хир. гепатологии. 1996. Т. 1. С. 121-131.
3. Каримов Ш. И. Эндобилиарные вмешательства в диагностике и лечении больных с механической желтухой. Ташкент: Издательство им. Ибн Сины, 1994. 239 с.
4. Прокубовский В. И., Капранов С. А. Чреспеченочное эндопротезирование желчных протоков //Хирургия. 1990. № 1. С.18-23.
5. Савельев В. С., Прокубовский В. И., Филимонов М. И. и др. Чрескожное чреспеченочное дренирование желчных путей при механической желтухе //Хирургия. 1988. № 1. С. 3-7.
6. Хрусталева М. В. Современные эндоскопические транспапиллярные методы лечения механической желтухи //Анналы НЦХ РАМН. 1997. С. 39-42.
7. Шаповальянц С. Г., Цкаев А. Ю., Грушко Г. В. Выбор метода декомпрессии желчных путей при механической желтухе //Анналы хир. гепатологии. 1997. Т. 2. С. 117-122.
8. Cotton P. B. Endoscopic management of biliary strictures //Annu gastrointes. endoscopy. 1993. P. 6.
9. Guschieri A., Buess G., Perissat J. Operative manual of endoscopic surgery //Springer-Verlag. 1993. V. 2. P. 273.
10. Murai R., Hashig Ch., Kusujama A. Percutaneus stenting for malignant biliary stenosis //Surgical endoscopy. 1991. V. 5. P. 140.
Панкреатит: причины, симптомы и лечение
В России панкреатит — один из наиболее популярных диагнозов. Им принято объяснять практически любую боль в животе, а нередко его «диагностируют» при УЗИ поджелудочной железы у человека без каких-либо симптомов. Разбираемся в тонкостях заболевания вместе с к. м. н., гастроэнтерологом GMS Clinic Алексеем Головенко.
Что такое панкреатит
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь. Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Острый панкреатит — болезненное и очень опасное заболевание. Симптомы его практически невозможно перетерпеть «на ногах»: это сильнейшая непроходящая боль под ложечкой и под левым ребром, которая часто отдает в спину (возникает так называемая опоясывающая боль). Человек с острым панкреатитом часто даже занимает особенное положение на кровати — лежит на левом боку, чтобы не усиливать боль движениями ребер при дыхании. У большинства людей с острым панкреатитом возникает сильная тошнота и рвота, любой прием пищи усиливает боль: ведь поджелудочная железа при приёме пищи начинает выделять ферменты, а это усиливает кровоток, а значит и боль. У многих людей поднимается температура тела.
Диагностика острого панкреатита — удел не столько гастроэнтерологов, сколько хирургов, поскольку интенсивность боли может быть такой же, как при аппендиците и другой «хирургической» патологии.
Как возникает острый панкреатит
Около 70% всех случаев острого панкреатита возникают или из-за отравления алкоголем, или из-за желчнокаменной болезни. Избыточное употребление алкоголя (даже без предыстории в виде алкоголизма) вызывает воспаление поджелудочной железы. По этой же причине люди, систематически злоупотребляющие выпивкой, имеют все шансы не только оказаться в больнице с тяжелым острым панкреатитом, но и долгие годы снова испытывать болевые приступы. Камень желчного пузыря тоже может вызвать панкреатит: проток, выносящий желчь из пузыря в 12-перстную кишку, сливается с протоком поджелудочной железы. Такая ситуация — билиарный панкреатит — требует экстренного вмешательства, например, для рассечения большого дуоденального сосочка: это место впадения протоков в кишку.
Острый панкреатит также может вызвать токсическое действие некоторых лекарств, травма железы при операции или высокое содержание жиров в крови. Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
С острым панкреатитом разобрались. А хронический?
Если токсическое воздействие на поджелудочную железу не прекращается (например, человек продолжает злоупотреблять выпивкой) или орган был очень сильно поврежден при первом (остром) эпизоде панкреатита, боль возобновляется вновь и вновь.
При обострениях хронического панкреатита анализы крови могут оставаться нормальными. Зато со временем могут появляться внешние признаки, которые врачи обнаруживают, обследуя поджелудочную железу при помощи ультразвука (УЗИ), рентгена (КТ, или компьютерная томография) или магнитно-резонансного исследования (МРТ). Это сужения протоков поджелудочной железы, появление в ней уплотнений — кальцинатов, а также возникновение кист — пузырьков с жидкостью на месте погибшей ткани. Обследование при подозрении на хронический панкреатит проводят ещё с одной важной целью — не пропустить рак поджелудочной железы, который может вначале сопровождаться теми же симптомами.
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
Как лечить хронический панкреатит
В целом смысл лечения хронического панкреатита — устранить боль. Для этого используют противовоспалительные препараты, например парацетамол. Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
У большинства моих знакомых поставлен диагноз «панкреатит», но они не пьют спиртное и ни разу не попадали в больницу с сильным болями. Что не так?
Скорее всего, как и многим другим россиянам, диагноз панкреатита в такой ситуации поставили исключительно по результатам УЗИ. Грамотный специалист по ультразвуковой диагностике не станет устанавливать диагноз за терапевта, гастроэнтеролога или хирурга. Он только опишет изменения и предложит коллеге самому интерпретировать изменения поджелудочной железы. Нередко так называемые диффузные изменения поджелудочной железы становятся поводом поставить диагноз панкреатита человеку вообще без каких-либо симптомов. Это неправильно.
Да и у ультразвукового метода, как у любого способа диагностики, возможности не безграничны. При настоящем панкреатите предпочтение отдаётся магнитно-резонансной или эндоскопической холангиопанкреатографии. При этих методах получают очень точное изображение протоков поджелудочной железы.
Диффузные изменения поджелудочной железы чаще всего оказываются довольно безобидным накоплением в железе жировой ткани. При отсутствии типичных симптомов хронического панкреатита — изматывающей боли после еды у человека, уже перенёсшего когда-то острый панкреатит, такая ультразвуковая картинка должна всего лишь стать поводом проверить холестерин и, возможно, активнее бороться с избыточной массой тела. Кроме того, очень часто за хронический панкреатит принимают самые частые заболевания в гастроэнтерологии — функциональные расстройства, например синдром раздражённого кишечника. Это неопасное, но очень неприятное заболевание, при котором кишка становится слишком чувствительна к растяжению газом и пищей, реагируя спазмом (коликами). Очень часто такая функциональная боль (то есть боль, не связанная с воспалением или опухолью) возникает у людей, пребывающих в постоянном стрессе. Потому и лечение функциональной боли — это не только приём лекарств-спазмолитиков и других гастроэнтерологических препаратов, но и работа с психоэмоциональным состоянием: когнитивно-поведенческая психотерапия, увеличение физической активности и даже йога.