что означает другие уточненные формы легочно сердечной недостаточности
Сердечная недостаточность
Сердечный цикл
Сердечный цикл состоит из очень тонко и точно синхронизированных электрических и механических процессов, которые приводят к ритмичному сокращению предсердий и желудочков, благодаря чему кровь поступает в малый и большой круг кровообращения. Механическая систола отражает сокращение желудочков, а диастола — их расслабление и наполнение кровью. Во время сердечного цикла кровь из системных и легочных вен непрерывно поступает в сердце через правое и левое предсердия, соответственно. Во время диастолы кровь поступает из предсердий в желудочки через открытые трехстворчатый и митральный клапаны. Сокращение желудочков означает начало механической систолы, в результате которой кровь выбрасывается в сосуды малого и большого круга кровообращения.
Понятие сердечная недостаточность
В норме сердце при относительно низком давлении во время диастолы принимает в себя кровь и при более высоком давлении в систолу проталкивает кровь вперед. Сердечная недостаточность определяется как неспособность сердца перекачивать объем крови, необходимый для обеспечения метаболических потребностей организма («систолическая дисфункция») или возможность обеспечивать эти потребности только благодаря ненормально высокому давлению заполнения полостей сердца («диастолическая дисфункция»), или за счет обоих этих механизмов.
Причины сердечной недостаточности
Сердечная недостаточность может быть основным проявлением практически всех болезней сердца, включая атеросклероз коронарных сосудов, инфаркт миокарда, приобретенные пороки клапанов сердца, врожденные пороки сердца, аритмии и кардиомиопатии.
В зависимости от снижения функциональной способности того или иного желудочка сердца, различают:
Все возможные этиологические факторы по механизму развития левожелудочковой сердечной недостаточности можно разделить на:
В свою очередь, левожелудочковая сердечная недостаточность — наиболее частая причина развития правожелудочковой недостаточности, которая в данном случае обусловлена увеличением постнагрузки из-за дисфункции левого желудочка и повышения сопротивления легочных сосудов.
Причинами развития правожелудочковой недостаточности наиболее часто являются
Как и в случае с левожелудочковой недостаточностью, изолированная правожелудочковая недостаточность негативно влияет на функциональную способность левого желудочка, так как уменьшение выброса крови правым желудочком приводит к снижению наполнения левого желудочка и, как следствие, к уменьшению ударного объема и сердечного выброса.
К факторам, провоцирующим возникновение симптомов застоя у больных с компенсированной сердечной недостаточностью, относятся
Состояния, сопровождающиеся активацией метаболических процессов
Увеличение объема циркулирующей крови
Состояния, сопровождающиеся повышением постнагрузки
Признаки сердечной недостаточности
✔ Наиболее выраженным симптомом хронической левожелудочковой недостаточности является одышка при нагрузке, что связано с венозным застоем в легких или низким сердечным выбросом. По мере прогрессирования заболевания одышка может наблюдаться и в состоянии покоя.
✔ Часто сердечная недостаточность сопровождается ортопноэ, ночными приступами сердечной астмы и ночным кашлем. Ортопноэ — это затруднение дыхания в положении лежа и уменьшающееся в сидячем положении. Причиной данного симптома служит перераспределение крови из органов брюшной полости и нижних конечностей в легкие в положении лежа. В некоторых случаях, ортопноэ бывает настолько выражено, что больной вынужден спать в положении сидя.
✔ Ночные приступы сердечной астмы — это тяжелые приступы одышки во время ночного сна. Данный симптом наблюдается в положении лежа при проникновении в кровь жидкости из отеков нижних конечностей, что приводит к увеличению объема циркулирующей крови и венозного возврата в сердце и легкие.
✔ Ночной кашель — также является симптомом застоя крови в легких, его механизм развития идентичен механизму развития ортопноэ. В некоторых случаях может наблюдаться кровохаркание, что обусловлено разрывом вен бронхов из-за их полнокровия.
✔ К типичным проявлениям сердечной недостаточности относятся спутанность сознания и уменьшение дневного диуреза, вследствие уменьшения кровоснабжения головного мозга и почек, соответственно. Иногда может быть усилен ночной диурез, так как в положении лежа кровоснабжение почек улучшается. Также характерна общая слабость и быстрая утомляемость, ввиду недостаточного кровоснабжения скелетной мускулатуры.
✔ Больные с изолированной правожелудочковой недостаточностью, нередко испытывают чувство дискомфорта в правом подреберье, что обусловлено избыточным кровенаполнением печени и растяжением ее капсулы. В тяжелых случаях, возможно скопление жидкости в брюшной полости (асцит). Также характерным признаком является развитие периферических отеков, особенно на лодыжках. Если больной длительное время находился в вертикальном положении, то такие отеки усиливаются к концу дня, исчезая при этом утром.
На практике для оценки тяжести сердечной недостаточности часто используют классификацию Нью-Йоркской Ассоциации кардиологов (NYHA):
I класс — Физическая активность не ограничена
II класс — Легкое ограничение активности. Появление одышки и слабости после умеренной физической нагрузки
III класс — Выраженное ограничение активности. Одышка после минимальной физической нагрузки
IV класс — Тяжелое ограничение активности. Симптомы сердечной недостаточности в покое
Принципы медикаментозного лечения сердечной недостаточности
Лечение сердечной недостаточности должно быть направлено на достижение следующих целей:
Хирургическое лечение сердечной недостаточности
Сердечная недостаточность у больных кардиохирургического профиля встречается в самых различных возрастных группах и при самых разнообразных заболеваниях сердца. Интенсивному лечению, в том числе и хирургическому, подлежат пациенты с высокой угрозой для жизни и резистентные к медикаментозной терапии. К этой категории относятся больные с дилатационной кардиомиопатией, ишемической кардиомиопатией, гипертрофической обструктивной кардиомиопатией (ГОКМП) и посткардиотомной (послеоперационной) сердечной недостаточностью.
Фармакологические методы лечения сердечной недостаточности, бесспорно, играют важнейшую роль, однако имеющиеся в настоящее время препараты оказывают весьма опосредованный и нестойкий эффект у пациентов в терминальной стадии заболевания. Однолетняя выживаемость таких больных составляет не более 50%. И это притом, что ежегодно синтезируется более 30 новых препаратов, направленных на лечение сердечной недостаточности. Единственным признанным эффективным вариантом лечения критической сердечной недостаточности остается трансплантация сердца. На сегодняшний день в мире выполнено более 70 000 операций по трансплантации сердца. При этом ежегодно выполняется более 3 000 операций, из них около 2 000 в США. Однако количество больных, нуждающихся в пересадке сердца, значительно превышает количество доноров. Как результат этого – высокая, увеличивающаяся с каждым годом смертность пациентов, находящихся в «листе ожидания». Такая неутешительная динамика требует развития новых способов лечения критической сердечной недостаточности, и интерес к данной проблеме за последнее время значительно возрос среди ученых всего мира. Подтверждением этому является успешная разработка систем вспомогательного кровообращения, полностью или частично облегчающих работу патологически измененного сердца.
Под понятием «система вспомогательного кровообращения» следует понимать механические системы, производящие перемещение крови с целью снижения работы миокарда и/или увеличения его энергоснабжения.
Легочная эмболия с упоминанием об остром легочном сердце (I26.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
I26.0 Легочная эмболия с упоминанием об остром легочном сердце. Острое легочное сердце БДУ
Острая правожелудочковая недостаточность (острое легочное сердце) характеризуется острым расширением сердца и легочной артерии, выраженной гипертензией в них, снижением сократительной функции правых отделов сердца, нарушаем диффузии газов в легких и гипоксемией, застоем в большом круге кровообращения.
Диагностика острого легочного сердца основывается на быстрой оценке клинической ситуации, использовании в целях экспресс-информации ЭКГ и рентгенографии, зондирования правых отделов сердца и легочной артерии с последующей селективной ангиопульмонографией, изучении газового состава артериальной крови.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Эпидемиология
Факторы и группы риска
С целью более адекватной диагностики ТЭЛА были предложены различные шкалы для подтверждения вероятности ее развития. Одной из наиболее используемых из этих шкал был Женевский счет клинической вероятности ТЭЛА. В данной шкале все факторы риска развития ТЭЛА распределялись по баллам, а суммарное количество баллов говорило о величине вероятности развития ТЭЛА у конкретного пациента.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Начало заболевания, как правило, острое. Клиническая картина зависит от характера основного процесса, степени поражения легочных сосудов и выраженности дыхательной недостаточности. Одним из характерных симптомов ТЭЛА и острого легочного сердца является внезапное появление одышки. Возникает также резкая кинжальная боль за грудиной, как при инфаркте миокарда. Кровохарканье и боль в груди как признаки развития инфаркта легкого вначале появляются редко. Головокружение, тошнота, рвота, потеря сознания, судороги — признаки циркуляторной гипоксии мозга и в общем не патогномоничны для ТЭЛА. При объективном обследовании нередко отмечаются признаки кардиогенного шока со снижением артериального давления, симптомами гипоперфузии периферических тканей, цианоз, вздутие шейных вен (повышение венозного давления), возможно быстрое набухание и болезненность печени, во втором и третьем межреберье слева усиленная пульсация. При аускультации над легочной артерией 2-й тон усиливается, появляется систолический, а иногда и диастолический шум; у мечевидного отростка нередко выслушивается ритм галопа.
Диагностика
– зубец Р в отведениях II и III становится высоким, иногда заостренным (так называемая Р-pulmonale), возрастает амплитуда его положительной фазы в отведении V1.
Рентгенография органов грудной клетки
Характерные рентгенологические симптомы в начале заболевания отсутствуют. В последующем может определяться расширение ствола легочной артерии, увеличение правого желудочка, выпячивание правой дуги и верхней полой вены. При ТЭЛА — рентгенологическая картина обтурации крупных ветвей. Рентгенологические симптомы обтурации крупных ветвей легочной артерии без развития инфаркта легкого:
1) выбухание легочного конуса и расширение тени сердца вправо за счет правого предсердия;
2) резкое расширение корня легкого (реже двустороннее), его обрубленность, деформация, фрагментация;
3) ампутация на уровне устья долевой артерии с регионарным исчезновением или ослаблением сосудистого рисунка;
4) локальное просветление дисковидных ателектазов в легких;
5) высокое стояние диафрагмы на стороне поражения.
В диагностике степени выраженности правожелудочковой сердечной недостаточности первостепенное значение придается инвазивным методам исследования гемодинамики с зондированием правых отделов сердца, легочной артерии и с последующей артериографией легких. В начале заболевания имеется прямая зависимость между объемом поражения сосудов легких и внутрисердечным давлением. Центральное венозное давление также возрастает и превышает нормальный уровень 0,7—0,9 кПа (5—7 мм рт. ст.) в 1,5—2, а то и в 3 раза. Систолическое давление в правом желудочке и легочной артерии повышается до 5,3— 8 кПа (40—60 мм рт. ст.), возрастает также ДДЛА (до 20—24 ми рт. ст.), в то время как давление «заклинивания» в легочных капиллярах остается нормальным (1,1—1,5 кПа — 8—11 мм рт. ст.). Такие различия в уровне давления в разных участках сосудов малого круга кровообращения (особенно между ДДЛА и давлением «заклинивания») являются важными диагностическими критериями ТЭЛА. По мере прогрессирования сердечной недостаточности систолическое давление в правых отделах сердца и легочной артерии снижается, наряду с этим уменьшается и сердечный выброс. В случаях же быстрого лизироваиия сгустка и восстановления проходимости по артериальному руслу легочная гипертензия также уменьшается, однако при этом сердечный выброс возрастает.
У больных с острой правожелудочковой недостаточностью снижается р02 артериальной крови ниже 10,7 кПа (80 мм рт. ст.). Немаловажное значение в диагностике ТЭЛА приобретает сравнительное определение р02 артериальной крови при дыхании атмосферным воздухом и 100 % кислородом в течение 30 мин. Снижение р02 в артериальной крови менее 8,7 кПа (65 мм рт. ст.) и отсутствие его значительного повышения при дыхании 100% кислородом (в норме до 40—53 кПа — 300—400 мм рт. ст.) с большой вероятностью указывает на ТЭЛА.
Острая сердечная недостаточность: определение понятия, стратификация риска, классификация, формулировка диагноза
Острую сердечную недостаточность (ОСН) можно определить как осложнение болезни системы кровообращения, выражающееся в быстром возникновении или нарастании жалоб (трудно переносимых больным) и объективных расстройств (опасных для жизни, особенно при отсутствии срочного лечения), вызванных сердечной недостаточностью. Проблема ОСН приобретает все большую актуальность в связи с улучшением возможностей поддержания жизни больных c наиболее тяжелыми формами острых и хронических заболеваний сердца. Для эффективного лечения, правильного ведения этих пациентов важно ясно понимать определения ключевых понятий острой сердечной недостаточности, классификацию, принципы формулировки диагноза, а также возможности стратификации риска и прогнозирования. Названные аспекты критически рассмотрены в настоящей статье.
Впоследние десятилетия внимание многих кардиологов – исследователей и практических врачей было поглощено проблемой сердечной недостаточности (СН), точнее хронической СН (ХСН). Причин этому было достаточно: с одной стороны, эпидемический масштаб заболеваемости, с другой стороны, улучшившиеся возможности диагностики, значительный прогресс в лекарственном и хирургическом лечении, появление полезных имплантируемых устройств. Для врачей разрабатывались рекомендации и руководства, им на смену приходили новые – уточненные, более совершенные версии. В конце 20-го – начале 21-го века «Школы сердечной недостаточности» были в России популярнейшей формой врачебного всеобуча. Все это обеспечило значительный прогресс в лечении больных ХСН.
Тем временем, в результате более эффективного лечения, увеличения продолжительности жизни произошло парадоксальное увеличение числа больных с поздними стадиями и наиболее тяжелыми формами ХСН, для которых характерна острая декомпенсация СН, образующая большую часть случаев острой сердечной недостаточности (ОСН).
Проблема ОСН долгое время пребывает в информационной тени, да и изучается значительно меньше, нежели ХСН. И все же появляются новые идеи, полезные для фундаментального осмысления ОСН, а, кроме того, последовательно совершенствуются приемы ее диагностики и лечения. В этой ситуации важно критически пересмотреть некоторые базисные для клинической практики аспекты: определение понятия ОСН, классификацию, принципы формулировки диагноза, а также возможности стратификации риска и прогнозирования, что чрезвычайно важно для эффективного лечения и правильного ведения больных.
Определение понятия «острая сердечная недостаточность»
Однако спустя всего одно десятилетие именно этот «нерекомендованный» термин и стал заглавным для нового издания документа. «Руководство по диаг но стике и лечению ОСН» было подготовлено экспертами Европейского общества кардиологов и Европейского общества интенсивной медицины [2]. В нем и было сформулировано новое развернутое определение ОСН:
ОСН – это быстрое возникновение жалоб и объективных расстройств, связанных с нарушением функции сердца как на фоне предшествующего заболевания сердца, так и при его отсутствии. Нарушения могут затрагивать систолическую и/или диастолическую функции миокарда, ритм сердца, пред- или посленагрузку на него. Они часто означают угрозу для жизни, необходимость срочного лечения. ОСН может быть самостоятельным, вновь возникшим (de novo) состоянием или острой декомпенсацией ХСН.
Это определение было принято за основу и фактически широко применяется на протяжении уже 15 лет, хотя в последних двух версиях Руководства ESC по диагностике и лечению острой и хронической сердечной недостаточности (2012 и 2016 гг.) [3,4] оно выглядит более лаконичным и полностью клиническим определением (патофизиологические аспекты оставлены в стороне), но по существу изменилось мало:
ОСН – термин, описывающий быстрое возникновение или нарастание жалоб и объективных расстройств, свойственных сердечной недостаточности. Это опасное для жизни состояние, требующее неотложного внимания и обычно приводящее к госпитализации.
Однако и новая версия определения не вполне безупречна. Во-первых, что касается быстрого появляющихся или нарастающих симптомов, то весьма свойственные ОСН одышка и отеки не являются для нее строго специфичными. Например, причиной внезапно возникшей одышки может быть не ОСН, а пневмония, пневмоторакс, иная патология легких, почек, головного мозга. Увеличение отеков на ногах также не всегда вызвано ОСН, причинами могут быть нефротический синдром, флеботромбоз и т.д. Поэтому определения СН должно основываться не на симптомах, свойственных ей, а на симптомах, вызванных ею. Установление этой взаимосвязи является важнейшей задачей диагностики и дифференциальной диагностики.
Наряду с выяснением принадлежности симптомов к ОСН имеет значение оценка динамики, субъективной тяжести и прогностической значимости симптомов. Для больных ХСН характерно волнообразное или неуклонное и довольно быстрое (за часы или дни, но может быть и недели) нарастание одышки и отеков, которое означает декомпенсацию ХСН, являющуюся наиболее частой разновидностью ОСН. ОСН соответствует такая выраженность субъективных симптомов, которую можно охарактеризовать как нестерпимость для больного (например, субъективное удушье). В остальном симптомы – субъективные (жалобы больного) или объективные (физические, лабораторные, инструментальные параметры) – для установления их принадлежности к ОСН должны оцениваться с точки зрения того, какую опасность они представляют, т.е. их прогностической значимости.
ОСН – осложнение болезни системы кровообращения, выражающееся в быстром возникновение или нарастании жалоб (трудно переносимых больным) и объективных расстройств (опасных для жизни, особенно при отсутствии срочного лечения), вызванных СН.
Классификации ОСН. Клинические формы
Традиционно основанием для суждения о риске служит классификация – выделение клинических форм, стадий, степеней тяжести. В настоящее время наиболее общим, первоначальным классификационным принципом является разделение случаев ОСН, возникших впервые (de novo), и эпизодов острой декомпенсации сердечной недостаточности (ОДСН), существовавшей ранее (т.е. декомпенсации ХСН). В основе ОСН de novo обычно лежат внезапно возникшие патологические состояния (инфаркт миокарда, тахиаритмия, миокардит, острая дисфункция клапана и т.д.), при которых возможно и зачастую эффективно лечение этих заболеваний, наряду с коррекцией ОСН. В популяции значительно чаще встречаются случаи ОДСН (в совокупности ОСН их доля составляет около 80-90% [5]), в лечении которых ставку в большинстве случаев следует делать на средства лекарственной коррекции СН, если лежащие в ее основе заболевания не поддаются радикальной коррекции.
Классификации ОСН при остром коронарном синдроме и инфаркте миокарда
Наиболее известны и изучены с точки зрения обоснованности применения (валидности) две системы оценки тяжести ОСН, использующиеся в отделениях интенсивной терапии для коронарных больных – классификации Киллипа и Форрестера.
Классификация ОСН, известная под именем Killip, была предложена и апробирована Томасом Киллипом и Джоном Кимбалом для оценки тяжести и динамики поражения миокарда у больных инфарктом в 1967 году [8], когда еще отсутствовали возможности эффективного лечения этого заболевания, т.е. восстановления проходимости пораженной артерии. Основанная на учете клинических (и, возможно, рентгенологических) симптомов, она оказалось простой, удобной и востребованной в клинической практике и традиционно используется во многих клиниках нашей страны. Важным достоинством классификации является также доказанная валидность в условиях современного лечения. Наличие ОСН и ее стадия (по Киллипу) являются сильным независимым предиктором смерти как в ближайшем, так и в отдаленном периоде после инфаркта миокарда (как с подъемом, так и без подъема сегмента ST, при выполнении тромболизиса и при катетерных вмешательствах) [9,10].
Классификация Форрестера появилась на 10 лет позже и также была предназначена для стратификации ОСН у больных инфарктом миокарда [11]. Больные подразделяются на 4 группы (рис. 2) на основании, с одной стороны, клинических признаков (гипоперфузия периферических тканей – нитевидный пульс, холодная липкая кожа, периферический цианоз, артериальная гипотензия, тахикардия, спутанность сознания, олигурия, а также симптомы застоя в легких – хрипы, изменения на рентгенограмме), а, с другой стороны, гемодинамических данных – снижение сердечного индекса (≤2,2 л/мин/м2) и повышение давления в легочных капиллярах (>18 мм рт. ст.).
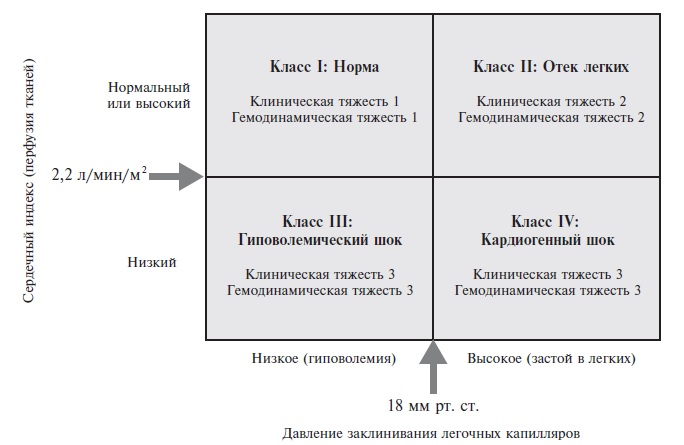
Имеются немногочисленные исследования применимости данной классификации. Некоторые подтверждают ее валидность (а именно, прогностическую значимость) в условиях современного (тромболитического) лечения инфаркта миокарда [12], а другие это отвергают, в частности, в связи отсутствием связи между показателями катетеризации правых камер сердца (давление заклинивания) и прогнозом [13]. Обращает на себя внимание усложненность данной классификации, ее зависимость от инвазивных измерений, малочисленность публикаций об исследованиях, в которых она так или иначе применялась, в том числе и крупных клинических испытаний. И если в оригинальной публикации предлагалось выбирать лечение в зависимости от гемодинамического статуса, то сейчас, спустя почти 4 десятилетия, невозможно судить о том, насколько эффективна такая стратегия. Наконец, следует отметить, что градации ОСН, установленные на основании рассмотренных альтернативных классификаций, вполне совпадают лишь в 42% случаев, т.е. они скорее не совпадают [13]
Существует также классификация клинической тяжести сердечной недостаточности, основанная на оценке состояния периферического кровообращения (перфузии периферических тканей) и данных аускультации легких (застойные явления) – она относится скорее к ОДСН (рис. 3). Эта классификация предполагает выделение класса I («теплые и сухие»), класса II («теплые и влажные»), класса III («холодные и сухие») и класса IV («холодные и влажные»). Правомерность этой классификации была изначально валидировна (с точки зрения связи с прогнозом) при кардиомиопатиях, и, хотя сведения о ее научной апробации крайне ограничены, по экспертному заключению может применяться у больных ХСН (ОДСН) – госпитализированных или амбулаторных и [2,14].
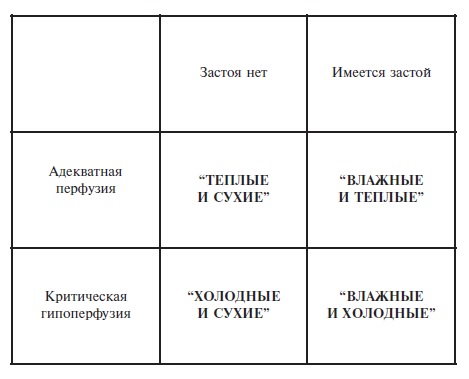
В целом рассмотрение имеющихся классификаций ОСН показывает их несовершенство – в большей или меньшей степени к ним можно отнести упреки в архаичности, недостаточной научной аргументированности, во фрагментарном подходе к сложным явлениям или, наоборот, в громоздкости.
Течение заболевания и стратификация риска при ОСН
Стратификация риска – одно из наиболее значимых в практическом отношении направлений научных исследований ОСН. В то же время на стратификацию риска как на систему медицинской оценки возлагаются функции, с выполнением которых с помощью традиционных классификаций справиться трудно: выбор типа медицинской помощи (например, решение вопроса о том, следует больного госпитализировать или нет, а если да – то в отделение интенсивной терапии или отделение общего типа), методов мониторинга за состоянием больных, средств лечения (из числа стандартных или резервных), планирования продолжительности пребывания в клинике, тактики ведения больного на амбулаторном этапе.
Число пациентов, доставляемых в клиники по поводу СН, очень велико. В США, например, оно составляет около 1 млн в год, однако примерно в половине этих случаев госпитализация не требуется [15]. Поэтому полезно выделять больных ОСН с наибольшим риском, явно нуждающихся в госпитализации (в отделения интенсивной терапии). Сопоставление соответствующих критериев, предлагаемых группами наиболее авторитетных международных экспертов в последние годы, показывает значительное сходство, а также тенденцию к упрощению и сокращению числа критериев с течением времени (табл. 1) 15.
Формулировка диагноза
Состоявшийся эпизод ОСН должен найти отражение в окончательном диагнозе. Документирование – важный пункт ведения таких больных, поскольку ОСН является сильным предиктором прогноза их жизни. При появлении (возобновлении) ОСН или ОДСН требуется внимательный анализ причин, выработка тактики наблюдения и лечения – сейчас и на отдаленную перспективу. Информация об эпизоде ОСН важна для обеспечения преемственности в ведении больного. Между тем она зачастую все же отсутствует или теряется в современном диагнозе, разрастающемся по мере расширения арсенала возможностей.
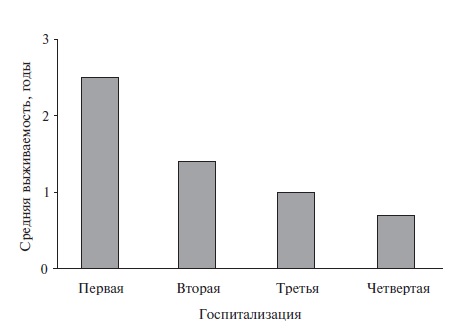
Преобладающую часть случаев ОСН составляют эпизоды ОДСН у немолодых пациентов, для подавляющего большинства из которых характерно наличие нескольких заболеваний сердца (гипертоническое сердце, ишемическая кардиомиопатия, постинфарктный кардиосклероз, дегенеративные поражения клапанов, фибрилляция предсердий и т.д.) и экстракардиальной коморбидности, также, как правило, множественной (хроническая болезнь почек, сахарный диабет, анемия, хроническая обструктивная болезнь легких, цереброваскулярная болезнь, апноэ во время сна, болезни щитовидной железы) и потенцирующей сердечную недостаточность и ее декомпенсацию [18,19]. По существующей традиции в начале диагноза указывают основное заболевание, а затем его следствия (их может быть немало, и они также могут конкурировать с сердечной недостаточностью – почечная недостаточность, дыхательная недостаточность, цереброваскулярная недостаточность). Так что затеряться диагнозу ОДСН в таких случаях есть где. С учетом прогностической важности ОДСН и того, которое по счету это обострение, (рис. 4), сколь долго оно длилось, запись об этом должна занимать заметное место в диагнозе (или сопроводительном эпикризе).
Что же касается вновь развившейся ОСН, то и в этом случае существует возможность не указать на это в выписном эпикризе (диагнозе). Например, во многих случаях инфаркта миокарда явления умеренно выраженной ОСН удается быстро купировать в отделении интенсивной терапии (после реваскуляризации), и к моменту выписки больного из общего (кардиологического) отделения врачи о ней в диагнозе не упоминают как о несущественной детали анамнеза, утратившей актуальность.
Заключение
Итак, многие важные аспекты феномена ОСН – определение понятия, систематизация клинических форм, подходы к классификации, стратификация риска и оформление диагноза – сформулированы к настоящему времени достаточно ясно и рационально, чтобы применяться в клинической практике. Это важно как для успешного лечения больных при данном эпизоде обострения заболевания, так и для планирования врачом стратегии ведения. Проблема ОСН выходит из тени забвения и требует к себе внимания практических врачей, лечебный арсенал которых заметно пополняется.