Эпилептический криз что это такое
Эпилептический криз что это такое
Несмотря на значительные достижения в лечении эпилепсии, у этой категории пациентов нередко наблюдается существенное снижение качества жизни, что обусловлено самим заболеванием, сложностями социализации, возможной дискриминацией и стигматизацией [4; 5, с. 9, с. 12-13; 6].
Этому способствуют ряд нарушений в эмоционально–аффективной сфере 9, изменения когнитивных и высших психических функций [10; 11], требующие своевременной коррекции [12; 13]. Больные эпилепсией имеют высокий риск травматизации, уровень инвалидизации (около половины больных эпилепсией становятся инвалидами) и риск смерти [5, с. 11, 14, 15].
Изучение состояния сердечно-сосудистой системы у пациентов, страдающих эпилепсией, актуально не первое десятилетие, так как эпилептические приступы в 50–100% случаев сопровождаются нарушениями ритма и проводимости сердца 23, что, по мнению ряда авторов, является одним из основных факторов риска развития SUDEP 26. В связи с этим особого внимания заслуживает состояние сердечно-сосудистой системы у больных эпилепсией 27.
Цель исследования. Изучение современного состояния вопроса о нарушениях сердечно-сосудистой системы у больных эпилепсией.
Результаты исследования и их обсуждение. Эпиприступы, особенно повторяющиеся и неконтролируемые, часто ведут к нарушению реполяризации миокарда [27], сопровождаются нарушением мембранных структур сердца и головного мозга, дисфункцией вегетативных центров [20; 29; 30].
Следствием этого нередко является развитие синусовой тахикардии, синусовой аритмии, пароксизмальных предсердных/желудочковых тахиаритмий [31], жизнеугрожающих аритмий, что влечет за собой нарушение общей гемодинамики, уменьшение сердечного выброса [2; 28; 32]. В результате развивается гипоперфузия мозга, что утяжеляет и пролонгирует патологическую активность эпилептогенного очага, а это, в свою очередь, способствует формированию стойких и тяжелых нарушений сердечного ритма [22; 26; 32]. По данным ряда исследований, наиболее выраженная гипоперфузия ствола мозга, дыхательного центра чаще регистрируется у пациентов с тонико-клоническими приступами [22; 26; 32].
Нарушения ритма у больных эпилепсией могут наблюдаться в иктальный, интериктальный и постиктальный периоды [17; 25; 26].
В иктальный период наиболее часто наблюдаются такие нарушения ритма, как наджелудочковая тахикардия, фибрилляция предсердий/желудочков [24], желудочковая аритмия по типу «пируэт» [32], изменение интервала Q – T [33], сегмента ST и др. [19; 21; 34].
Кроме того, депрессия сегмента ST, инверсия зубца T в период эпиприступа нередко являются отражением глубокой ишемии миокарда, которая может иметь жизнеугрожающий характер [34]. Чаще это встречается у пациентов с локализацией эпилептического очага в височной и лобной долях головного мозга [31; 34].
Синусовая тахикардия (с ЧСС до 100 – 120 – 170 ударов в минуту) регистрируется в 50–100% случаев аритмий во время эпиприступа, хотя может регистрироваться уже в досудорожный период [21; 22; 35]. Иктальная синусовая тахикардия чаще регистрируется у пациентов с локализацией патологического очага в правой гемисфере, височной доле, особенно при распространении эпилептиформной активности в сторону инсуллярной коры [22].
Синусовая тахикардия опасна возможностью перехода в злокачественную желудочковую тахикардию [20], фибрилляцию желудочков с высоким риском последующего развития SUDEP, особенно у пациентов с правосторонней височной эпилепсией [24; 25; 29].
Особенно высокий риск развития фибрилляции желудочков и SUDEP наблюдается при изменении интервала Q – T менее 358 и более 437 мс [20; 33; 36].
Фибрилляция предсердий может развиться как в иктальный, так и перииктальный периоды [34] и нередко является причиной развития тромбоэмболических осложнений и SUDEP у больных эпилепсией [2; 21; 26].
Иктальная брадикардия встречается значительно реже, преимущественно у пациентов с ФРЭ [37; 38], а также у больных эпилепсией с локализацией патологического очага в левой височной доле и реже – при расположении эпилептического очага в лобной, лобно-височной и затылочной областях головного мозга [20; 34; 37]. При вовлечении в патологическую эпиактивность обоих полушарий риск развития иктальной брадикардии возрастает, что, возможно, обусловлено более глубокими нарушениями регуляторного симпатико–парасимпатического взаимовлияния [20].
Иктальная брадикардия может привести к сердечной асистолии и к SUDEP [19; 21; 37]. При этом истинная распространенность иктальной асистолии у больных эпилепсией, вероятно, значительно выше, чем количество зарегистрированных случаев, что ряд авторов связывает с недостаточной продолжительностью проведения сочетанной электроэнцефалографии (ЭЭГ) и электрокардиографии (ЭКГ-мониторирования) [20; 22].
У пациентов с дисфункцией вегетативной нервной системы (ВНС) выявляется, как правило, снижение вариабельности сердечного ритма (ВСР) [30], что также может быть объяснено нарушением взаимодействия симпатической и парасимпатической систем в регуляции сердечной деятельности [20; 30]. Нарушение ВСР преимущественно встречается у больных, длительно страдающих эпилепсией, и может отсутствовать у пациентов с только что выявленным заболеванием [30].
Рядом авторов показано, что наиболее часто жизнеугрожающие нарушения ритма и проводимости, как и SUDEP, развиваются при эпиприступах у пациентов во время сна, что связывают с наиболее выраженной дисфункцией вегетативных центров в этот период [2; 20; 39].
Факторами риска иктальных нарушений ритма сердца и проводимости являются мужской пол, тяжелое течение заболевания [30; 40], частые генерализованные и вторичногенерализованные, длительные эпиприступы, резистентные к проводимой фармакотерапии [38], локализация эпилептического очага [23; 37], субтерапевтическая концентрация противоэпилептических препаратов (ПЭП) в крови [41; 42], политерапия ПЭП [43], резкая смена / отмена ПЭП [42]; низкий комплаенс пациентов [44].
Также значительную роль играет наличие в анамнезе заболеваний сердечно-сосудистой системы, ишемической болезни сердца, аритмий [45], пожилой возраст пациентов [46] либо развитие волчаночноподобного синдрома (миокардит, перикардит) на фоне приема ПЭП [36; 47].
В интериктальном периоде у пациентов часто отмечается кардиальная и вегетативная дисфункция [20].
Интериктальные изменения ЭКГ нередко наблюдаются у больных с ФРЭ (до 60% случаев), с преобладанием нарушений проводимости (блокадные аритмии в 35% случаев при отсутствии коморбидной патологии сердечно-сосудистой системы) [19; 39; 40].
Так, у больных височной эпилепсией в интериктальном периоде отмечено снижение ВСР в ночное время, что, по мнению ряда авторов, может привести к SUDEP [17; 20; 30].
Следует отметить, что у больных эпилепсией выявлена выраженная эндотелиальная приступ–индуцированная дисфункция [48; 49], спазмы артерий и сосудов микроциркуляторного русла, обусловленные стресс–индуцированным выбросом кортизола [48], сопряженные с активацией гипоталамо–гипофизарно–надпочечниковой системы [50]. Эндотелиальная приступ–индуцированная дисфункция является важным звеном в развитии заболеваний сердечно-сосудистой системы, обусловленных стрессом [48; 49].
Группой высокого риска развития аритмий являются больные эпилепсией, имеющие синдром Бругада – состояние, генетически обусловленное мутацией генов, кодирующих белки ионных каналов (BrS-1, BrS-2, BrS-3, BrS-4, BrS-5, BrS-6) [43]. Клиническими проявлениями синдрома Бругада являются пароксизмальные тахикардии, фибрилляции предсердий, желудочков, обмороки [43]. Использование у этих больных ПЭП, блокирующих натриевые каналы (карбамазепин, фенитоин, ламотриджин и др.), как и политерапия ПЭП, может обусловить развитие тяжелых жизнеугрожающих аритмий, исходом чего возможно развитие SUDEP [43].
Многочисленные работы посвящены изучению патофизиологических механизмов развития нарушений сердечного ритма и проводимости при эпилепсии [20; 30; 32].
Нарушения процессов поляризации–реполяризации, возникающие в процессе эпилептического припадка, могут привести к развитию синусовой тахикардии, синусовой аритмии, желудочковых тахиаритмий, жизнеугрожающих аритмий, что нередко является причиной SUDEP [31; 32].
В работе Рублевой Ю.В. и соавторов (2017) подробно рассматриваются возможные изменения регуляции деятельности сердца со стороны вегетативных центров и нарушения взаимодействия симпатического и парасимпатического отделов ВНС [20]. Симпатический отдел ВНС обеспечивает немедленную реакцию сердечно-сосудистой системы на стрессовое воздействие, в то время как парасимпатический отдел ВНС – сохранность функциональных резервов с целью обеспечения возможности этой реакции на стресс [20]. В то же время деятельность и симпатического, и парасимпатического отделов ВНС направлена на сохранение гомеостаза [20].
По результатам исследования Овчинниковой А.А. и соавторов (2016), вероятность и тяжесть развития аритмий у больных эпилепсией во время эпилептичесого приступа, определяется кратностью и длительностью судорожных разрядов, служащих триггерным механизмом в развитии патологических изменений с нарушением функционирования вегетативных центров и, соответственно, вегетативной дизрегуляции деятельности сердца [32].
Расположение очага патологической активности вблизи вегетативных центров ведет к развитию стойких жизнеугрожающих аритмий [32]. Наибольшему риску подвержены пациенты, имеющие в анамнезе заболевания сердечно-сосудистой системы [32].
В работах Opherk C. и соавторов (2002) также отмечается, что наиболее часто нарушения сердечного ритма и проводимости наблюдаются при генерализованных эпилептических приступах, у пациентов с высокой частотой сердечных сокращений в иктальном периоде, а также при локализации эпилептического очага в левом полушарии [31]. Особенно высокий риск развития серьезных нарушений ритма, по мнению авторов, отмечается у больных с мезиальным височным склерозом [31]. Авторы также указывают на важную роль дисфункции ВНС в развитии нарушений ритма при эпилепсии.
Авторы отмечают, что чрезмерная повторяющаяся активация ВНС, симпатико-адреналовой системы с выбросом в кровь эпинефрина и норэпинефрина во время эпиприступа может привести к морфофункциональным изменениям сердца, что, в свою очередь, определяет большую подверженность к развитию аритмий и ишемии миокарда [31; 34]. Эти данные подтверждаются выявлением фибротических изменений в сердце у пациентов, причиной смерти которых явилась SUDEP [31].
На значительную дисфункцию вегетативных центров у больных эпилепсией указывают работы Jansen K. с соавторами (2010) [27]. Важным маркером вегетативной дисфункции при эпилепсии является нарушение вариабельности сердечного ритма (ВСР), что преимущественно встречается у больных, длительно страдающих эпилепсией, и может отсутствовать у пациентов с только что выявленным заболеванием [27; 30]. Более того, у пациентов, длительно страдающих эпилепсией, с недостаточным медикаментозным контролем заболевания (с множественными эпиприступами), авторы указывают на наличие хронической дисфункции ВНС [27].
Нарушение корреляционной взаимосвязи между ЦНС, ВНС и сердечно-сосудистой системой, что проявляется прежде всего нарушением сердечного ритма, вероятно, играет важную роль в механизмах развития SUDEP 18.
Следует отметить, что на долю SUDEP приходится более 17% смертности у больных эпилепсией [31]. Несмотря на многочисленные исследования, патофизиологические механизмы развития SUDEP до сих пор окончательно не выяснены [17; 25; 39].
Большинство авторов ведущую роль в развитии SUDEP отводят иктальным аритмиям, в том числе иктальной асистолии и lock-step phenomenon (возникновение симпатической активности сердца одновременно с кортикальной патологической эпилептической активностью) [20; 22; 31]. Также определенное значение имеют респираторные нарушения, такие как угнетение дыхания во время эпилептического приступа, обструктивное апноэ и центральное апноэ и нейрогенный отек легких [17; 20; 22].
Ряд авторов полагает, что возникновение SUDEP имеет мультифакторный генез, но, безусловно, огромная роль в развитии SUDEP принадлежит дисфункции нервной системы, ее периферических и центральных отделов и ССС [17; 20; 22].
Заключение. Таким образом, многочисленные исследования свидетельствуют о высокой вероятности нарушений сердечно-сосудистой системы у пациентов, страдающих эпилепсией.
Факторами риска возникновения жизнеугрожающих нарушений ритма и проводимости сердца у больных эпилепсией [20] являются: тяжелое и нестабильное течение заболевания, отсутствие контроля заболевания [38], наличие затяжных, генерализованных эпиприступов [30], локализация эпилептогенного очага (лобная и височная доли головного мозга) [31; 32], политерапия [43], низкий комплаенс [44], пожилой возраст пациентов [46], заболевания сердечно-сосудистой системы в анамнезе [32]. В свою очередь, дисфункция сердечно-сосудистой системы, нарушения ритма и проводимости сердца у больных эпилепсией могут играть значимую роль в возникновении SUDEP [17; 34; 36].
Вместе с тем необходимы дальнейшие исследования, направленные на выявление предикторов и ранних маркеров развития тяжелых аритмий, что позволит в значительной мере снизить риск возникновения жизнеугрожающих нарушений ритма и проводимости сердца, и, возможно, SUDEP, и, соответственно, повысить продолжительность и качество жизни больных эпилепсией.
Симптоматическая эпилепсия (Эписиндром)
Эпилепсия — хроническое заболевание, характеризующееся повторяющимися время от времени эпизодами неконтролируемого возбуждения нейронов мозга, что проявляется в виде периодических, внезапно возникающих эпилептических припадков (приступов) разного характера.
Эпилепсия является одним из наиболее распространенных заболеваний нервной системы. Не менее одного припадка в течение жизни переносит 5% населения. Эпилептические припадки, возникающие в среднем и старшем возрасте чаще всего бывают спровоцированными различными заболеваниями и воздействием внешних факторов. При этом говорят о симптоматической эпилепсии или эписиндроме.
Наиболее частыми причинами симптоматических эпилептических припадков являются:
В большинстве случаев источником информации о характере приступа у пациента являются его близкие, которые должны ответить на следующие вопросы, исключительно важные для постановки полного диагноза:
У большей части больных с эпилепсией приступы наступают внезапно и неожиданно. У некоторых больных за несколько часов перед приступом отмечаются нервозность, беспокойство, головокружение, головная боль.
Иногда перед приступом возникает аура. Аура (лат. «бриз», греч. «воздух») — часть приступа, предшествующая потере сознания, о которой больной помнит после его восстановления. Как правило, аура имеет очень кратковременный характер и продолжается всего несколько секунд. В зависимости от характера ощущений выделяют ауры соматосенсорные (ощущения онемения, покалывания, чувство невозможности движения в конечности), зрительные (внезапная кратковременная потеря зрения, вспышки света, фигуры, пятна разного цвета, образы людей, животных перед глазами, изменения восприятия формы и величины окружающих предметов и т.д.), слуховые (звон в ушах, скрежет, скрип, глухота), обонятельные (внезапно возникающие ощущения какого-либо запаха, преимущественно неприятного — гниения, горелой резины, серы и т.д.), вкусовые (ощущения какого-либо вкуса во рту — соленого, горького, кислого, сладкого), эпигастральные (ощущения «порхания бабочек», «взбивания сливок» в верхней части живота), психические (внезапно возникающее чувство страха, тревоги, ощущения уже испытанного в прошлом или никогда не испытанного ощущения).
Важным признаком ауры является ее повторяемость от приступа к приступу. Испытывая ауру, пациент знает, что за ней последует приступ, и старается в этот момент сесть или лечь, чтобы избежать падения или ушибов во время потери сознания. Врачу необходимо знать подробности о характере ощущений, которые испытывает больной во время ауры (период предвестников приступа), так как они указывают на область мозга, в которой начинается приступ.
Характер эпилептических приступов чрезвычайно разнообразен и для правильного диагноза необходимо четко рассказать врачу о том, как выглядят приступы. При этом большое значение имеет такой признак, как нарушение сознания в момент приступа. Состояние сознания человека с эпилепсией в момент приступа нередко интерпретируется неправильно. Так, если он во время приступа не отвечает на вопросы, родственники расценивают это как нарушение сознания. Вместе с тем, существуют приступы, сопровождающиеся остановкой речи при ясном сознании. Напротив, если пациент продолжает начатое действие или движение, близкие полагают, что сознание не нарушено. Однако возможность автоматических движений или действий не исключает нарушения сознания. Определение характера приступов имеет принципиальное значение для проведения адекватной противосудорожной терапии.
Генерализованные приступы — приступы, начальные клинические и электрофизиологические проявления которых свидетельствуют о вовлечении в патологический процесс обоих полушарий мозга. Генерализованные эпилептические приступы характеризуются потерей сознания и могут протекать как с судорогами, так и без них.
ЭЭГ регистрируется в период бодрствования, при необходимости — во сне, в межприступном периоде и в момент приступа. Наиболее информативной является запись ЭЭГ во время приступа. В силу своей безопасности и безболезненности, ЭЭГ можно проводить повторно и так часто, как это рекомендует врач. В настоящее время наиболее информативной методикой для определения характера приступа является одновременная видеозапись приступа и регистрация ЭЭГ. Данная методика получила название ЭЭГ- водеомониторинга.
Нейровизуализационные исследования (компьютерная томография головного мозга, магнитно-резонансная томография, позитронно-эмиссионная тография головного мозга) проводятся для поиска структурных изменений в мозге (порок развития, опухоль, травма), которые могут быть причиной развития эписиндрома. Иногда обнаруживаются изменения, характерные для определенных заболеваний, сочетающихся с эпилепсией, например, туберозного склероза, цитомегалии, токсоплазмоза. В отдельных случаях причиной судорог являются наследственная патология, болезни обмена веществ, при которых необходимы дополнительные исследования.
Несмотря на применение самых современных методов исследования, далеко не всегда удается найти причину эписиндрома. Тем не менее, данный факт не должен вызывать у родственников сомнений в диагнозе и необходимости длительного лечения.
Несвоевременно начатое и неадекватное лечение эпилепсии в несколько раз увеличивает ее резистентность и может привести к социально-бытовой дезадаптации пациента.
Классификация эпилепсии
Практическое клиническое определение эпилепсии рабочей группы при Международной противоэпилептической лиге (ILAE) 2014 г.
Эпилепсия — заболевание головного мозга, соответствующее любому из следующих состояний:
Критерии разрешения эпилепсии включают достижение определенного возраста у пациентов с зависящим от возраста эпилептическим синдромом либо отсутствие эпилептических приступов в течение 10 лет у пациентов, не получавших противосудорожные препараты более 5 лет.
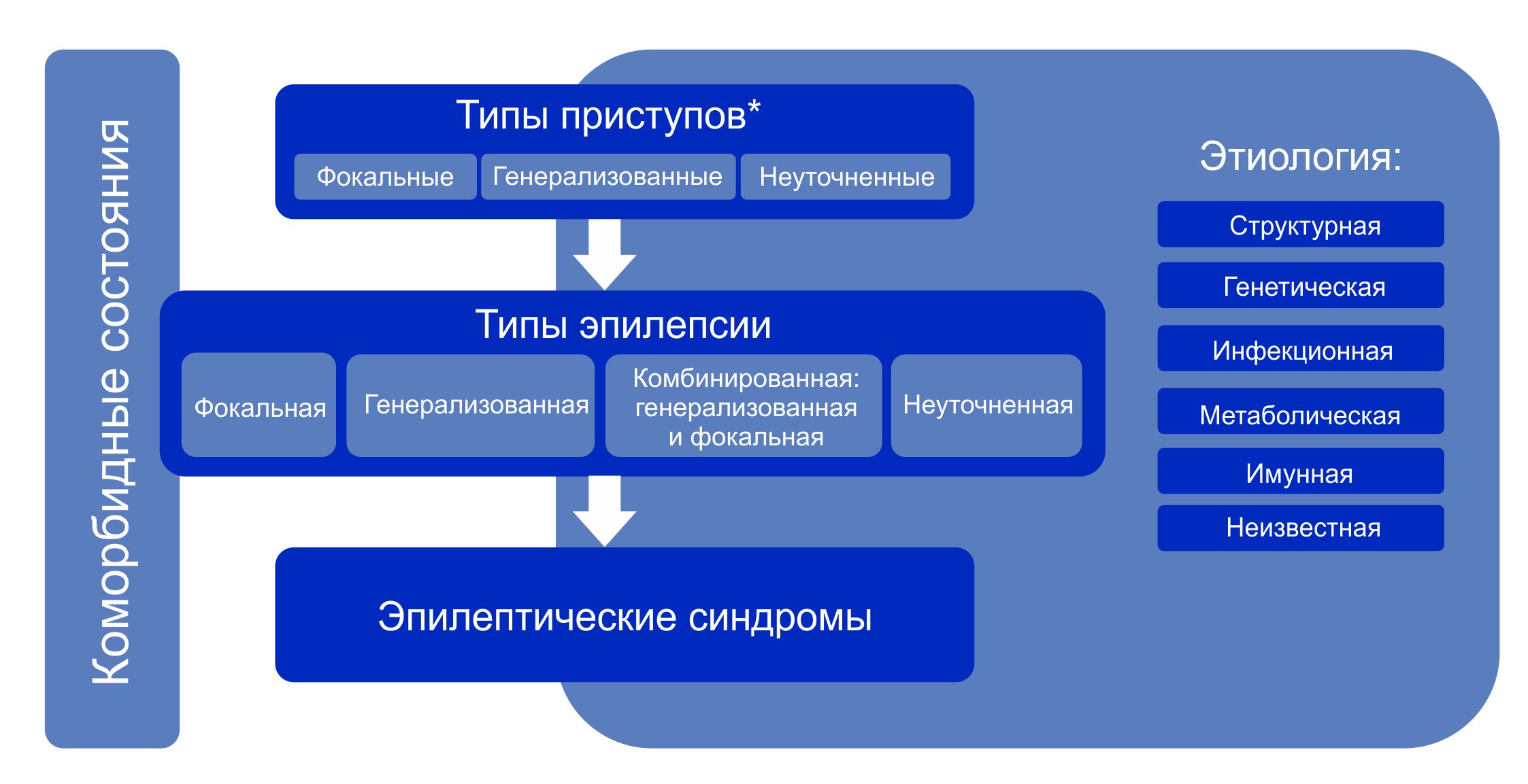
Классификация эпилепсии (Международная противоэпилептическая лига (ILAE) 2017 г. )
Классификация эпилепсии проводится после определения критериев диагностики эпилепсии (определение выше). Классификация проводится с использованием трехуровнего ранжирования — определение типа приступов, типа эпилепсии и синдрома эпилепсии. Нейроимиджинг, ЭЭГ и другие исследования, если они есть, помогают улучшить классификацию на всех трех уровнях. Где это возможно, следует установить диагноз на всех трех уровнях. Этиологию эпилепсии следует устанавливать с самого начала и на каждом этапе всего диагностического пути. Знание этиологии может способствовать оптимизации классификации и имеет важные лечебные последствия для пациента.
Структура Классификации эпилепсии ILAE 2017 г.
Примечание. * Оценивается по началу приступа.
Авакян Г. Н. Блинов Д. В. Лебедева А. В. Бурд С. Г. Авакян Г. Г. Классификация эпилепсии Международной Противоэпилептической Лиги: пересмотр и обновление 2017 года. Эпилепсия и пароксизмальные состояния. 2017; 9 (1): 6–25. DOI: 10.17749/2077–8333.2017.9. 1.006–025.
Алгоритм классификации эпилепсии:
Генерализованная эпилепсия
Пациенты с генерализованной эпилепсией имеют генерализованные типы приступов и могут иметь типичные интериктальные и / или иктальные ЭЭГ паттерны, которые сопровождают генерализованные типы приступов (например, генерализованный спайк-волна). Сопутствуют семейная история генерализованных типов приступов или генерализованная эпилепсия.
Генетическая / идиопатическая генерализованная эпилепсия представляет собой эпилепсию с генерализованными приступами, ассоциированнами с генерализованными эпилептиформными паттернами ЭЭГ, такими как генерализованная спайк-волновая активность, которая, считается, имеет генетическую этиологию. Однако это не всегда означает, что эти эпилепсии унаследованы или могут передаваться потомству, поскольку генетическая этиология может быть спонтанной новой мутацией или наследование может быть сложным. Таким образом, термин «идиопатическая генерализованная эпилепсия» используется как синоним генетической генерализованной эпилепсии, и клиницист может выбрать, какой термин использовать, в зависимости от важности акцента на генетическом наследовании для конкретного пациента. Генетические / идиопатические генерализованные эпилепсии включают детскую абсансную эпилепсию, юношескую абсансную эпилепсию, юношескую миоклоническую эпилепсию, и эпилепсию с генерализованными тонико-клоническими приступами.
Фокальная эпилепсия
Пациенты с фокальной эпилепсией имеют фокальные типы приступов и могут иметь типичные интериктальные и / или иктальные ЭЭГ-паттерны, которые сопровождают фокальные типы приступов (такие как фокальные острые волны или фокальное интериктальное замедление). Нейроимиджинг демонстрирует фокальную структурную аномалию мозга и способствует установке диагноза, хотя пациенты с генетической этиологией и нормальной визуализацией могут также иметь фокальную эпилепсию. Фокальные эпилепсии могут быть унифокальными, мультифокальными или полушарными.
Сочетанная генерализованная и фокальная эпилепсия
Пациенты могут иметь как генерализованные, так и фокальные типы приступов, с интериктальными и / или иктальными ЭЭГ-паттернами, которые сопровождают оба типа приступов. Пациенты с синдромом Драве и синдромом Леннокс-Гасто могут иметь генерализованную и фокальную эпилепсию.
Неизвестная эпилепсия
Термин «неизвестный» используется для обозначения в случае, когда понимается, что у пациента есть эпилепсия, но невозможно определить, является ли она фокальной, генерализованной или комбинированной: фокальной и генерализованной. Это бывает при недостаточной информации для классификации эпилепсии, например, если ЭЭГ является нормальной / неинформативной.
Синдромы эпилепсии
В то время как концептуализация эпилепсий по их этиологии очень важна, эпилепсии также могут быть организованы (в соответствии с установленными достоверными общепринятыми клиническими и ЭЭГ — характеристиками) в эпилептические синдромы. Такие синдромы имеют типичный возраст начала приступа, специфические типы приступов и характеристики ЭЭГ и часто другие признаки, которые вместе взятые позволяют диагностировать конкретный эпилептический синдром. Идентификация синдрома эпилепсии полезна, так как она предоставляет информацию о том, какие основные этиологии следует учитывать и какие антиконвульсанты могут быть наиболее полезными. Некоторые эпилептические синдромы демонстрируют аггравацию приступов при определенных антиконвульсантах, чего можно избежать при ранней диагностике синдрома эпилепсии.
Эпилептические синдромы
Неонатальный и младенческий период:
Детский возраст:
Подростковый и взрослый возраст:
Любой возраст:
Этиология эпилепсии
В последние годы значительно расширилось наше понимание основополагающих причин эпилепсии, подкрепленное достижениями в области современной нейровизуализации и генетического тестирования. Такая терминология, как «идиопатическая», «криптогенная» и «симптоматическая», больше не используется. Эпилепсии теперь описываются более точно конкретными основополагающими причинами.
Генетическая этиология
Понятие генетической эпилепсии заключается в том, что эпилепсия, насколько мы понимаем, является прямым результатом известного или предполагаемого генетического дефекта (ов), в котором судороги являются основным симптомом расстройства. Генетический дефект может возникать на хромосомном или молекулярном уровне. Важно подчеркнуть, что «генетический» не означает то же, что «унаследовано», поскольку мутации de novo не являются редкостью. Наличие генетической этиологии не исключает экзогенного влияния на возникновение эпилепсии.
Наиболее важные генетические причины эпилепсии, которые могут быть идентифицированы при клиническом тестировании:
Существует много способов, которыми генетические факторы могут способствовать развитию эпилепсии. Определенные генетические факторы, возможно, не были унаследованы и не могут быть переданы потомству. Вот некоторые важные генетические концепции, используемые на этом веб-сайте, и их определения:
Структурная этиология
Структурные эпилепсии определяются как имеющие выраженную структурную аномалию мозга, которая связана с существенно повышенным риском эпилепсии. Структурная аномалия мозга может быть приобретена (например, вследствие инсульта, травмы или инфекции) или может быть генетического происхождения; однако, как мы это понимаем в настоящее время, структурная аномалия мозга представляет собой отдельное нарушение, расположенное между приобретенным или генетическим дефектом и эпилепсией.
Нейроимиджинг
Магнитно-резонансная томография (МРТ) с использованием 1.5 Тесла аппарата является минимальным стандартным исследованием для исключения структурной аномалии. При этом исследовании важно выполнять протоколы, специфические для эпилепсии, которые позволяют тщательно изучать специфические приобретенные аномалии (например, склероз гиппокампа ) и тонкие пороки развития коры головного мозга, такие как фокальная дисплазия коры. Изображение с использованием 3 Тесла и использование передовых методов анализа программного обеспечения может помочь в выявлении структурных нарушений, не очевидных при обычной МРТ. Интериктальная и иктальная ЭЭГ вместе с дополнительными функциональными исследованиями нейровизуализации, такими как ПЭТ, ОФЭКТ и МЭГ, помогают внимательно изучить конкретную область мозга и идентифицировать тонкую аномалию. У детей младшего возраста в возрасте до 2 лет тонкие аномалии не могут быть выявлены из-за незаконченной миелинизации, и повторное исследование требуется в динамике.
Общие структурные аномалии мозга, связанные с эпилепсией:
Метаболическая этиология
Метаболические эпилепсии определяются как имеющие определенное метаболическое нарушение, связанное с выраженным риском развития эпилепсии. Метаболические расстройства имеют генетическое происхождение; однако, как мы это понимаем в настоящее время, метаболические аномалии представляют собой отдельное нарушение, стоящее между генетическим дефектом и эпилепсией.
Важные метаболические эпилепсии:
Иммунная этиология
Иммунные эпилепсии определены как имеющие выраженную иммунную опосредованную этиологию с подтверждением воспаления центральной нервной системы, что, как было показано, связано с существенно повышенным риском развития эпилепсии.
Важные иммуноопосредованные эпилепсии:
Инфекционная этиология
Наиболее распространенная этиология эпилепсии во всем мире является инфекционной, особенно в развивающихся странах. Инфекции в центральной нервной системе могут вызывать как острые симптоматические припадки (которые тесно связаны со сроками первичной инфекции), так и эпилепсией. Инфекционная этиология включает туберкулез, ВИЧ, церебральную малярию, нейроцистицеркоз, подострый склерозирующий панэнцефалит, церебральный токсоплазмоз. Эти инфекции иногда имеют структурный коррелят, однако основная причина эпилепсии определяется как инфекционный процесс. Инфекционная этиология может иметь специфические последствия лечения. Существуют также последствия для общественного здравоохранения, поскольку профилактика таких инфекций может снизить нагрузку на эпилепсию, особенно в развивающихся странах. Наиболее распространенные из таких инфекций следующие:
Неизвестная этиология
«Неизвестная» этиология должна рассматриваться нейтрально и обозначать, что природа основной причины возникновения эпилепсии пока неизвестна; это может быть фундаментальный генетический дефект или отдельное, пока еще установленное, нарушение.
Имитаторы эпилепсии
Существует ряд состояний, связанных с рецидивирующими пароксизмальными событиями, которые могут имитировать симптомы, и ошибочно диагностироваться как эпилепсия. Важно, чтобы эти расстройства учитывались при оценке пароксизмальных событий, так как частота ошибочных диагнозов при эпилепсии высока во всем мире. История заболевания и видеозапись приступов помогают установить правильный диагноз. Существуют некоторые состояния, при которых могут сосуществовать эпилептические и неэпилептические события.
Синкопальные и аноксические приступы
Поведенческие, психологические и психиатрические нарушения
Связанные со сном состояния
Пароксизмальные двигательные расстройства
Мигрень-ассоциированные расстройства
Различные события
Диагностика эпилепсии
С современных позиций определяется 5 этапов: