Фибрин на ране что это
Фибрин на ране что это
Хроническое серозно-фибринозное воспаление по клиническим признакам и патогенетическим изменениям мало отличается от хронического серозного воспаления. Из особенностей следует отметить более интенсивное узловатое склеротическое уплотнение мягких тканей и наличие в полостях организовавшегося фибрина, превращенного в плотные коллагеновые частицы (рисовые зерна), которые иногда подвергаются кальцификации и остаются на всю жизнь в полостях суставов. Попадая между хрящами суставных поверхностей, они вызывают сильную боль и повреждение суставных хрящей, что проявляется перемежающейся хромотой и приводит к обострению воспалительной реакции, принимающей затяжной характер.
Характерной особенностью фибринозного воспаления является высокая проницаемость капилляров, поэтому экссудат содержит значительно большее количество форменных элементов крови, чем при описанных выше формах воспаления; кроме того, в нем много мелко- и крупномолекулярных белков и фибриногена.
Сущность патогенетических изменений, возникающих при этом воспалении, сводится к следующему. Под воздействием тромбокиназы и других ферментов фибриноген, вышедший в ткани полости, превращается в хлопья и фибринозную сеть. Она густо покрывает поверхность оболочек, а также в большом количестве накапливается в тканях, особенно вблизи капилляров и мелких сосудов. Вскоре вокруг них образуется плотная фибринозная муфта, которая охватывает капилляры и мелкие сосуды и как бы замуровывает их. Это затрудняет выход жидкой части крови из сосудов. Одновременно с этим фибрин, накапливаясь в большом количестве на стенках анатомических полостей и слизистых оболочек, может образовывать пленки, что препятствует нормальному выделению ими в полости соответствующих жидкостей. Таким образом, вскоре после начала фибринозного воспаления в суставах, сухожильных влагалищах, плевральной и брюшной полостях количество их обычного жидкого содержимого и серозного экссудата начинает уменьшаться. Именно поэтому заболевание, сопровождающееся фибринозным воспалением, нередко называют сухой плеврит, сухой артрит и т. п. Фибринозная сеть и пленки, покрывающие стенки полостей, подвергаются затем организации и превращаются в соединительнотканные тяжи, нити, «ворсинки», «шнуры». В результате такого процесса плевра и брюшина, например, прочно срастаются с внутренними органами, синовиальная оболочка суставов —с суставными концами костей, а сухожильные влагалища — с сухожилиями.
В отличие от серозного и серозно-фибринозного воспалений припухлость при нем проявляется слабо, изменений контуров суставов и сухожильных влагалищ не наблюдается, активные и пассивные движения сопровождаются хорошо выраженной крепитацией (хрустом) в воспаленных суставах и сухожильных влагалищах; крепитация и шумы трения наблюдаются при плевритах.
При инфекционном фибринозном воспалении к изложенным клиническим признакам присоединяются высокая общая температура, иногда гнойный экссудат (фибринозно-гнойное воспаление) или образование дифтеритных пленок, покрывающих слизистые и конъюнктиву.
Исходя из вышеизложенного, при остром асептическом фибринозном воспалении необходимо предупреждать организацию фибрина и способствовать его рассасыванию, усиливая фибринолитические процессы. С этой целью после стихания острых воспалительных явлений наряду с лечебными процедурами (инъекции в полости гепарина, протеолитических ферментов) рекомендуется применять вначале пассивные, а затем активные движения. При инфекционном фибринозном воспалении необходимо специфическое противомикробное лечение.
Хроническое фибринозное воспаление характеризуется образованием спаек между брюшиной, плеврой и органами, заключенными в брюшной и грудной полостях; при поражении суставов и сухожильных влагалищ возникает тугоподвижность, заканчивающаяся внутрисуставным анкилозом или тендогенной контрактурой. Предсказание при такого рода изменениях в пораженных суставах и сухожильных влагалищах сомнительное или неблагоприятное в смысле восстановления функции.
Фибринозные гранулирующие раны Способы лечения
Выбрать категорию или подкатегорию
Фибринозные гранулирующие раны
Уровень содержания экссудата: средний
Рана имеет желто-красный цвет из-за присутствия в ней фибрина и вновь образованной грануляционной ткани.
| Терапевтические цели | Удаление фиброзного налета. Наблюдение за экссудатом |
| Процедуры/действия | Очищение раны, сохранение влажной раневой среды, поддерживающей аутолитическое очищение |
| Подготовка раны и раневого слоя | Пронтосан раствор Пронтосан гель |
| Первичная раневая повязка | Глубокие: Аскина Сорб Лента Аскина Фоам Кавити Аскина Кавити стрипс Наружные: Аскина Сорб Аскина Фоам Аскина Хил |
| Вторичная раневая повязка | Аскина Пад Бандажная повязка Марлевая повязка |
| Частота замены повязки | Ежедневно |
Средства для лечения ран компании Б. Браун
Браунодин и Пронтосан — современные решения, которые позволяют эффективно предотвращать инфицирование раны или остановливать уже развившуюся инфекцию.
Не вся продукция зарегистрирована и допущена для использования во всех странах или регионах. Показания к применению могут отличаться в зависимости от страны или региона. Пожалуйста, обращайтесь к местному представителю компании для получения информации о продукции. Изображения продукции приведены исключительно для получения общего представления
Copyright © B. Braun Melsungen AG
НАСТРОЙКИ ФАЙЛОВ COOKIE
Мы используем cookie для удобства пользователей и персонализации сервисов сайта. Информация, полученная с помощью cookie, помогает нам понять, как используется сайт и улучшить его клиент-ориентированность. Вы можете самостоятельно отключить или изменить настройки cookie в настройках браузера или выбрав «Настройки файлов cookie».
Выбирая «Разрешить файлы cookie», Вы выражаете свое согласие с Правилами использования cookie.
НАСТРОЙКИ ФАЙЛОВ COOKIE
Б. Браун использует файлы cookie, чтобы Вам было бы удобнее пользоваться нашим сайтом. Файлы cookie упрощают пользование определенными функциями, такими как воспроизведение видео или отображение персонализированного контента. Файлы cookie позволяют адаптировать сообщения и отображать рекламу в соответствии с вашими интересами (на нашем и других сайтах). Они также помогают нам понять, как используется наш сайт, и позволяют нам улучшить наш сайт.
Функциональные файлы cookie
Функциональные файлы cookie — это файлы cookie, которые необходимы для работы основных функций сайта. Без них сайт не может использоваться по назначению. Помимо прочего, они обеспечивают правильную функциональность при переходе с http на https и, следовательно, гарантируют выполнение повышенных требований безопасности в https. Ваше согласие не требуется для использования функциональных файлов cookie.
Всегда вкл
Эксплуатационные файлы cookie
Эксплуатационные файлы cookie — это файлы cookie, которые собирают информацию о том, как посетитель использует сайт: какую страницу он посещает чаще всего и отображаются ли сообщения об ошибках. Эти файлы cookie не хранят никакой другой информации. Они используются только для повышения удобства использования и более точной адаптации сайтов к конкретным пользователям. Эта информация также хранится исключительно в обезличенной форме.
Маркетинговые файлы cookie
Маркетинговые файлы cookie используются для оценки эффективности рекламных кампаний и количества повторений рекламы. Они используются для представления пользователю релевантной и адаптированной рекламы.
Больше информации
Вы можете найти более подробную информацию о файлах cookie в Правилах использования cookie
Быстрое заживление ран
Механизм заживления ран один и тот же, будь это незначительный порез, ссадина, или операционная рана.
Рубцевание
Заживление гранулирующей раны происходит посредством рубцевания и эпителизации. На заключительном этапе заживления среди клеток гранулирующей ткани появляются коллагеновые волокна, количество гранулятов уменьшается, а волокон увеличивается. В конечном итоге волокнистая субстанция переходит в соединительную ткань и образует рубец.
При заживлении ран первичным натяжением образуется нежная рубцовая ткань, которая имеет тенденцию к рассасыванию.
В случае заживления вторичным натяжением образуется грубый рубец, избавиться от которого будет непросто.
Виды заживления ран
Согласно классификации И. В. Давыдковского, различают следующие виды заживления ран:
закрытие дефекта эпителиального покрова, которое происходит при повреждении верхнего эпителиального слоя;
заживление под струпом, или заживление без рубца. Наблюдается на слизистых оболочках в случае незначительных дефектов.
заживление первичным натяжением, или заживление без нагноения. Характерно для ран с повреждениями кожи и ткани под ними.
заживление вторичным натяжением, или заживление через нагноение и гранулирование. Происходит при обширных ранениях, сопровождающихся попаданием в рану посторонних предметов, омертвением тканей, микробов и инфекций.
Стадии заживления
Фаза воспаления начинается сразу после ранения и в неосложненном состоянии продолжается в течение 4–5 суток. На стадии гемостаза тромбоциты прикрепляются в местах повреждения и вызывают химическую реакцию, приводящую к активизации фибрина, который образует сетку матрикса и связывает тромбоциты друг с другом. Так образуются тромбы, закупоривающие поврежденные кровеносные сосуды и останавливающие кровотечение.
На этапе пролиферации и регенерации происходит процесс ангиогенеза, осаждение коллагена, формирование грануляционной ткани (молодой соединительной ткани, образующейся в местах дефектов). Этап регенерации может продолжаться 2–4 недели в зависимости от размеров дефекта.
Лечение ран
Выбор метода лечения ран во многом зависит от их типа (инфицированные или некротические, влажные экссудирующие или фиброзные гранулирующие, трофические язвы или пролежни). Оптимальное решение для лечения ран каждого типа может подобрать только врач.
Кроме того, на каждой стадии заживления раны необходимо применять свое средство: способствующее отводу экссудата, образованию грануляционной ткани, ускорению эпителизации и т. д.
При лечении ран нужно помнить, что рана затягивается не сама по себе, а благодаря ресурсам организма, направленным на ее заживление. В этом процессе участвуют иммунная, эндокринная, кровеносная системы. Квалифицированный врач вместе с лечением непосредственно раны обязательно назначит витаминный комплекс для поддержания организма.
Как ускорить заживление
Скорость заживления ран неодинакова. Она зависит от характера ранения и индивидуальных особенностей пациента, такие как возраст, питание, принимаемые лекарства.
Для ускорения заживления необходимо на каждом этапе обеспечить оптимальные условия для регенерации тканей. С этой ролью справляются лечебные повязки, предназначенные для каждого этапа заживления.
Положительное действие дает метод гидротерапии. Суть его состоит в последовательном применении двух повязок HydroClean и HydroTac. С помощью первой рану очищают, а затем накладывают вторую, создающую оптимальные условия для грануляции и эпителизации.
Чем мазать
Сразу оговоримся, что, если рана глубокая, кровотечение не останавливается, началось воспаление, повреждение нанесено ржавым предметом или возникло из-за укуса животного, а особенно если ранен маленький ребенок, заниматься самолечением нельзя, а следует как можно быстрее обратиться за квалифицированной медицинской помощью.
Если речь идет об обычной ссадине или небольшом порезе, можно применить современные средства, например мазевые повязки.
Что делать, если рана не заживает
Незаживающими или хроническими называют раны, которые не дают адекватного отклика на терапию, несмотря на продолжительное лечение. Такие раны обычно вызваны не внешними факторами, а причинами, скрывающимися внутри организма, приводящими к нарушению обменных процессов и, как следствие, к нарушению процесса заживления ран. К этой категории относятся трофические язвы, пролежни, диабетические язвы стопы. Перед применением каких-либо повязок обратитесь к врачу: терапию и лечение ран вам может назначить только врач!
Для лечения хронических ран компания HARTMANN разработала систему из двух повязок — HydroClean Plus и HydroTac.
Очищающая повязка HydroClean Plus может использоваться на всех этапах заживления раны, эффективно удаляя с раневой поверхности некротизированные ткани и болезнетворных бактерий. Они попадаются в абсорбирующий слой и погибают под действием антисептика. Повязка HydroTac обладает впитывающим и увлажняющим свойствами, а также защищает рану от вторичного заражения.
С помощью системы гидротерапии многим пациентам удалось существенно облегчить страдания и повысить качество своей жизни.
Что такое рубцы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Силкиной Кристины Александровны, пластического хирурга со стажем в 10 лет.
Определение болезни. Причины заболевания
Практически у каждого человека на Земле есть рубцы: после операций, падений, оспы, ветрянки, у женщин иногда появляются растяжки (стрии), которые являются ничем иным, как атрофическими рубцами.
На заживление раны и, соответственно, на качество рубца влияют местные и общие факторы. Местные факторы:
Общие факторы, которые плохо поддаются контролю:
Симптомы рубцов
Симптомы рубцов отличаются в зависимости от типа рубца.
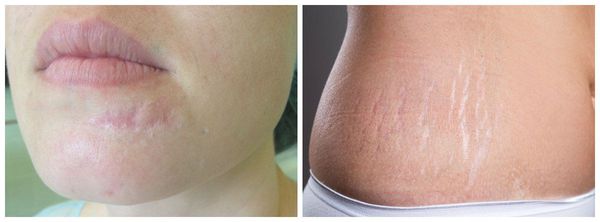
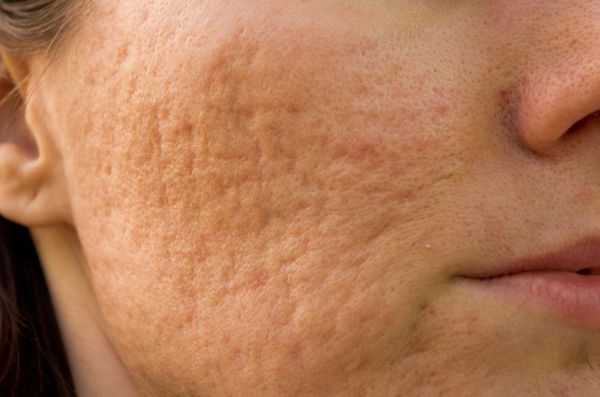
К атрофическим рубцам относятся растяжки, или стрии, постакне, а также последствия ветрянки и оспы. Такие рубцы расположены ниже уровня кожи, они как бы провалены. Формируются из-за замедления формирования новых коллагеновых и эластиновых волокон.
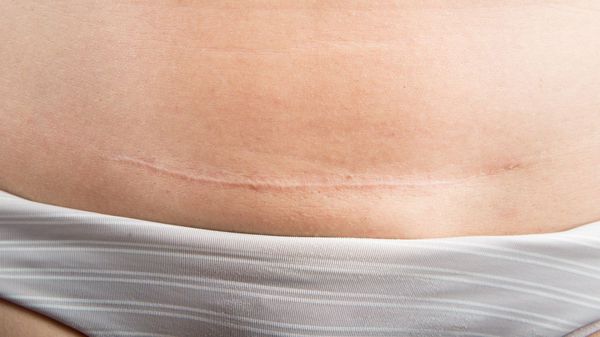
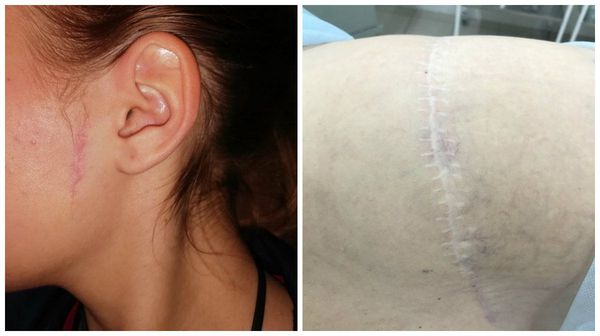
Нормотрофические рубцы. Это практически все рубцы после оперативных вмешательств, если они расположены по линиям натяжения кожи. Такие рубцы находятся на одном уровне с кожей, могут быть более или менее заметны. Иногда имеют шовные знаки или пигментацию, иногда это совсем тонкие царапины. Такие рубцы не доставляют боли и беспокойства.
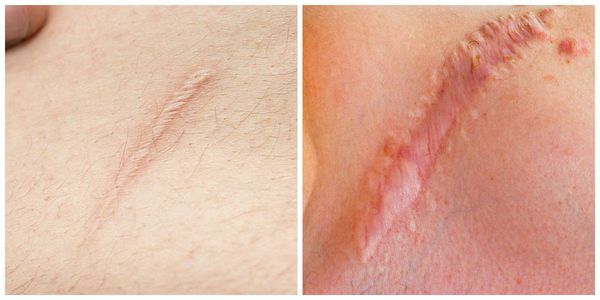
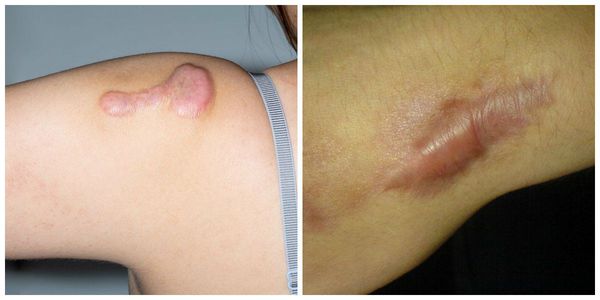
Гипертрофические рубцы в основном формируются при пересечении линий натяжения кожи, они красноватые, бугристые, возвышаются над поверхностью кожи, доставляют дискомфорт и эстетически беспокоят пациента. Иногда у пациента с детства есть склонность к гипертрофическому рубцеванию, иногда это следствие гормональных изменений. Например, у детей с 12 до 16 лет перестраивается работа организма и травма кожи может привести к образованию гипертрофического или келоидного рубца. Классический пример такого рубца:
Излюбленным местом локализации являются мочки ушей и декольте. Здесь мельчайший прокол может вызвать такое бурное разрастание рубца, которое вовлечёт всю мочку. Такие рубцы ярко-розовые, иногда красноватые, зудят (особенно ночью), вызывают крайне неприятные ощущения, значительно возвышаются над поверхностью кожи.
Образование келоидных рубцов может быть генетически детерминировано, в этом случае пациент знает, что с детства у него развиваются келоиды. Причиной может быть огромное количество самых разнообразных мелких генетических дефектов, влияющих на любой из процессов течения раневого процесса: от количества и качества цитокинов до фактора некроза опухолей и количественного соотношения коллагена в коже. Кроме того, келоидные рубцы могут возникнуть при гормональной перестройке, например у подростков, беременных, иногда у женщин в климактерическом периоде, иногда у мужчин при активных занятиях спортом. Но бывает, что установить точную причину сложно: иногда даже обычные прыщи после воспаления перерастают в зудящие рубцы.
Патогенез рубцов
Российские авторы выделяют три основных типа заживления ран:
Заживление раны не зависит от её длины, а зависит от того, какой характер у травмы, была ли рана ушита и в какой срок была проведена хирургическая обработка. Например, в эстетической хирургии есть операция – бодилифтинг, которая совмещает обширную по травме абдоминопластику и иссечение тканей боков и спины. Рана получается циркулярной по всему телу, но адекватно ушитая она заживает первичным натяжением с образованием нормотрофического рубца.
Ведутся исследования такого интересного факта, что у плода при фетальной (внутриутробной) хирургии не образуются рубцы. Связано ли это с особым строением клеток у плода или большим количеством стволовых клеток, пока сказать нельзя, но исследования в этом направлении крайне интересны.
При прочих равных условиях качество рубцов определяется генетически и/или гормональными изменениями. Кроме того, крайне важно, как человек получил травму: резаные раны заживают более гладко, размозжённые или рубленные заживают с худшим результатом. Также имеет значение, есть ли дефект тканей, например, многие операционные раны тоже становятся некрасивыми рубцами, если был иссечён участок кожи и рана находится под натяжением.
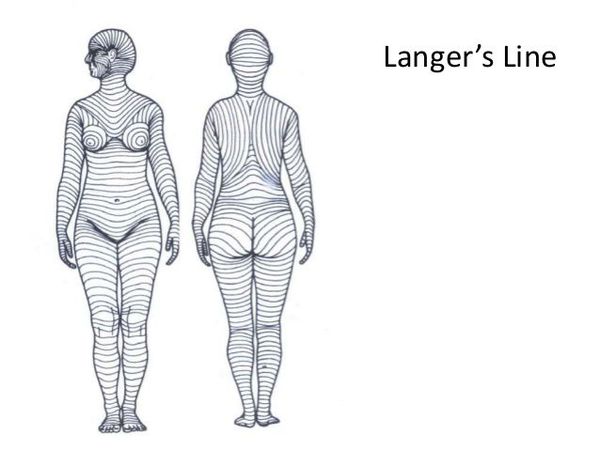
Линии натяжения — линии Лангера — это направление расположения в коже коллагеновых волокон, оно совпадает с формированием мимических морщинок и складок кожи. Волокна достаточно длинные, в коже они расположены пучками. Если кожа повреждается вдоль пучков, то рана получается узкой, линейной и заживает достаточно хорошо. Но если коллагеновые пучки пересекаются, кожа сокращается, рана зияет и заживление идёт хуже, а значит и качество рубца будет хуже.
Классификация и стадии развития рубцов
Как уже было отмечено, все рубцы делятся на нормотрофические, атрофические, гипертрофические и келоидные. Чтобы понять, как улучшить качество конкретного рубца (т. е. сделать его менее заметным, так как полностью избавиться от рубца невозможно), нужно понимать механизмы раневого процесса. А зная его, мы можем влиять на патогенез, заставляя процесс течь по нашему сценарию.
Стадии созревания рубца:
Эти стадии характерны для острой раны, в случае хронических ран (трофических язв, тяжёлых ран, которые не заживают дольше шести недель) процесс заживления будет отличаться в связи с иным течением биохимических процессов в ране.
Известна ещё одна классификация, которая определяет соотношение клеточных элементов и волокон в рубце. В ней выделяют три стадии:
Осложнения рубцов
Рубцы неблагоприятного качества заметны на видимых частях лица и тела. Как правило, такие рубцы изменяют функцию окружающих тканей, например, вызывают рубцовую контрактуру (стяжение тканей), выворот век, угла рта, из-за рубцов бывает невозможно согнуть или разогнуть пальцы и т. д. Иногда рубцы болят сами, а иногда в рубце спаян подлежащий нерв и это может выражаться болью или онемением кожи. Келоидные рубцы разрастаются и вызывают мучительный зуд. Нарушение рельефа кожи и контурные деформации часто развиваются после акне и гнойных воспалений.
Диагностика рубцов
Существование рубца на коже может констатировать любой нормально видящий человек. Рубцы внутренних органов и тканей сложнее поддаются диагностике, но в этой статье мы их не рассматриваем — они требуют отдельного обсуждения.
В диагностике заживления и формирования рубца редко требуются дополнительные методы исследования, кроме самых простых: осмотра и пальпации. Тщательный сбор жалоб и анамнеза — один из самых верных способов диагностики. Иногда используются УЗИ и МРТ для определения качества подлежащих тканей. Для оценки мягких тканей целесообразно выполнение МРТ. Оно считается более безопасным, его применяют детям и даже беременным женщинам. Однако при наличии металлоконструкций в организме пациента выполнение МРТ ограничено.
Лечение рубцов
Лечение уже сформированных рубцов должно основываться на типе рубца и его возрасте. Лечение может быть этапным (а значит длительным) и комплексным. В клиниках, где проводится комплексное лечение пациентов по эстетическим показаниям обычно разработаны протоколы реабилитации и лечения разных видов рубцов, поэтому пациент после эстетической операции начинает работать с косметологом практически с первого дня после травмы.
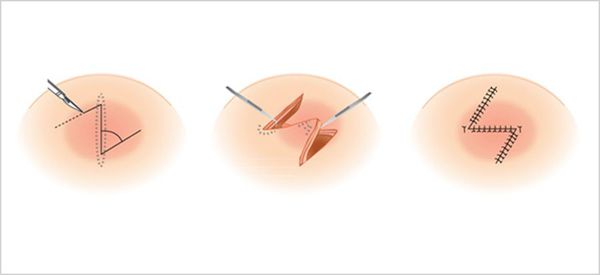
Возможно хирургическое и консервативное лечение. Хирургическое заключается в иссечение рубца, треугольной или другом виде пластики. Иногда достаточно выполнить пластику по Лимбергу. Метод основан на выкраивании и взаимном встречном перемещении двух смежных лоскутов треугольной формы, состоящих из кожи и подкожной жировой клетчатки. В этом случае нужно расположить линии рубца в большем соответствии с линиями натяжения кожи, чтобы перевести рубец из гипертрофического в длинный, но нормотрофический, не доставляющий беспокойства.
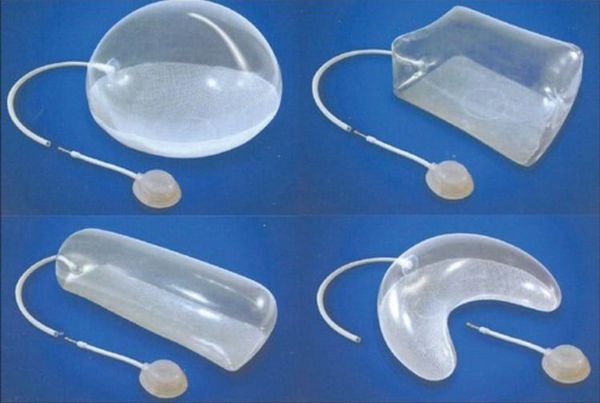
Обширные рубцы можно с успехом лечить методом экспандерной дермотензии, когда под рядом лежащий участок кожи укладывается экспандер. Экспандер представляет собой полый внутри силиконовый баллон, приспособленный к постепенному (в течение нескольких недель) введению в него физиологического раствора. Это приводит к постепенной дермотензии (растяжению) кожного покрова, который в дальнейшем используется для кожной пластики. Таким способом за несколько месяцев можно получить большое количество кожи, идентичной по цвету и текстуре (например, для закрытия волосистой части головы).
Также интересны методы лечения с помощью веропамиловой мази, ацемина, втирания витамина Е, применения препаратов цитокинов. Эти методы целесообразно развивать, так как они могут быть эффективны и полезны в выявлении процессов, происходящих в ране. Но на практике их бывает сложно применить ввиду длительности, трудозатратности или дороговизны лечения.
Атрофические рубцы лечатся долго, сложно и могут не давать выраженного эстетического результата. Используют пилинги, лазерное лечение, инъекции коллагена и гиалуроновой кислоты, а также дармабразию — сошлифовывание поверхности эпидермиса. Если при дермабразии действовать очень грубо, то она может привести к образованию новых рубцов. К хирургическим методам относится иссечение участка кожи с растяжками (ведь чаще всего это живот с множеством стрий).
На нормотрофические рубцы можно достаточно эффективно воздействовать терапевтическими методами для улучшения качества, например, мазать силиконовыми гелями, иммоферазой. Эти средства ускорят созревание рубца и быстрее превратят его из красного в белый. Кроме того, через месяц после травмы можно обкалывать рубец собственной плазмой крови или «Сферогелем», что поможет сделать рубец максимально размытым. Если рубец белее окружающей кожи, с большим успехом применяют его татуаж.
Гипертрофические рубцы хорошо поддаются лечению с помощью инъекций гормональных препаратов, использования гормональных мазей, аппликаций силиконового геля, например «Кело-кот» или «Дерматикс». Действие этих препаратов основано на окклюзионном эффекте (блокируется испарение влаги), увлажнении рубца и уменьшении синтеза коллагена. Инъекции кортикостероидов помогают добиться быстрого улучшения состояния гипертрофического или келоидного рубца. Порой на практике для превращения гипертрофического рубца в нормотрофический необходимы 1-2 процедуры инъекции. Келоидный рубец уже после первой процедуры перестаёт зудеть, что значительно облегчает состояние пациента. Принцип действия кортикостероидов основан на мощном противовоспалительном эффекте, угнетении деления фибробластов и повышении активности собственной коллагеназы.
Инъекциями ферментных препаратов типа гиалуронидазы, лонгидазы лечат не только рубцы кожи, но и глубокие рубцовые деформации типа контрактуры Дюпюитрена. Это рубцовое перерождение ладонных сухожилий, при котором пальцы согнуты к ладони и их полное разгибание невозможно.
Улучшит состояние гипертрофического рубца не только инъекция, но и фонофорез с этими ферментными препаратами, что повышает доступность лечения. Хирургическое лечение заключается в треугольной пластике рубца — выполняется переориентирование линии рубца, чтобы его направление совпадало с линиями натяжения кожи.
Способов лечения келоидных рубцов очень много, это говорит о том, что на 100 % действенного метода не существует. Значительно улучшает качество рубца и снимает зуд инъекция гормонов, например «Кеналога». Прессотерапия в исследованиях даёт достаточно хорошие результаты. Это терапия постоянным давлением, например, с помощью эластической давящей повязки. Осуществлять её можно с помощью компрессионного белья или силиконовых пластин. Экспериментально выявлено, что давление в 25 мм рт. ст. на каждый сантиметр кожи сдавливает сосуды, ограничивает их рост и размягчает рубец, вплоть до полного его сглаживания. Силиконовые пластины высушивают поверхность рубца, гасят патологическое воспаление в рубце и тоже значительно облегчают состояние пациента.
Как и с гипертрофическими рубцами, хорошего результата можно ожидать от местного применения ферментных препаратов («Ферменкол») или их инъекций в ткань рубца. Не рекомендуется проводить первичное иссечение келоидного рубца. Иначе на месте иссечённой ткани в ответ на воспаление разрастётся рубец ещё больших размеров. Если у человека имеется такое состояние гомеостаза, при котором в ответ на травму формируется келоидный рубец, логично предположить, что удаляя существующий келоид врач нанесёт новую травму больше предыдущей, а значит практически со 100 % вероятностью рубец тоже станет келоидным и вовлечет в процесс какое-то количество здоровой кожи. Этот вид рубцов нуждается во внимательном отношении, спешки в лечении быть не должно.
Прогноз. Профилактика
Чем рубцы моложе, тем легче на них воздействовать консервативными методами. Зрелым рубец становится через год, после этого изменить качество рубца без хирургического воздействия уже очень сложно.