за счет чего повышается функциональная мощность дыхательной системы
За счет чего повышается функциональная мощность дыхательной системы
Процесс внешнего дыхания обусловлен изменением объема воздуха в легких в течение фаз вдоха и выдоха дыхательного цикла. При спокойном дыхании соотношение длительности вдоха к выдоху в дыхательном цикле равняется в среднем 1:1,3. Внешнее дыхание человека характеризуется частотой и глубиной дыхательных движений. Частота дыхания человека измеряется количеством дыхательных циклов в течение 1 мин и ее величина в покое у взрослого человека варьирует от 12 до 20 в 1 мин. Этот показатель внешнего дыхания возрастает при физической работе, повышении температуры окружающей среды, а также изменяется с возрастом. Например, у новорожденных частота дыхания равна 60—70 в 1 мин, а у людей в возрасте 25—30 лет — в среднем 16 в 1 мин. Глубина дыхания определяется по объему вдыхаемого и выдыхаемого воздуха в течение одного дыхательного цикла. Произведение частоты дыхательных движений на их глубину характеризует основную величину внешнего дыхания — вентиляцию легких. Количественной мерой вентиляции легких является минутный объем дыхания — это объем воздуха, который человек вдыхает и выдыхает за 1 мин. Величина минутного объема дыхания человека в покое варьирует в пределах 6—8 л. При физической работе у человека минутный объем дыхания может возрастать в 7—10 раз.
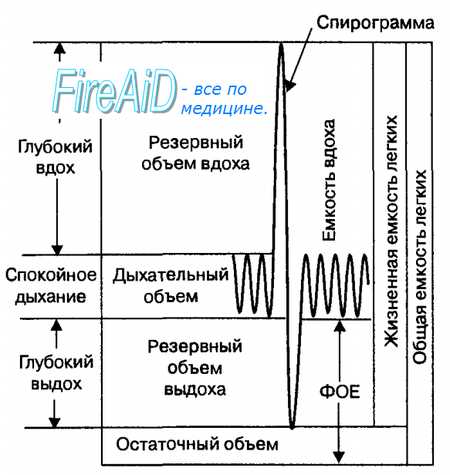
Легочные объемы воздуха. В физиологии дыхания принята единая номенклатура легочных объемов у человека, которые заполняют легкие при спокойном и глубоком дыхании в фазу вдоха и выдоха дыхательного цикла (рис. 10.5). Легочный объем, который вдыхается или выдыхается человеком при спокойном дыхании, называется дыхательным объемом. Его величина при спокойном дыхании составляет в среднем 500 мл. Максимальное количество воздуха, которое может вдохнуть человек сверх дыхательного объема, называется резервным объемом вдоха (в среднем 3000 мл). Максимальное количество воздуха, которое может выдохнуть человек после спокойного выдоха, называется резервным объемом выдоха (в среднем 1100 мл). Наконец, количество воздуха, которое остается в легких после максимального выдоха, называется остаточным объемом, его величина равна примерно 1200 мл.
Сумма величин двух легочных объемов и более называется легочной емкостью. Объем воздуха в легких человека характеризуется инспираторной емкостью легких, жизненной емкостью легких и функциональной остаточной емкостью легких. Инспираторная емкость легких (3500 мл) представляет собой сумму дыхательного объема и резервного объема вдоха. Жизненная емкость легких (4600 мл) включает в себя дыхательный объем и резервные объемы вдоха и выдоха. Функциональная остаточная емкость легких (1600 мл) представляет собой сумму резервного объема выдоха и остаточного объема легких. Сумма жизненной емкости легких и остаточного объема называется общей емкостью легких, величина которой у человека в среднем равна 5700 мл.
При вдохе легкие человека за счет сокращения диафрагмы и наружных межреберных мышц начинают увеличивать свой объем с уровня функциональной остаточной емкости, и его величина при спокойном дыхании составляет дыхательный объем, а при глубоком дыхании — достигает различных величин резервного объема вдоха. При выдохе объем легких вновь возвращается к исходному уровню функциональной остаточной емкости пассивно, за счет эластической тяги легких. Если в объем выдыхаемого воздуха начинает входит воздух функциональной остаточной емкости, что имеет место при глубоком дыхании, а также при кашле или чиханье, то выдох осуществляться за счет сокращения мышц брюшной стенки. В этом случае величина внутриплеврального давления, как правило, становится выше атмосферного давления, что обусловливает наибольшую скорость потока воздуха в дыхательных путях.
За счет чего повышается функциональная мощность дыхательной системы
Уровень соматического здоровья человека определяет энергопотенциал индивида и развитие качества общей выносливости. Физиологической основной являются аэробные возможности, отражающие способности организма доставлять и использовать кислород для энергопродукции при физической работе. Формирование здоровья зависит от наследственности, образа жизни, наличием и выраженностью экзогенных факторов риска и т.д.
Факторами, отрицательно влияющими на состояние организма студентов, являются несоответствие методик обучения возрастным и функциональном возможностям, стрессоры нерациональная организация учебного процесса и питания [1].
В условиях ограниченности адаптационных резервов, свойственной молодому организму, любое увеличение нагрузки, умственной или физической, можно рассматривать как стрессорное воздействие, носящее длительный и устойчивый характер.
Для оценки адаптации студентов к учебным нагрузкам мы исследовали показатели дыхательной системы. В результате установлено, что уровень функционального состояния респираторной системы всех испытуемых соответствует удовлетворительной адаптации. Несмотря на некоторое снижение резервных возможностей дыхательной системы, проявляются достаточно высокие функциональные возможности регуляторных систем организма, что обеспечивает резистентность защитных сил и успешную реализацию функциональных возможности в условиях напряженной умственной и мышечной работы, которую испытывают студенты в процессе учебной деятельности.
Вегетативная нервная система играет важное значение в сохранении постоянства гомеостаза при различных воздействиях окружающей среды. Роль ее заключается в регуляции обмена веществ, возбудимости и автоматии периферических органов и ЦНС [2].
Адаптация организма к физической нагрузке также как и к другим стрессовым факторам обеспечивается регуляторным влиянием нейрогуморальных механизмов симпатической и парасимпатической нервной систем и железами внутренней секреции. Благодаря регуляторному воздействию этих систем, а также изменение метаболических процессов, обеспечивает поддержание гомеостаза в изменившихся условиях. Продолжающееся воздействие на организм стрессовых факторов в свою очередь может влиять на функциональные возможности систем регуляции и изменять адаптационные резервы организма.
Материалы и методы исследования
Исследования проводилось на модуле валеологии, Казахского национального медицинского университете им. С.Д. Асфендиярова. Объектом исследования являлись студенты 1 курса (58 студента). Для оценки функционального состояния организма все студенты были разделены на 2 группы: занимающихся и не занимающихся спортом, у которых определяли следующие показатели дыхательной системы: частота дыхания (ЧД), объем дыхания (ОД), минутный объем дыхания (МОД), жизненная емкость легких (ЖЕЛ), резервный объем вдоха (РОвд), резервный объем выдоха (РОвыд), общую емкость вдоха (ОЕвд).
Эти показатели определяли в нормальных условиях (в спокойном состоянии) и после физической нагрузки. В качестве физической нагрузки применяли Гарвардский степ-тест. Гарвардский степ- тест представляет собой способ для оценки физической работоспособности кардиореспираторной системы.
Результаты исследования и их обсуждение
Полученные данные свидетельствуют о том, что повседневные физические нагрузки обеспечивают экономную функцию дыхательной системы, в состоянии покоя и после нагрузки. Физические нагрузки, как фактор адаптации обеспечивает повышение резистентности организма к экстремальным состояниям.
По результатам исследования у студентов, не занимающихся спортом в обычных условиях частота дыхания в среднем составила 16 раз/мин, после нагрузки 21 раз/мин, среднее значение жизненной емкости легких составил 3,0 л, после нагрузки 3,7 л. У вышеназванных студентов минутный объем дыхания в состоянии покоя в среднем составил 8,5 литров, а при нагрузке 19 л. Дыхательной объем, резервный объем вдоха, резервный объем выдоха, и общая емкость вдоха составляют следующие величины соответственно: 0,6; 1,4; 1,0; и 2 литров в покое. После нагрузки 0,7; 1,8; 1,5; 2,5 л.
У студентов, занимающихся спортом в нормальных условиях частота дыхания в среднем 12 раз/мин, после нагрузки 18 раз/мин, значение жизненной емкости легких составило в среднем 4,8 л., после нагрузки – 5,5 л. У занимающихся спортом студентов минутный объем дыхания находился в покое составил 11 л, после нагрузки – 23,7 л. Легочные объемы в покое, то (дыхательный объем, резервный объем вдоха, резервный объем выдоха, и общая емкость вдоха) были равны следующим показателям соответственно: 0,8; 2,1; 1,9 и 2,9 литров, после нагрузки – 1,1; 2,3; 3,1;3,4 л.
По результатам исследований у студентов, занимающихся и не занимающихся спортом была отмечена разница в физиологических показателях дыхательной системы: функций респираторной системы у спортсменов соответствовали физиологическим закономерностям изменения, а у студентов, не занимающихся спортом показатели дыхания соответствовали обычным значениям. Интенсификация внешнего дыхания наблюдается в основном от углубления дыхания. У людей, занимающихся спортом дыхательные движения бывают на высоком уровне.
Согласно литературным источникам по сравнению с нетренированными людьми у спортсменов наблюдается увеличение ЖЕЛ. Есть данные, что чем выше ЖЕЛ на работу аппарата внешнего дыхания расходуется меньше силы [3].
Этот показатель является важным для оценки функциональных показателей жизненного индекса. Высокий жизненный индекс наблюдается у людей, которые занимаются спортом. У тренированных спортсменов в спокойном состоянии происходит физиологическая экономичность функций. У спортсменов ЧД 12 раз/мин, МОД – 11 л/мин. У здоровых людей частота дыхания в спокойном состоянии в среднем 16 раз мин, при интенсивной мышечной работе МОД у здорового взрослого человека из-за повышения частоты дыхания и ДОР может составить 120 л/мин, у тренированных спортсменов воздухообмен в легких может достичь 150 л/мин и выше. Это говорит о больших резервных возможностях системы дыхания.
Таким образом, работа мышц является результатом учащения дыхания. При учащении дыхания у спортсменов растет и глубина дыхания. Что, является рациональным способом приспособления к нагрузке аппарата дыхания. Под действием физических упражнений резервные возможности дыхания повышаются [4]. При систематических спортивных упражнениях у спортсменов улучшается нейрогуморальная регуляция дыхания, работа дыхательной системы в ходе физической нагрузки начинает работать согласовано с другими системами организма.
Воздухообмен в легких повышается в зависимости от проделанной работы и в результате окислительно-восстановительных процессов в организме. При интенсивной работе газообмен в легких может возрасти до 100/мин и выше по сравнению 6-9 л/мин в состоянии покоя и соответственно возрастает потребность в кислороде. Таким образом, физические упражнения способствует адаптации тканей к гипоксии, тем самым обеспечивая интенсивную работу клеток организма при недостатке кислорода.
Работа мышц приводит к возрастанию глубины и частоты дыхания, что в свою очередь повышает газообмен в легких и обеспечивает кислородную потребность.
У взрослого человека при работе мышц в связи c учащением дыхания возрастает газообмен в легких. Физические упражнения или занятия спортом увеличивают объем газообмена в легких. Как показали некоторые авторы при физической нагрузке у спортсменов интенсивность внешнего дыхания в значительной степени зависят от глубины и в меньшей степени зависят от возрастания частоты дыхания.
По получению данным можно сделать вывод, что уровень показателей дыхания определяют структурно-функциональные адаптационные реакции, происходящие под воздействием физической нагрузки в организме спортсмена [5].
Спортивные упражнения повышают силу мышц, и еще оказывают влияние на адаптацию к состояниям окружающей среды [6]. Под воздействием мышечных нагрузок повышается частота сокращения сердца, мышца сердца сокращается быстрее, давление крови повышается. Во время работы мышц частота дыхания повышается, дыхание углубляется, улучшается свойство газообмена легких. Это приводит к функциональному улучшению кардиореспираторной системы [7]. Для студентов занимающихся спортом характерно увеличение резервных возможностей и экономичность функций дыхательной системы.
За счет чего повышается функциональная мощность дыхательной системы
1.1. Анатомо-физиологические особенности воздухоносных путей
Дыхание – это многокомпонентный процесс жизнеобеспечения всех внутренних органов, включающий внешнее дыхание, транспорт газов кровью, обмен газов между кровью и тканями, а также тканевое дыхание. В свою очередь внешнее дыхание включает газообмен между внешней средой и альвеолярным воздухом, а также альвеолярное дыхание – газообмен между альвеолярным воздухом и притекающей к легким кровью (рис.1).
Внешнее дыхание – процесс, регулируемый центральной и периферической вегетативной и соматической нервной системой, носит произвольный и непроизвольный характер, включает акт активного регулируемого вдоха (активную инспирацию), пассивную постинспирацию (расслабление вдыхательной мускулатуры) и активный регулируемый выдох (экспирацию). Вентиляция альвеол обеспечивается за счет чередования вдоха и выдоха. При вдохе в альвеолы поступает насыщенный кислородом воздух, а при выдохе удаляется из альвеол в окружающую среду воздух, насыщенный CO2 и бедный O2. Передвижение воздуха во время вдоха и выдоха по воздухоносным путям обусловлено попеременным расширением и уменьшением размеров грудной клетки за счет последовательного сокращения и расслабления дыхательных мышц грудной клетки (вдыхательных и выдыхательных), а также диафрагмы. Дыхательные мышцы грудной клетки включают инспираторную и экспираторную мускулатуру.
Диафрагма ограничивает снизу грудную полость, состоит из сухожильного центра и мышечных волокон.
Во время вдоха диафрагма уплощается в результате сокращения мышечных волокон, отходящих от внутренней поверхности грудной клетки, а купол диафрагмы сглаживается, открывается реберно-диафрагмальный синус. Участки легких, расположенные в этих синусах, хорошо вентилируются.
К инспираторным мышцам грудной клетки относятся наружные межреберные и внутренние межхрящевые мышцы. В момент вдоха нижележащее ребро поднимается к вышележащему, а грудная клетка поднимается.
Во время выдоха сокращаются экспираторные мышцы, к которым относятся внутренние межреберные. При их сокращении вышележащее ребро подтягивается к нижележащему, а грудная клетка опускается.
Для усиления дыхания в условиях нормы и патологии используется вспомогательная инспираторная и экспираторная мускулатура. К вспомогательным инспираторным мышцам относятся грудинно-ключично-сосцевидная мышца, а также большие и малые грудные, лестничные, зубчатые мышцы. К важнейшим вспомогательным экспираторным мышцам относятся мышцы живота.
В зависимости от того, связано ли расширение грудной клетки преимущественно с поднятием ребер или уплощением диафрагмы, различают реберный (грудной) и брюшной тип дыхания. Тип дыхания в значительной мере зависит от возраста. С возрастом подвижность грудной клетки уменьшается и начинает преобладать брюшной тип дыхания. Брюшное дыхание затрудняется в последние месяцы беременности. Принято считать, что у женщин преобладает грудной тип дыхания, а у мужчин – брюшной. Брюшное дыхание наиболее эффективно, так как при таком дыхании улучшается вентиляция легких и облегчается венозный возврат от брюшной полости к сердцу.
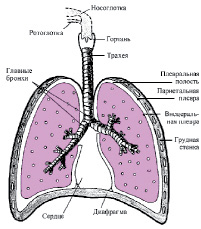
В условиях нормы легкие отделяются от грудной клетки плевральной полостью, находящейся между висцеральным и париетальным листками плевры и заполненной несжимаемой жидкостью (рис.2). Последняя обеспечивает скольжение мешков плевры друг относительно друга. В случаях развития плеврита и скопления жидкости в полости плевры с последующим образованием спаек, вентиляция легких резко затрудняется.
Рис.2. Схема строения органов дыхания
В плевральной полости создается определенной давление, которое на высоте вдоха на 0,6 – 0,8 кПа ниже атмосферного, а в конце выдоха внутриплевральное давление на 0,3-0,5 кПа также ниже атмосферного. Таким образом, в плевральной полости давление постоянно отрицательное, ниже атмосферного. Поступление воздуха, крови или эксудата в плевральную полость называют, соответственно – пневмо-, гемо-, или гидроторакс. При этом поджатые легкие не следуют за сокращением дыхательной мускулатуры, либо их смещение происходит в меньшем объеме. Искусственный односторонний пневмоторакс иногда проводят с диагностической целью, чтобы уменьшить нагрузку на поражённые туберкулезом легкие.
1.2. Роль воздухоносных путей в обеспечении дыхания и недыхательных функций.
Дыхательные пути начинаются с полости носа, включая носоглотку, гортань, трахею, бронхи, бронхиолы и заканчиваются альвеолярными ходами и альвеолами. Внутренняя поверхность дыхательных путей покрыта слизистой оболочкой, которая выстлана мерцательным эпителием, содержит значительное количество желез, выделяющих слизь, а также различные виды рецепторов. Отдельные участки воздухоносных путей отличаются особенностями структуры и функции.
Касаясь роли носового дыхания, необходимо отметить его способность очищать, увлажнять и согревать воздух. При участии реснитчатого эпителия и слизи здесь задерживаются взвешенные в воздухе частицы размером до 4мкм. При носовом дыхании происходит обеззараживание воздуха за счет иммуноглобулинов классов A,G,M, секретируемых или пассивно диффундирующих в слизистую, а также при участии микро- и макрофагов, лизоцима, комплемента, интерферона, содержащихся в слизи.
Слизистая носа и носоглотки содержит значительное количество ирритантных рецепторов, механорецепторов, обонятельных рецепторов, рецепторов болевой чувствительности, являющихся окончаниями обонятельного, тройничного, лицевого, верхнегортанного нервов. С рецепторов слизистой оболочки носа формируются защитные рефлексы в виде чихания и усиленного слизеотделения, а также рефлексы, влияющие на функциональную активность центральной нервной системы, ряда внутренних органов.
С механорецепторов и хеморецепторов слизистой носа и носоглотки возникает афферентная импульсация в ретикулярную формацию ствола мозга, а затем в слюноотделительный, дыхательный, сосудодвигательный центры продолговатого мозга, в гипоталамус. При этом усиливаются неспецифические восходящие активирующие влияния и на кору головного мозга.
Возбуждение рецепторов слизистой носа и носоглотки резко усиливается при развитии воспалительного процесса в верхних дыхательных путях инфекционной или аллергической природы под влиянием медиаторов воспаления и аллергии: гистамина, кининов, лейкотриенов, причем возбуждение ирритантных рецепторов вызывает развитие тахипноэ, спазм дыхательных путей, кашлевой рефлекс, чихание, чувство першения.
Гортань – завершает верхний отдел дыхательных путей и переходит в трахею – начальную часть нижних дыхательных путей. Гортань обеспечивает дыхательную, защитную и речевую функции, в частности регулирует поступление воздуха в нижние дыхательные пути за счет сужения и расширения голосовой щели. Слизистая гортани содержит механорецепторы, ирритантные рецепторы, возбуждение которых при участии верхне- и нижегортанного нервов, языкоглоточного нерва регулирует частоту и глубину дыхательных движений. Кроме дыхательной функции, гортань выполняет защитную, голосовую и речевую функции.
В трахее и бронхах продолжаются процессы усиленного увлажнения, согревания и очищения воздуха. Здесь при участии слизи и мерцательного эпителия задерживаются более мелкие, взвешенные в воздухе частицы размером от 4 мкм до десятых долей мкм, а также происходит инактивация патогенных агентов за счет выделительного фагоцитоза, иммуноглобулинов, лизоцима, лактоферрина, интерферона.
Стенки трахеи и крупных бронхов содержат хрящевые кольца и не спадаются при дыхании, а мышечные волокна, образующие стенку бронха, регулируют просвет бронхов на фоне изменения нервных и гуморальных влияний, а также уровня локально образующихся медиаторов воспаления и аллергии.
Воздухоносные пути (ВП) легких представляют собой ряд дихотомически-делящихся трубок, представленных 23 генерациями В.П.. Первые 16 генераций включают бронхи, бронхиолы и терминальные бронхиолы, выполняющие проводящую функцию для воздуха. Последние 7 генераций состоят из дыхательных бронхов, альвеолярных ходов и альвеолярных мешочков, дающих начало альвеолам. Стенки проводящих воздухоносных бронхов состоят из 3-х основных слоев: внутренней слизистой оболочки, гладкомышечного слоя и внешнего соединительнотканного слоя, содержащего хрящ в больших бронхах. Эпителиальные клетки ВП несут на апикальной поверхности реснички, продвигающие слизь в направлении носоглотки. В свою очередь слизь образуется бокаловидными клетками. Реснитчатый эпителий и бокаловидные клетки формируют мукоцилиарный эскалатор, обеспечивающий очищение ВП (рис.3).
Диаметр просвета воздухоносных путей регулируется при участии холинергических нервных влияний; освобождение ацетилхолина приводит к сокращению гладких мышц воздухоносных путей. В то же время неадренергические, нехолинергические нейроны и нервные волокна за счет высвобождения субстанции Р обеспечивают сокращения гладких мышц воздухоносных путей, а при участии ВИП (вазоактивного интестинального пептида) возникает расслабление гладких мышц воздухоносных путей.
Важная роль в регуляции просвета воздухоносных путей отводится медиаторам воспаления, аллергии: гистамину, гепарину, серотонину, лейкотриенам, факторам активации тромбоцитов, хемотаксиса. В свою очередь эозинофилы в зоне воспаления являются источником таких медиаторов, как главный основной белок, катионный белок, лейкотриены В4,С4 и других, также оказывающих выраженное влияние на просвет воздухоносных путей.
Большинство медиаторов воспаления, вызывающих бронхоспастическое действие, реализуют биологические эффекты при участии специфических рецепторов.
Слизистая трахеи и бронхов является слабой рефлексогенной зоной, несмотря на наличие достаточного количества механо-, хемо- и ирритантных рецепторов. Значительная часть этих рецепторов относится к быстро-адаптирующимся или промежуточным, высокопороговым и, соответственно, низкочувствительным структурам, нефункционирующим в условиях нормы и возбуждающимся лишь при сверхпороговых раздражениях или под влиянием медиаторов воспаления и аллергии, а также при застойных явлениях в малом кругу кровообращения. Импульсация в этих рецепторах распространяется по чувствительным волокнам к центрам n. Vagus, а затем при участии ретикулярной формации ствола мозга к инспираторным и экспираторным бульбарным нейронам, определяя частоту и глубину дыхательных движений, а также развитие кашлевого рефлекса.
Спирография легких
Оценка функции внешнего дыхания играет большую роль в диагностике большого количества заболеваний легких и бронхов, позволяя обнаружить изменения еще до появления их первых признаков, определить динамику изменений при проведении лечения. С этой целью сегодня используются разные методы, но одним из наиболее информативных и при этом безопасных является спирография.
Что такое спирография
Спирография или спирометрия представляет собой диагностический метод исследования функции внешнего дыхания и является главным способом оценки функционального состояния легких и бронхов. Она широко применяется в пульмонологии и терапии, поскольку позволяет установить:
Дополнительно определяется индекс Тиффно (ИТ), являющийся отношением ОФВ1/ФЖЕЛ.
Таким образом, спирография дает большое количество информации об особенностях функционирования органов дыхания конкретного больного, что позволяет не только обнаружить признаки патологических изменений, но и разработать наиболее эффективную тактику лечения. В результате удается обнаружить:
Процедура может проводиться детям, начиная с 5-ти лет. Но в силу возраста она не всегда оказывается информативной, поскольку ребенку бывает сложно объяснить, что от него требуется, особенно при выполнении форсированного выдоха.
Показания к проведению спирографии
Поскольку спирография является безопасным и достаточно простым в проведении диагностическим методом, ее широко используют в пульмонологии, а также в терапии при подозрении на наличие заболеваний пульмонологического профиля. А именно ее назначают при:
Также провести спирографию рекомендуется всем, кто имеет большой стаж курения.
Выполнение спирографии показано и в профилактических целях. Поэтому ее вносят в перечень обязательных исследований, подлежащих выполнению при ежегодном профилактическом медицинском обследовании. Кроме того, ее назначают людям, работающим на вредных производствах, и детям при наличии у близких родственников хронических заболеваний органов дыхания, аллергических реакций, проявляющихся бронхоспазмом. Она же используется для внесения корректив в терапию бронхиальной астмы и ХОБЛ.
Особенности подготовки
Для получения максимально точных данных выполнение спирографии требует несложной подготовки. Так, следует воздержаться от употребления пищи за 6—8 часов до ее проведения, поэтому обычно исследование назначают на утро. Также перед процедурой не рекомендуется пить крепкий чай или кофе, курить. Накануне следует поужинать легким блюдами, отказаться от алкоголя и энергетиков. Допускается за час до исследования выпить стакан теплой воды. Кроме того, лучше отказаться от утренней зарядки, если таковая практикуется.
На спирографию стоит приходить в свободной, удобной одежде, которая не стесняет дыхания. Поэтому лучше не надевать галстук, тесное белье и т. д. Непосредственно процедура проводится примерно через 20 минут после того, как пациент пришел в клинику. Это время требуется для того, чтобы полностью нормализовалась работа дыхательной и сердечно-сосудистой системы после физической нагрузки.
По рекомендации лечащего врача перед спирографией стоит сделать перерыв в использовании бронхолитиков, часто назначающихся при бронхиальной астме, ХОБЛ и других обструктивных заболеваниях органов дыхания. Так, использование β2-антагонистов короткого действия, в частности Сальбутамола, Вентолина, Беродуала следует отменить минимум за 6 часов до проведения спирографии. Ингаляции β2-антагонистов длительного действия, т. е. Серетида, Фостера, Форадила, Симбикорта, Сереванта и применение Оксиса необходимо проводить не позднее, чем за 12 часов до исследования. Что же касается пролонгированных теофиллинов, например, Спирива, то отмену препарата производят за сутки до спирографии. Но прекращать прием данных лекарственных средств следует только по согласованию с лечащим врачом.
Как проводится спирометрия
По сути, спирография и спирометрия – одно и то же. Единственная разница между этими понятиями заключается в том, что спирометрией можно назвать сам процесс выполнения исследования, а при спирографии его результат выдается в виде графика, точно описывающего функцию легких. Сегодня эти понятия идентичны и взаимозаменяемы.
Сейчас практически везде для оценки дыхательной функции используется компьютерная спирометрия, хотя ранее для этих целей применялись механические приборы, как правило, водного типа. Современные цифровые устройства, называемые спирографами, позволяют снять нужные показания в разных режимах и автоматически рассчитать необходимые соотношения, что существенно ускоряет и упрощает проведение диагностики. Система дополнительно учитывает вес, рост, пол, возраст пациента.
Спирография может выполняться при спокойном дыхании с целью определения жизненной емкости легких, при форсированном (резком, сильном) выдохе и с проведением функциональных проб:
Аппарат для выполнения спирографии может быть закрытым и открытым. В первом случае он имеет вид герметично закрывающейся прозрачной камеры, соединенной с регистрирующей частью. Открытые аппараты обеспечивают вдыхание атмосферного воздуха и представляют собой компьютер того или иного размера и присоединенный к нему мундштук с датчиками.
Непосредственно проведение спирографии заключается в следующем:
Чтобы добиться правильного выполнения форсированного выдоха, может потребоваться 3—8 попыток, так как приступ кашля, смыкание голосовых связок, ранняя остановка выдоха, перекрытие мундштука приводит к получению неточных результатов.
Исследование длится 15—45 минут. После окончания процедуры компьютер составляет график по результатам исследования, который называют спирограммой. При обнаружении отклонений в ней процедуру обычно повторяют, порой неоднократно. Если же изменения стойкие и сохраняются от исследования к исследованию, больному рекомендуется пройти дополнительные диагностические процедуры или выполнить спирометрию с бронхолитиком.
Например, в спорных случаях может выполняться исследование особенностей диффузии легких, т. е. качество поступления кислорода из легких в кровь и выведения углекислого газа. Изменение этого параметра указывает о тяжелых нарушениях дыхательной функции. Также пациентам может рекомендоваться проведение бронхоспирометрии, т. е. введение бронхоскопа под анестезией с оценкой функциональности каждого легкого в отдельности с вычислением его минутного, жизненного объема и ряда других показателей.
В комплексе со спирографией нередко назначаются ЭКГ, УЗИ сердца и рентген легких, так как это позволяет точно установить наличие или отсутствие связи между патологиями бронхолегочной и сердечно-сосудистой систем.
Расшифровка результатов
Интерпретация результатов исследования – задача специалиста. При этом обязательно учитываются не только полученные данные, но и качество проведенной процедуры, возможность ложноположительной и ложноотрицательной интерпретации.
Заключение составляется путем сравнения полученных данных с нормальными показателями ОФВ1, ЖЕЛ, ФЖЕЛ, ИТ, МВЛ и другими. У здоровых людей эти величины всегда выше 80% от показателей нормы. На наличие патологических изменений указывает получение данных ниже 70% нормальных показателей.
Частота дыхания
Изначально оцениваются показатели частоты дыхания, т. е. количество сделанных вдохов и выдохов в течение минуты. В норме взрослый человек делает 16—20 дыхательных движений в минуту, дети – больше в зависимости от возраста. На этот показатель влияет положение тела пациента во время проведения исследования, степень эмоционального возбуждения и употребление накануне пищи. Если эти условия выполнения спирографии не были нарушены, увеличение частоты дыхания может указывать на наличие:
Если учащение дыхательных движений сочетается со снижением глубины, подобное может быть признаком сухого плеврита, острого миозита, межреберной невралгии, переломов ребер, присутствия в легких метастаз.
Снижение показателей частоты дыхания характерно для поражений головного мозга, в частности, менингита, опухолей, отека головного мозга и кровоизлияний в него.
Дыхательный объем
Дыхательный объем (ДО) – количество вдыхаемого воздуха за 1 вздох. В норме он составляет 0,5—0,8 л, но диагностическим параметром считается его снижение на фоне увеличения частоты дыхания или наоборот. Так, увеличение дыхательного объема при увеличении частоты дыхания наблюдается при повышенной температуре тела или присутствии анемии. Снижение обоих показателей типично для эмфиземы легких, выраженного сужения трахеи, заболеваний, вызывающих угнетение функции дыхательного центра, расположенного в головном мозге.
Минутный объем дыхания
МОД рассчитывается путем получения произведения показателя частоты дыхания на дыхательный объем. Поэтому в норме у взрослого человека МОД составляет порядка 4—10 л. Этот параметр является важным для оценки качества вентиляции мельчайших составляющих легких, альвеол. Ведь при глубоком и поверхностном дыхании попадающий в легкие воздух по-разному их наполняет. При неглубоком, частом дыхании он может не доходить до альвеол, что снижает качество течения газообменных процессов в организме.
Возрастание показателей МОД может указывать на развитие легочной или сердечной недостаточности легкой и средней тяжести, тиреотоксикоза или поражений центральной нервной системы. Снижение же этой величины является признаком тяжелой легочной или сердечной недостаточности, микседемы или угнетения дыхания.
Но МОД во многом зависит от психологического состояния пациента, степени тренированности легких, особенностей метаболизма. Поэтому часто этот показатель воспринимают в качестве вспомогательного.
Жизненная емкость легких
ЖЕЛ показывает не общий объем легких, а максимально возможный объем воздуха, который конкретный человек способен вдохнуть и выдохнуть, т. е. в него входит и резервный объем вдоха и выдоха. У здорового взрослого человека этот показатель равен 3000—5000 мл и приближается к индивидуально рассчитанной по математической формуле должной жизненной емкости легких (ДЖЕЛ).
ДЖЕЛ для взрослых мужчин = (27,63 – 0,122 х В) х L;
ДЖЕЛ для взрослых женщин = (21,78 – 0,101 х В) х L.
В норме разница между полученным и рассчитанным показателем не должна быть более 15%. Получение большей разницы характерно для:
Незначительное снижение ЖЕЛ указывает на обструктивные заболевания бронхов.
Форсированная жизненная емкость легких
Этот показатель, сокращенно называемый ФЖЕЛ, в норме должен быть не более чем на 100-300 мл меньше ЖЕЛ. С его помощью можно оценить эластичность легких, качество функционирования дыхательных мышц и проходимость бронхов.
При увеличении разницы между ЖЕЛ и ФЖЕЛ до 1500 мл и более, следует предположить наличие:
Объем форсированного выдоха за 1 секунду
ОФВ1 – индивидуальный показатель, зависящий от пола, возраста и веса. У здорового человека он должен находиться в пределах 1,4—4,2 л/сек. Но полученный при спирографии результат обязательно сравнивают с должным, который рассчитывают для каждого пациента отдельно по формуле:
ОФВ1 для мужчин = 0,036∙рост – 0,031∙вес;
ОФВ1 для женщин = 0,026∙рост – 0,028∙вес.
Отклонения полученного ОФВ1 от должного является показателем наличия хронической бронхиальной обструкции, а также позволяет контролировать динамику течения заболевания.
Обнаружить обструктивные заболевания на ранних этапах развития поможет средняя объемная скорость (СОС), отражающая скорость выполнения форсированного выдоха в средине дыхательного движения.
Индекс Тиффно
ИТ рассчитывается как отношение ОФВ1 к ЖЕЛ и у здоровых людей равен 70—90%. Этот показатель уменьшается при:
По ИТ можно установить тип обструкции. Дополнительно проводится проба с бронхолитиками и, если после ее проведения ИТ возрастает, причина заключается в бронхоспазме. Если же ситуация не изменяется, следует искать корень проблемы в других патологиях.
Максимальная вентиляция легких
У взрослых здоровых людей МВЛ равна 50—180 л/мин. Снижение этого показателя характерно для развития дыхательной или сердечной недостаточности.
Показатели скорости движения воздуха
Эти параметры рассчитываются по достаточно сложному алгоритму, заключающемся в построении треугольника на полученной спирограмме. Нормальными значениями считаются 160—300 мм/мин.
Таким образом, на основании изменения только одного из показателей спирометрии невозможно поставить диагноз. Всегда полученные данные оцениваются в комплексе и по изменению ряда параметров говорят о наличии того или иного заболевания, что дополнительно подтверждают другими инструментальными исследованиями.
Противопоказания
Несмотря на простоту и безопасность процедуры, существуют ситуации, когда проведение спирографии может нанести пациенту вред. Выполнение спирографии противопоказано при:
Важно: несмотря на большую информативность спирографии, не всегда проблемы с дыханием связаны с нарушением функции внешнего дыхания, и нормальные показатели спирографии не являются признаком здоровья, поэтому могут присутствовать те или иные жалобы, связанные с одышкой и кашлем.
Одними из факторов, оказывающих влияние на функцию легких, могут быть:
Всех пациентов обследуют, учитывая множество факторов, оказывающих влияние на функцию легких, а терапия подбирается индивидуально в зависимости от состояния организма и его резервных возможностей. Комплексный подход в сочетании с другими методами лечения дает возможность сократить период реабилитации и усилить эффективность проводимых мероприятий, минимизировать медикаментозное лечение, уменьшить риск возникновения осложнений в будущем.
Таким образом, спирография является весьма информативным диагностическим методом, позволяющим получить много информации о работе органов дыхания, проследить эффективность назначенной терапии и дифференцировать ряд патологий бронхов и легких от заболеваний сердечно-сосудистой и других систем. При этом он отличается простотой выполнения, безопасностью и доступностью, что позволяет использовать спирографию практически без ограничений, в том числе в рамках профилактических осмотров.