заворот большого сальника что это
Заворот большого сальника что это
Заворот большого сальника и его инфаркт являются нечастыми причинами острой боли в животе. Первичный заворот сальника встречается намного реже. Травма, быстрые вращательные движения, постоянные удары в область живота, резкая смена положения тела, кашель, мышечное напряжение являются факторами, способными привести к первичному завороту сальника.
Вторичный заворот сальника встречается более часто; причинами, приводящими к его возникновению, являются спайки, рубцы после оперативных вмешательств, воспалительные изменения, кисты, опухоли, грыжи, а также тромбоз, обусловленный повышенной свертываемостью крови и аномалиями развития сосудов. Вне зависимости от причины, изменения, наблюдаемые при гистопатологическом исследовании, являются схожими и отражают прогрессирование процесса от отека и перенаполнения брыжейки вследствие венозного застоя или тромбоза до геморрагического некроза и экстравазации жидкости серозно-геморрагического характера в полость брюшины.
Заворот сальника означает частичную либо полную ротацию сальника вокруг его основной оси. Вследствие этого, при завороте кровообращение в сальнике может нарушаться, что приводит впоследствии к его инфаркту (Leitner et al., 1952).
Инфаркт сальника может становиться причиной острой боли в животе, имеющей различную локализацию. Согласно результатам исследований, чаще инфаркт сальника возникает справа.
Причиной этого может являться тот факт, что сальник длиннее и более подвижен справа, чем на противоположной стороне. В результате клинические проявления обычно имитируют таковые при остром аппендиците. Для диагностики инфаркта сальника рекомендуется КТ, изменения, которые при этом можно обнаружить, включают в себя «жировое» образование треугольной или овоидной формы либо наличие области повышенной плотности с неравномерно распределенными гиперденсными участками, чередованием зон инфильтрации и жировой ткани, что является патогномоничным признаком инфаркта сальника (Yager и Canned 1999).
Редактор: Искандер Милевски. Дата публикации: 27.5.2019
Заворот большого сальника что это
В развитии перекрута и некроза отростков считают значимым влияние ряда факторов. Предполагают, что развитию перекрута и некроза отростков способствуют нарушения моторной функции кишечника, наличие воспалительного очага (дивертикулита, холецистита, болезни Крона и др.), спаечного процесса в брюшной полости. К провоцирующим факторам развития заболевания отростков относят резкие движения (сгибание, разгибание), тяжелую физическую нагрузку, резкое снижение массы тела, голодание или переедание, закрытую травму живота [3-9, 15, 17]. Перекрут и некроз отростков встречается у лиц зрелого и пожилого возраста, примерно с одинаковой частотой у мужчин и женщин. В большинстве описанных наблюдений пациенты с перекрутом и некрозом отростков имели избыточную массу тела [3, 5, 6, 11, 12, 14-17].
При длительном существовании перекрута и некроза отростков возможно развитие инфильтратов, вовлекающих соседние органы брюшной полости и малого таза, на что могут указывать жалобы на дизурические явления (при вовлечении стенки мочевого пузыря), боли в правом подреберье (при вовлечении желчного пузыря, печени) и др. Это нередко приводит к постановке ошибочного диагноза и неверной тактике ведения больного [3-6, 9, 14-16].
Лабораторные методы исследования не позволяют обнаружить каких-либо специфических изменений: в анализах крови могут отмечаться умеренный лейкоцитоз (до 12’10 9 /л), незначительное повышение уровня С-реактивного белка. Зарубежные авторы подчеркивают значительную роль ультразвукового исследования, компьютерной и магнитно-резонансной томографии брюшной полости в диагностике перекрута и некроза отростков [11, 12, 14]. Эти неинвазивные методы позволяют визуализировать измененный отросток, провести дифференциальную диагностику с другими заболеваниями органов брюшной полости и малого таза. Тем не менее в 50-63,4% наблюдений неинвазивные лучевые методы не позволяют обнаружить изменений отростков либо при этом их трактуют как другое заболевание [13, 15]. В связи с этим на дооперационном этапе, как правило, устанавливают диагноз других заболеваний органов брюшной полости и малого таза, наиболее частыми являются дивертикулит (до 50% наблюдений), острый аппендицит (13-76,5%), почечная колика (до 35%), перитонит (до 27,3%), заболевания придатков матки (до 19,6%) [1-3, 6-8]. Основным методом диагностики перекрута и некроза отростков большинство авторов считают лапароскопию, позволяющую верифицировать диагноз в 83-100% наблюдений [1, 8-10, 13, 15-16].
Редкая встречаемость, неосведомленность врачей о заболевании отростков, необходимость хирургического лечения заболевания обусловливают актуальность изучения особенностей клинической картины, возможностей различных лабораторно-инструментальных методов в диагностике заболеваний сальниковых отростков ободочной кишки.
Материал и методы
Результаты и обсуждение
Диагностика в стационаре на дооперационном этапе базировалась на жалобах больных, данных анамнеза, физикального обследования, данных лабораторных и инструментальных методов исследования. Клинические проявления перекрута и некроза отростков были скудными и неспецифичными, что приводило к постановке ошибочного диагноза на дооперационном этапе у большинства больных. Основные клинические проявления у пациентов с перекрутом и некрозом отростков приведены в табл. 1.
При выяснении данных анамнеза 7 (8,0%) больных отмечали наличие провоцирующих факторов: тяжелой физической нагрузки (3), резкого движения (1), приема антибактериальных препаратов (1), пищи (1), алкоголя (1). 26 (29,9%) больных самостоятельно принимали различные лекарственные средства (спазмолитики, анальгетики, антибактериальные препараты), которые не купировали болевой синдром. Неэффективность самостоятельного приема лекарственных препаратов и нарастающая интенсивность болей заставляли больных обращаться за медицинской помощью.
Основные данные, полученные при физикальном обследовании и лабораторно-инструментальных методах исследования, представлены в табл. 2.
Язык был влажным у 79 (90,8%), светлый налет на языке отмечался у 60 (69,0%) больных. При осмотре живот у всех больных был симметричным, притупления в отлогих местах живота не было обнаружено ни у одного пациента. Живот был вздут у 5 больных. У большинства пациентов перистальтика была обычной звучности, лишь в 4 наблюдениях отмечалось ее ослабление, у 2 из этих больных интраоперационно обнаружен местный фибринозно-гнойный перитонит.
Локальное напряжение мышц передней брюшной стенки обнаружено у 15 (17,2%) больных.
Пальпируемое образование в брюшной полости обнаружено у 3 больных. Интраоперационно у них выявлены рыхлый инфильтрат, состоящий из петли сигмовидной кишки, правой маточной трубы, сальниковых отростков сигмовидной кишки (1), перекрут двух отростков сигмовидной кишки между собой (1), спаянный с париетальной брюшиной отросток сигмовидной кишки (1).
Существенные диагностические трудности на дооперационном этапе встретились у одной больной, предъявляющей жалобы на боли в правом подреберье. При осмотре у нее, помимо болезненности в данной области, выявлялся сомнительный симптом Ортнера, в связи с чем она в течение суток лечилась по поводу острого холецистита. Лишь на следующие сутки боли локализовались в левой подвздошной области, больной была выполнена диагностическая лапароскопия с целью дифференциальной диагностики между дивертикулезом и дивертикулитом левой половины ободочной кишки и перекрутом отростка сигмовидной кишки, последний диагноз подтвержден. Малоподвижное, плотное, болезненное пальпируемое образование в брюшной полости при ректальном, а также двуручном исследовании описано у одной больной. Интраоперационно был обнаружен рыхлый инфильтрат вокруг некротизированного отростка сигмовидной кишки, вовлекающий прядь большого сальника, подпаянный к париетальной брюшине малого таза и правого латерального канала.
С целью дообследования и проведения дифференциальной диагностики между различными хирургическими, гинекологическими и урологическими заболеваниями в ряде наблюдений были выполнены рентгенография брюшной полости в поисках свободного газа и уровней жидкости (12), УЗИ органов брюшной полости (7), УЗИ органов малого таза у женщин (8), обзорная урография (12), УЗИ почек (6), экстренная эзофагогастродуоденоскопия (1), экскреторная урография (1), колоноскопия (1). Данные, полученные при перечисленных инструментальных методах исследования, чаще всего были неспецифичны, позволяли исключить другие заболевания брюшной полости и малого таза, но не давали возможности диагностировать перекрут и некроз отростков.
На основании данных рентгенографии брюшной полости выявлен умеренный пневматоз толстой кишки у 4 больных, пневматоз тонкой кишки и единичный уровень жидкости в тонкой кишке у 2 из 12 больных. По данным УЗИ органов брюшной полости обнаружены свободная жидкость в брюшной полости (1), инфильтрат (2; не подтверждено интраоперационными данными).
Интерес представляет больная, поступившая в плановом порядке для полипэктомии по поводу полипа сигмовидной кишки, однако при колоноскопии изменений не обнаружено. Это заставило уточнить анамнез (боли в нижних отделах живота) и назначить консультацию гинеколога, УЗИ органов малого таза. По данным УЗИ малого таза выявлено образование размером до 32 мм, расположенное медиальнее левого яичника и интимно к нему прилежащее, гипоэхогенной ячеистой структуры без кровотока при ЦДК. Выполнена лапароскопия с целью дифференциальной диагностики между цистаденомой яичника с перекрутом в анамнезе и перекрутом отростка кишки (интраоперационно: перекрут отростка сигмовидной кишки). Остальным 7 больным, которым было выполнено УЗИ органов малого таза, на основании обнаруженных изменений и клинических данных поставлены диагнозы гинекологических заболеваний, не подтвержденные интраоперационными данными.
Обзорная урография (12), УЗИ почек (6), экскреторная урография (1) проводились с целью дифференциальной диагностики с почечной коликой на предоперационном этапе, лишь в одном наблюдении нельзя было исключить этот диагноз. Экстренная эзофагогастродуоденоскопия (1) была выполнена на операционном столе в связи с предоперационным диагнозом перфорации язвы луковицы двенадцатиперстной кишки, однако язв и эрозий обнаружено не было.
Ряду больных были назначены консультации специалистов. 24 (55,8%) пациенткам назначена консультация гинеколога, 14 из них был поставлен диагноз острых гинекологических заболеваний. 19 (21,8%) пациентов были консультированы урологом, лишь у 1 из них нельзя было исключить диагноз правосторонней почечной колики. Больные с сопутствующими заболеваниями терапевтического и неврологического профиля консультированы перед лапароскопическим вмешательством терапевтом (11) и неврологом (1), противопоказаний к операции выявлено не было.
Перекрут и некроз отростков по результатам обследования до операции был заподозрен у 30 (34,5%) больных. У 7 (8,0%) из них он был основным диагнозом в предоперационном эпикризе, у 25 (27,5%) подозревался при проведении дифференциальной диагностики с другими острыми хирургическими и гинекологическими заболеваниями. У остальных 57 (65,5%) больных показанием к оперативному вмешательству послужили подозрение на другие острые хирургические и гинекологические заболевания органов брюшной полости и необходимость дифференциальной диагностики между ними. Основные диагнозы в предоперационном эпикризе, по поводу которых выполнялось лапароскопическое вмешательство, представлены в табл. 3.
Лапароскопические вмешательства в 74 (85,1%) наблюдениях были выполнены в первые 6 ч после поступления. В среднем время от момента поступления до лапароскопического вмешательства составило 3 [2; 4] ч. 3 больных были оперированы более чем через сутки после поступления: 2 поступившие для планового лечения и 1 получавшая консервативное лечение в связи с диагнозом болевой формы апоплексии яичника.
Лапароскопическая ревизия брюшной полости позволила установить диагноз перекрута и некроза отростков у 84 (96,6%) из 87 больных. У остальных 3 (3,4%) больных диагноз перекрута и некроза отростков был установлен после конверсии, произведенной в связи с наличием плотного инфильтрата брюшной полости (2) и небезопасностью вскрытия абсцесса малого таза, стенкой которого являлась стенка мочевого пузыря (1).
Дооперационная диагностика заболеваний отростков осложняется также возможным сочетанием перекрута и некроза отростков с другими заболеваниями органов брюшной полости и малого таза. Сочетанные заболевания по данным лапароскопического вмешательства были выявлены у 20 (23,0%) больных (табл. 4).
Сочетанное лапароскопическое вмешательство выполнено в 8 (9,2%) наблюдениях, в том числе адгезиолизис (4), удаление гидатиды маточной трубы (2), лапароскопическая аппендэктомия (2), электрокоагуляция очагов эндометриоза (1), вскрытие и коагуляция напряженной кисты желтого тела (1).
Летальный исход после лапароскопического лечения перекрута и некроза отростков имел место у 1 больной из 79 через 25 ч после вмешательства.
В 8 наблюдениях была произведена конверсия, при этом осложнение в ближайшем послеоперационном периоде развилось у 1 больной, у которой на 9-е сутки после удаления некротизированного отростка, аппендэктомии (по поводу некроза отростка сигмовидной кишки, вторичного аппендицита) при снятии швов выявлена гематома послеоперационной раны. В последующем проводили консервативное лечение: эвакуацию гематомы, санирующие перевязки, повязки с левомеколем, химотрипсином, обезболивающую и десенсибилизирующую терапию; отмечено медленное заживление раны вторичным натяжением, что было связано с наличием у пациентки сахарного диабета II типа.
Рецидив заболевания отростка после лапароскопического лечения отмечен у 1 (1,3%) из 79 больных. У больной Г., 25 лет, через 28 дней после лапароскопического удаления некротизированного отростка сигмовидной кишки произошел рецидив заболевания с появлением аналогичной клинической картины, напоминающей таковую при остром аппендиците. Выполнена диагностическая лапароскопия, при которой выявлены перекрут и некроз отростка восходящей ободочной кишки; произведено его лапароскопическое удаление с использованием монополярной электрокоагуляции с благоприятным исходом.
Таким образом, клиническая картина и данные лабораторно-инструментальных методов исследования при перекруте и некрозе отростков скудны и неспецифичны, что существенно затрудняет дооперационную диагностику данного заболевания. Предположение о наличии перекрута и некроза отростков до операции возникает в 34,5% наблюдений. В неясных диагностических ситуациях лапароскопия является методом выбора и позволяет диагностировать перекрут и некроз отростков в 96,6% наблюдений. Успешное оперативное лечение с применением лапароскопического доступа возможно в 90,8% наблюдений.
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПЕРЕКРУТОВ БОЛЬШОГО САЛЬНИКА У ДЕТЕЙ
Ю.Ю. Соколов, С.В. Стоногин, С.А. Коровин,
А.С. Трубицын, А.В. Вилесов, М.Э. Шувалов
Кафедра детской хирургии РМАПО
(заведующий кафедрой – профессор Ю.Ю. Соколов)
Тушинская детская городская больница
Детская городская больница святого Владимира
В настоящей работе приведен опыт лечения 13 детей с редкой патологией органов брюшной полости – перекрутом большого сальника. Из них первичный перекрут сальника был установлен у 10 детей, вторичный перекрут – у 3 больных. Лапароскопическая резекция сальника была выполнена в 12 наблюдениях, из них в 1 случае операция была дополнена аппендэктомией. Лапароскопическая резекция фрагмента большого сальника с кистой была выполнена 1 больной. Конверсия с переходом на верхнюю срединную лапаротомию и резекция всего большого сальника потребовалась у 1 больного с травмой живота. Интра- и послеоперационных осложнений не было. При гистологическом исследовании иссеченных фрагментов сальника были выявлены признаки гангренозного оментита. При лапароскопии всегда удается установить правильный диагноз и в большинстве наблюдений выполнить резекцию измененного сальника. В ряде случаев вторичных перекрутов в ходе лапароскопии можно также устранить этиологические факторы перекрута сальника.
Перекрут большого сальника – редкое полиэтиологическое заболевание, являющееся одной из причин острых болей в животе у детей. Подобная патология встречается у 0,01-0,32% больных, экстренно оперированных на органах брюшной полости [1, 4]. Учитывая редкую частоту встречаемости данного состояния, мы решили проанализировать собственные клинические наблюдения детей с перекрутом большого сальника.
Материалы и методы. С 2007 по 2011 годы на лечении в Тушинской детской городской больнице и ДГКБ святого Владимира с перекрутом большого сальника находились на лечении 13 детей. Возраст больных колебался от 1,5 до 13 лет и составил в среднем 9 + 1,8 лет. Мальчиков было 9, девочек – 5.
В клинической картине у экстренно поступивших больных преобладали разной степени интенсивности боли в правой половине живота. В большинстве наблюдений боли были постоянного характера, иногда отмечался приступообразный характер болей. При поступлении положительные симптомы раздражения брюшины в правой подвздошной области были выявлены у 2 детей. Помимо болевого синдрома у 3 детей наблюдались диспепсические расстройства: рвота, тошнота, жидкий стул. Температура тела во всех случаях была нормальной. Уровень лейкоцитов в крови колебался от 6.9 до 17,3х10 9 /л и составил в среднем 11,5х10 9 /л + 2,4.
Только у 1 экстренно поступившего больного при УЗИ в нижних отделах брюшной полости справа был обнаружен неоднородный по структуре инфильтрат с нечеткими контурами. Во всех остальных наблюдениях при сонографии патологических изменений в брюшной полости обнаружено не было.
В экстренном порядке были оперированы 12 детей. Показанием к проведению диагностической лапароскопии у них явилось сохранение абдоминального болевого синдрома, появление в процессе наблюдения симптомов раздражения брюшины, а также обнаружение при УЗИ инфильтрата в брюшной полости. Лапароскопия в плановом порядке была выполнена 1 ребенку с кистой брюшной полости.
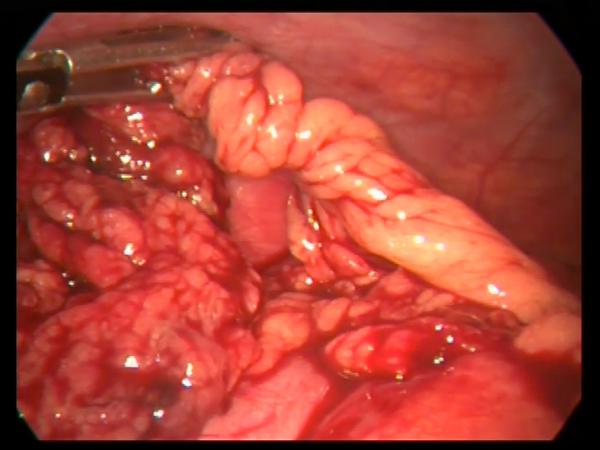
Перекрученные фрагменты сальника располагались в нижних отделах брюшной полости или правом боком канале, имели продольные размеры от 3 до 7см, были темно-багрового или черного цвета, при этом всегда отчетливо определялась граница перекрута сальника (рис. 1).
Рис. 1. При лапароскопии выявляется участок большого сальника, перекрученного на 720 0
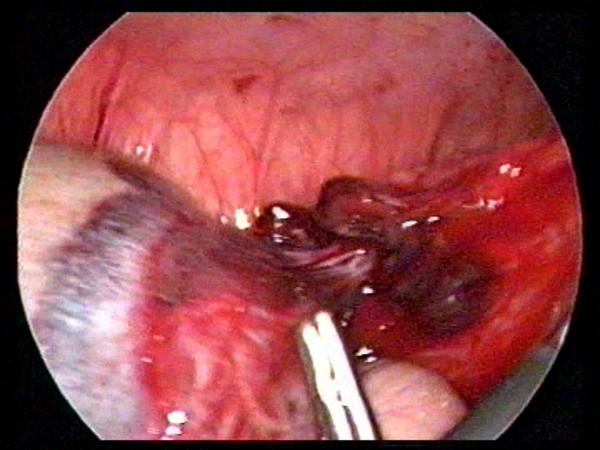
Лапароскопическая резекция перекрученного участка большого сальника с применением монополярной коагуляции или петли Редера была выполнена в 12 наблюдениях, из них в 1 случае операция была дополнена аппендэктомией. Лапароскопическая резекции фрагмента большого сальника с кистой была выполнена у 1 больной (рис. 2). Для удаления из брюшной полости резецированных препаратов производили замену околопупочного 5-мм троакара на троакар большего диаметра.
Рис. 2. При лапароскопии выявляется больших размеров киста сальника с перекрутом на 180 0 в области основания кисты
Конверсия с переходом на верхнюю срединную лапаротомию и резекция всего большого сальника потребовалась у больного с травмой живота и большими размерами инфильтрированного тотально перекрученного сальника.
Интра- и послеоперационных осложнений не было. Сроки лечения в стационаре варьировали от 5 до 15 суток и составили в среднем 7 дней. При гистологическом исследовании иссеченных фрагментов сальника во всех случаях были выявлены признаки нарушения кровообращения с развитием гангренозного оментита.
Обсуждение. Впервые перекрут большого сальника описал Oberst в 1882 году. Различают первичные и вторичные перекруты сальника. Первичный перекрут сальника чаще встречается у мальчиков и возникает без каких-либо видимых причин. Клинические данные и операционные находки при этом исключают первичные патологические изменения в самом сальнике или в окружающих его органах [ 1 ]. Первичный перекрут сальника у детей чаще встречается в возрасте 9–16 лет, в младшей возрастной группе из-за малого количества жировой ткани в сальнике данное заболевание отмечено крайне редко.
Вторичный перекрут может возникать при наличии в сальнике кист, опухолей или гематом; при вовлечении сальника в инфильтрат при аппендиците, холецистите, воспалительных заболеваниях гениталий; при наличии спаек в брюшной полости, а также при фиксации сальника к послеоперационным рубцам, вокруг вентрикулоперитонеальных шунтов или в грыжевом мешке [1].
Различают также парциальный и тотальный перекрут сальника. Чаще встречается частичный перекрут сальника в области свободного края.
К предрасполагающим факторам перекрута сальника у детей относят анатомические особенности сальника, особенно его правой половины, заключающиеся в образовании отшнурованной подвижной концевой пряди в виде лепестка, наличия добавочной сальниковой вены, преобладание поперечного размера сальника над продольным, что приводит к возникновению более частого перекрута правой половины свободного края сальника [7, 8, 11]. Факторами, способствующими возникновению перекрута сальника, являются усиленная перистальтика, нарушение кровообращения застойного характера, резкое перемещение тела, быстрое напряжение мышц при поднятии тяжестей [1, 3]. К фактором риска возникновения перекрута сальника у детей относят ожирение, что подтверждается увеличением количества наблюдений перекрута сальника параллельно увеличению в последние годы детей с избыточной массой тела [9, 11, 15].
Среди описанных нами больных первичный перекрут сальника отмечен у 10 детей. Объективные причины перекрута у них установить не удалось, с другой стороны, большинство из них имело избыточную массу тела. Перекрут сальника в 3 случаях имел вторичный характер и возник вследствие закрытой травмы живота, перекрута врожденной кисты сальника и вовлечения сальника в инфильтрат при остром флегмонозном аппендиците.
Диагностика перекрута сальника очень трудна и нередко диагноз устанавливается во время операции [5, 6, 11]. Некоторые авторы категорически отвергают наличие специфичных для перекрута сальника симптомов, отличных от симптомов острого аппендицита. Чаще всего перекрут сальника у детей необходимо дифференцировать с острым аппендицитом или острой патологией органов малого таза у девочек [4, 8, 9].
При перекруте сальника больные предъявляют жалобы на островознукшую боль чаще в правой половине живота, тошноту, рвоту (однократную или многократную), головокружение. Часто боль появляется обильного приёма пищи, то есть после резкого повышения внутрибрюшного давления. Боль в животе может быть без определённой локализации, разлитой, но может носить и приступообразный характер.
Клинические симптомы могут нарастать медленно, длительное время отсутствуют признаки интоксикации, и большая часть больных (до 85%) поступает не сразу, а через 1-4 суток от начала заболевания. Отмечается также расхождение между выраженностью болевого синдрома и удовлетворительным общим состоянием больных. По мнению ряда авторов, это объясняется богатой васкуляризацией большого сальника, устойчивостью жировой ткани к гипоксии, а также асептичностью процесса в течение нескольких суток.
При пальпации брюшной стенки выявляется болезненность в правой подвздошной области, но отсутствует мышечная ригидность. Перекрученный фрагмент сальника удается пропальпировать чрезвычайно редко. Температура тела может быть нормальной или субфебрильной. В общем анализе крови в начале заболевания нет изменений, при развитии некроза сальника и перитонита выявляется лейкоцитоз.
УЗИ обладает низкой чувствительностью и специфичностью при перекруте сальника [6, 12]. Иногда в брюшной полости удается выявить отечные, гиперэхогенные участки жировой ткани с нарушенным кровотоком, что среди оперированных нами детей имело место в 1 случае. Наиболее информативным методом диагностики перекрута сальника является лапароскопия, которая носит не только диагностический, но и лечебный характер [5, 14].
В литературе указывалось на возможность консервативного лечения больных с перекрутом сальника, но подобный подход может приводить к формированию абсцессов, развитию сепсиса и возникновению спаек [6, 7, 13]. Поэтому общепризнанным стандартом лечения остается хирургический метод. Резекция перекрученного сальника в пределах здоровых тканей значительно уменьшает количество осложнений и ускоряет реабилитацию детей [10]. Преимущества миниинвазивного метода, которым является лапароскопия, неоднократно были описаны в литературе и не вызывают сомнения [2, 9, 12, 14, 16].
У всех описанных нами больных при лапароскопии удалось установить правильный диагноз. В 12 из 13 случаях резекция перекрученного сальника была завершена в миниинвазивном варианте. При вторичных перекрутах одномоментно с резекцией сальника в 1 случае и была выполнена лапароскопическая аппендэктомия, в другом наблюдении была иссечена врожденная киста сальника.
Частота встречаемости перекрута большого сальника у детей крайне низка, заболевание обычно протекает под маской острого аппендицита.
Отсутствие у детей специфических клинических симптомов и низкая информативность УЗИ делает лапароскопию методом выбора в диагностике перекрута сальника.
С активным внедрением в клиническую практику лапароскопии в последние годы отмечается увеличение выявляемости детей с перекрутом сальника.
Лапароскопия позволяет не только установить диагноз, но и выполнить резекцию измененного сальника, а в случаях вторичных перекрутов устранить его этиологические факторы.
Cervellione R.M.// Pediatr Surg Int – 2002. – Vol. 18(2-3). P. 184-6.
Theriot J.A., Sayat J., Fran ko S. et al.//Pediatrics – 2003 – Vol. 112. – N6. – P.460-462.
Сведения об авторах
Коровин С.А. – кандидат медицинских наук, доцент кафедры детской хирургии РМАПО
Трубицын А.С. – руководитель центра эндоскопической абдоминальной хирургии ДГКБ святого Владимира г. Москвы
Вилесов А.В. – врач-хирург центра эндоскопической абдоминальной хирургии ДГКБ святого Владимира г. Москвы
Шувалов М.Э. – врач-хирург центра эндоскопической абдоминальной хирургии ДГКБ святого Владимира г. Москвы