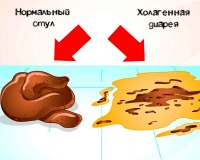
желчная диарея чем лечить
Хологенная диарея
Врачи
Хологенная диарея – одна из самых распространенных причин нарушений стула в практике врача-гастроэнтеролога и, как это ни парадоксально, одно из наименее известных заболеваний в гастроэнтерологии.
Согласно современным данным, до 30-50% всех случаев функциональной диареи (т.е. не связанной с воспалительным процессом, инфекцией и опухолями) – это хологенная диарея. Она достаточно часто является причиной нарушений стула, например, у пациентов с синдромом раздраженного кишечника (до 35%). Считается, что до 1% жителей Европы имеют эту болезнь.
Что же это за заболевание?
Начнем по порядку, с описания нормальных процессов обмена желчных кислот в организме. Желчные кислоты синтезируются печенью из холестерина, поступают в тонкую кишку в составе желчи и участвуют в процессе всасывания жиров пищи. Далее происходит их абсорбция в терминальном отделе подвздошной кишки, откуда они венозной кровью транспортируются обратно в печень. Этот процесс называется «энтерогепатическая циркуляция желчных кислот». Лишь 3-5% желчных кислот (0,3-0,5 г/сутки) не всасываются, они попадают в толстую кишку и выводятся с калом.
В некоторых случаях гораздо большее количество желчных кислот поступает в толстую кишку, где они оказывают «раздражающее» действие – стимулируют секрецию воды, электролитов, слизи и способствуют появлению частого жидкого стула. Это и есть хологенная диарея.
Причины хологенной диареи
Выделяют три типа хологенной диареи, исходя из причины ее развития.
Некоторые авторы выделяют также четвертый тип хологенной диареи, при котором повышенная продукция желчных кислот является следствием приема ряда препаратов (например, метформин).
Клиническая картина хологенной диареи
Основные симптомы хологенной диареи включают:
При сочетании с другими заболеваниями (например, синдромом раздраженного кишечника), часто наблюдаются боли в животе, однако для изолированной хологенной диареи этот симптом не всегда характерен.
Неотложность позывов на дефекацию нередко заставляет пациентов ограничивать свою повседневную активность, выход из дома на длительное время и поездки в незнакомые места.
Диагностика хологенной диареи
Существует три основных метода диагностики этого заболевания:
1) SeHCAT-тест: заключается в приеме внутрь желчной кислоты, меченной изотопом селена Se75, которая также как и обычная желчная кислота всасывается в подвздошной кишке и проходит описанную выше энтерогепатическую циркуляцию. Потери меченой желчной кислоты фиксируют через 7 дней после приема внутрь данного вещества с помощью гамма-камеры. Оставшееся в организме через неделю количество меченых желчных кислот соответствует степени нарушения всасывания: значение
Хологенная диарея
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
В таблице 1 приведена характеристика основных типов диареи и патогенетические механизмы, лежащие в их основе. В патогенезе диареи участвуют четыре механизма: кишечная гиперсекреция, повышение осмотического давления в полости кишки, нарушение транзита кишечного содержимого и кишечная гиперэкссудация.
Секреторная диарея возникает в результате того, что секреция воды в просвет кишечника преобладает над всасыванием. Основными активаторами секреции являются бактериальные токсины, энтеропатогенные вирусы, лекарства, биологические активные вещества (свободные желчные кислоты, длинноцепочечные жирные кислоты), некоторые желудочно–кишечные гормоны (секретин, ВИП), простагландины, серотонин и кальцитонин.
Секреторная диарея отличается обильным водянистым стулом (обычно более 1 л).
Гиперосмолярная диарея развивается при повышении осмотического давления химуса, препятствующем всасыванию воды из просвета кишечника. Осмотическое давление в полости кишки повышается при нарушении всасывания вследствие накапливания продуктов гидролитического расщепления пищевых веществ в полости кишки. Для гиперосмолярной диареи характерен обильный жидкий стул с большим количеством остатков пищи.
Экссудативная диарея характерна для воспалительных заболеваний кишечника и отличается экссудацией воды и электролитов в кишку через поврежденную слизистую оболочку. При экссудативной диарее стул жидкий, часто с кровью и гноем.
Гипер– и гипокинетическая диарея. Причиной гипер– и гипокинетической диареи является нарушение моторной функции кишечника. Увеличению скорости транзита способствуют слабительные и антацидные лекарства, содержащие соли магния, а также биологически активные вещества, например секретин, панкреозимин, гастрин, простагландины и серотонин.
Этот тип диареи характерен для синдрома раздраженного кишечника. При гипер– и гипокинетической диарее стул частый и жидкий, но суточное количество его не превышает 200– 300 г; появлению стула предшествует схваткообразная боль в животе, стихающая после дефекации.
Указанные выше механизмы диареи тесно связаны между собой, тем не менее для каждой нозологической формы патологии характерен тот или иной преобладающий тип диареи. Этим объясняются особенности клинических проявлений нарушения функции кишечника.
Одним из примеров могут служить заболевания, при которых диарею вызывают желчные кислоты. Диарея, вызываемая желчными кислотами – хологенная диарея (ХД) – имеет свои патогенетические и клинические особенности, а также подходы к лечению [3,4].
Этиология и патогенез ХД
Причиной хологенной диареи служит избыточное поступление желчных кислот в ободочную кишку. Желчные кислоты (ЖК) повышают активность аденилатциклазы в кишечной стенке с образованием цАМФ, который вызывают секрецию ионов Na+ и воды в просвет кишки. Поступление большого количества желчи в ободочную кишку происходит при мальабсорбции ЖК и повышении моторно–эвакуаторной функции тонкой кишки. Нарушения всасывания ЖК редко могут быть первичными (врожденными), довольно часто они вторичны (вследствие болезни Крона и других воспалительных заболеваний тонкой кишки). Повышение скорости транзита по тонкой кишке вызывают интестинальные гормоны, а также сами ЖК, если поступают в пустую тонкую кишку, т.е. в межпищеварительный период. Асинхронное с пищей поступление ЖК наблюдается при дискинезиях желчевыводящих путей, воспалительных заболеваниях желчного пузыря или его отсутствии (холецистэктомия). Наличие большого количества желчи в слепой и других отделах толстой кишки является решающим в патогенезе диареи и болей в правой подвздошной области, часто сопутствующих ХД.
Особенности клинической картины ХГ
Хологенная диарея, как правило, не является самостоятельной нозологической формой. Она возникает, как уже указывалось, или при поступлении большого количества ЖК в ободочную кишку вследствие нарушения всасывания их в тонкой кишке, или быстрого транзита. Поэтому ХД развивается у больных, перенесших резекцию тонкой кишки, при болезни Крона, нарушениях желчеотделения (заболевания желчного пузыря, холецистэктомия и др.).
Характерным признаком ХД является присутствие ЖК в стуле: он обычно имеет ярко–желтую или зеленоватую окраску. Другим характерным признаком этого типа диареи может служить боль в правой подвздошной области, часто появляющаяся при пальпации слепой и восходящей кишки. ХД отличается довольно упорным хроническим, но не прогрессирующим течением.
Диагноз
На ХД указывает наличие желчи в кале, что можно видеть по характерной ярко–желтой или зеленоватой окраске фекалий. При колоноскопии иногда можно наблюдать присутствие желчи в кишке: она густо покрывает стенки слепой и восходящего отдела ободочной кишки. Наиболее точно диагноз ХД может быть подтвержден высокой концентрацией ЖК в кале. По нашим данным, пока еще не опубликованным, в норме количество ЖК в суточном количестве кала не превышает 100 мг/г. При ХД концентрация ЖК возрастает в несколько раз. Косвенным подтверждением возможной связи диареи с избыточным поступлением ЖК в ободочную кишку служат клинико–инструментальные признаки патологии желчного пузыря (гипокинезия, изменение толщины стенок, камни и др.), холецистэктомия.
Примерные формулировки диагноза
• Желчно–каменная болезнь. Холецистэктомия (2008). Хологенная диарея.
• Синдром короткой тонкой кишки. Резекция подвздошной кишки по поводу тонкокишечной непроходимости (2007). Хологенная диарея.
• Дискинезия желчевыводящих путей. Хологенная диарея.
Лечение
Целью патогенетической терапии ХД является восстановление нормальной функции желчевыводящих путей и устранение детергентного влияния ЖК на слизистую оболочку кишечника в межпищеварительный период.
Для улучшения функции желчевыводящих путей рекомендуется назначать желчегонные препараты, например, Гепабене. Содержащийся в составе Гепабене алкалоид фумарин устраняет спазмы желчного пузыря и желчных протоков, облегчая тем самым поступление желчи в двенадцатиперстную кишку. Присутствие в препарате гепатопротектора силимарина способствует улучшению функции гепатоцитов и, следовательно, повышению качества желчи. Силимарин связывает свободные радикалы и токсичные вещества в ткани печени; обладает антиоксидантным, мембраностабилизирующим и цитопротекторным действием, стимулирует синтез белка, способствует регенерации гепатоцитов. Таким образом, Гепабене сочетает в себе гепатопротективные и спазмолитические свойства. У больных хроническим холециститом при применении Гепабене увеличивается холерез и улучшается сократительная функция желчного пузыря. Гепабене следует назначать по 1 капсуле во время еды, не разжевывая, запивая водой.
С целью улавливания ЖК в межпищеварительный период рекомендуется назначать адсорбенты. Основными свойствами энтеросорбентов является способность к связыванию токсических продуктов, нормализация моторики, укрепление защитной функции кишечного слизистого барьера. Энтеросорбенты назначают между приемами пищи, т.е. спустя 3–4 часа после еды.
Больным ХД могут быть показаны и лекарственные средства, применяемые при других типах диареи (табл. 2). Так, при появлении симптомов избыточного бактериального роста в тонкой кишке (метеоризм, повышение водорода в выдыхаемом воздухе и т.д.) назначают антибактериальные средства на протяжении 5–7 дней, затем – пробиотики (линекс, бифиформ, пробифор и др.) в течение 3–4 недель. Больным с обширно резекцированной тонкой кишкой показан октреотид. Являясь синтетическим аналогом соматостатина, этот препарат тормозит секрецию воды и электролитов в просвет кишки и уменьшает водную диарею. Октреотид назначают п/к по 100 мкг 3 раза в сутки до стихания диареи.
Применение такой комплексной терапии способствует прекращению хологенной диареи в течение 1–2 недель.
Выводы
1. Патогенетическим механизмом развития хологенной диареи является повышенное поступление желчи в толстую кишку, где она усиливает секрецию воды и электролитов.
2. Хологенная диарея развивается после обширной резекции тонкой кишки, включая подвздошную, у больных с воспалительными заболеваниями подвздошной кишки, дискинезиях желчевыводящих путей и после холецистэктомии.
3. Хологенную диарею, развивающуюся после холецистэктомии, можно рассматривать, как отдельный вариант постхолецистэктомического синдрома.
4. Основными клиническими симптомами хологенной диареи являются частый водянистый стул с ярко–желтой или зеленоватой окраской фекалий и боли в правой подвздошной области при поступлении большого количества желчи в слепую кишку.
5. Для лечения хологенной диареи необходимо применять: а) в межпищеварительный период – адсорбенты, связывающие избыток неабсорбированных желчных кислот в толстой кишке; б) во время еды – желчегонные средства, способствующие оптимальному участию желчи в кишечном пищеварении.
Литература
1. Farthing M. J. Diarrhoea: a significant world wide problem. Int. J. Antimicrob. Agents 2000; 14: 65–9.
2. Binder H. J. Causes of Chronic Diarrhea. NEJM 2006; 355: 236–9.
3. Парфенов А.И. Болезни илеоцекальной области. М.: Анахарсис 2005; 280 с.
4. Парфенов А.И., Крумс Л.М., Лычкова А.Э., Полева Н.И. Хологенная диарея. Тер. Арх.2008;80 (2):33–38
Желтый понос
Количество просмотров: 179 566
Дата последнего обновления: 28.10.2021
Среднее время прочтения: 8 минут
Желтый понос, как, впрочем, и диарея другого цвета, не относится к самостоятельным болезням. Но это состояние может указывать на неполадки в работе желудочно-кишечного тракта, на проблемы с печенью и желчным пузырем, инфекционные заболевания, интоксикацию или другие проблемы со здоровьем, которые требуют своевременного и правильного лечения.
Причины желтого поноса
Причинами жидкого стула ярко-желтого или горчичного цвета могут выступать следующие заболевания и состояния.
Пищевое отравление. Оно может наступить при потреблении в пищу несъедобных или ядовитых грибов, испортившихся блюд. При неправильном хранении продуктов (особенно кисломолочных), несоблюдении санитарных требований во время приготовления различных блюд в них могут размножаться стафилококк, кишечная палочка и другие патогенные микроорганизмы. В процессе своей жизнедеятельности патогенные микроорганизмы выделяют много токсинов, которые и отравляют организм человека, попав в него с зараженной пищей.
Пищевая аллергия. Аллергия на продукты питания часто сопровождается нарушениями пищеварения. Проявлениями такой реакции у ребенка или взрослого со стороны ЖКТ могут быть бледно-желтый понос, сильный метеоризм, тошнота и пр.
Другие причины. Светло-желтый понос может наблюдаться при проблемах с ЖКТ, в том числе с печенью и желчным пузырем, ферментативной недостаточности поджелудочной. Также он появляется при чрезмерном потреблении молочных продуктов, особенно если человек страдает от непереносимости лактозы. Также такой стул иногда встречается у младенцев, у которых рацион представлен преимущественно грудным молоком или молочными смесями.
Сопутствующие симптомы
Диарея редко развивается как единственный симптом нарушения работы ЖКТ или какого-либо заболевания. Кроме поноса могут также наблюдаться следующие проявления основной патологии.
Боль.
Человека могут беспокоить неприятные ощущения в желудке, вокруг пупка. Также иногда сопутствует разлитая боль. В этом случае человек не может точно назвать определенное место, которое у него болит сильнее всего. Также боль может отдавать в бока, в поясницу и быть ноющей, приступообразной, острой, тупой и пр.
Тошнота.
Она нередко сопровождает понос, который появился в результате пищевого отравления или аллергии на какой-либо продукт питания. Интенсивность тошноты широко варьируется – от незначительной, легко переносимой, до очень тяжелой.
Метеоризм.
Вздутие живота и повышенное образование газов в кишечнике часто встречаются при кишечных инфекциях, непереносимости лактозы, пищевой аллергии. Метеоризм обычно сопровождается схваткообразной болью (кишечной коликой), которая быстро облегчается после отхождения газов, но усиливается по мере того, как они снова образуются в просвете кишечника.
Повышение температуры тела.
Показатели могут повышаться незначительно либо достигать отметки в 39,0–39,5 °C. Все зависит от того, каким заболеванием вызван понос и особенностями его течения.
Необходимые меры
Что делать при желтом поносе, должен решать врач после предварительного осмотра и полного обследования.
Употреблять достаточное количество жидкости.
Для предупреждения обезвоживания следует регулярно восполнять потери жидкости. При незначительной диарее, которая не сопровождается признаками дегидратации (сухостью кожи и слизистых, редким мочеиспусканием, небольшим объемом мочи и ее темным цветом и пр.), достаточно каждые 30 минут выпивать небольшое количество воды без газа, травяного или некрепкого черного либо зеленого чая, отвара сухофруктов (50–100 мл:). В случае если наблюдаются первые симптомы обезвоживания, могут потребоваться регидратирующие растворы, которые восполняют в организме дефицит жидкости и электролитов. Их прием допускается только с разрешения врача.
Не принимать медикаменты без назначения врача.
Не зная причины поноса, можно серьезно навредить своему здоровью неправильно подобранными препаратами. Поэтому все медикаментозные средства должен назначать врач.
Не класть на область живота холодную или горячую грелку.
Тепло и холод – актуальные «инструменты» в лечении ряда заболеваний. Но они могут нанести непоправимый вред здоровью, если применять их без необходимости или при наличии противопоказаний.
Соблюдать диету.
На весь период лечения необходимо отдавать предпочтение легкоусвояемой простой пище: протертой каше, запеченному картофелю, кефиру и пр. Следует исключить сладости, сдобу, жирные и острые блюда, соления, овощи и фрукты с высоким содержанием грубой клетчатки, алкоголь и газированные напитки.
Лечение
При лечении диареи важно устранить причину этого симптома и нормализовать работу кишечника, чтобы прекратить потери воды и электролитов и развитие других негативных последствий. Для понимания общей клинической картины и ключевых аспектов состояния здоровья пациента проводится медицинское обследование, по результатам которого врач назначает лечение. Оно может включать в себя прием различных групп лекарственных препаратов, в том числе антибиотиков, антидиарейных препаратов, лакто- и бифидобактерий, регидратирующих растворов, энтеросорбентов и пр. Конкретные наименования препаратов, их комбинацию в составе комплексного лечения, дозировку и длительность курса терапии назначает врач.
ИМОДИУМ ® Экспресс в борьбе с диареей
Противодиарейное средство ИМОДИУМ ® Экспресс предназначено для симптоматического лечения заболеваний, которые сопровождаются поносом. Оно способствует наступлению антидиарейного эффекта спустя час после приема таблетки. Препарат способствует замедлению перистальтики и увеличению времени прохождения содержимого по кишечнику. В результате этого частота позывов к дефекации и выделение воды в просвет кишечника снижаются, нормализуется всасывание воды и солей стенками кишечника. Действие средства не нарушает качественный и количественный состав микрофлоры.
Лечение поноса
Перед приемом препарата внимательно ознакомьтесь с инструкцией по его применению.
Данный материал носит рекомендательный характер и не заменяет обращения к врачу.
* Среди средств на основе Лоперамида. По продажам в деньгах за февраль 2018 г. — январь 2019 г., по данным IQVIA (с англ. АйКЬЮВИА).
Научная электронная библиотека
Осадчук А М, Давыдкин И Л, Гриценко Т А, Язенок Н С, Куртов И В,
1.1.2. Хологенная диарея
Хологенная диарея – синдром, связанный с избыточным поступлением желчных кислот в ободочную кишку.
Эпидемиология. Наиболее частой причиной хологенной диареи выступает холецистэктомия. Хологенная диарея развивается, не менее чем у 20 % пациентов, перенесших холецистэктомию.
Этиология и патогенез. Желчные кислоты увеличивают активность аденилатциклазы в кишечной стенке с образованием цАМФ, вызывающим секрецию ионов Na + и воды в просвет кишки, что определяет развитие синдрома секреторной диареи. Поступление значительного количества желчи в ободочную кишку происходит при мальабсорбции желчных кислот и повышении моторно-эвакуаторной функции тонкой кишки. Наибольшее значение имеет механизм развития диареи, связанный с избытком поступления желчных кислот в толстую кишку при билиарной дисфункции, обусловленной воспалительными заболеваниями желчного пузыря или холецистэктомией, или быстрым транзитом желчных кислот при резекциях кишечника.
Клиника. У пациентов с хологенной диареей нередко определяется боль в правой подвздошной области. При пальпации живота диагностируется болезненность в проекции слепой и восходящей кишки. Для хологенной диареи характерно длительное, хроническое течение. Кал при хологенной диареи жидкой или кашицеобразной консистенции, ярко-желтой или зеленоватой окраски.
Диагностика. Верификация данного патологического состояния строится на установлении факта билиарной дисфункции или резекции тонкого кишечника. Макроскопически у пациентов с хологенной диареей кал приобретает ярко-желтую или зеленоватую окраску. При колоноскопии можно наблюдать присутствие желчи в кишке. Наиболее информативным является определение желчных кислот. В норме количество желчных кислот в суточном количестве кала не превышает 100 мг/г, тогда как при хологенной диарее концентрация желчных кислот возрастает в несколько раз.
Лечение. Целью лечения служит нормализация функции желчевыводящих путей и устранение детергентного влияния желчных кислот на слизистую оболочку кишечника в межпищеварительный период. Лечение должно быть как немедикаментозным (диетотерапия), так и медикаментозным. Диетические рекомендации включают ограничение жирной, острой пищи, сырого лука и чеснока, алкоголя, томатного сока. Показано частое дробное питание. При гиперкинетической дисфункции желчевыводящих путей – резкое снижение в рационе питания животных жиров, растительных масел, наваристых мясных, рыбных и грибных бульонов. У пациентов с отсутствием желчного пузыря целесообразно назначение урсодеоксихолевой кислоты в дозе по 250 мг на ночь. При болевом синдроме назначаются спазмолитики. Предпочтение отдается селективным спазмолитикам (мебеверин). Возможно также назначение гепатопротекров, улучшающих состав желчи (силимарин). Для связывания желчных кислот в межпищеварительный период рекомендуется назначать адсорбенты. Как правило, при хологенной диарее развивается синдром избыточного бактериального роста, требующий лечения пребиотиками и пробиотиками. Больным с обширно резецированной тонкой кишкой показан препарат соматостатина (октреотид), тормозящий секрецию воды и электролитов в просвет кишки и уменьшающий водную диарею. Октреотид назначают подкожно (п/к) по 100 мкг 3 раза в сутки до стихания диареи. Применение такой комплексной терапии способствует прекращению хологенной диареи в течение 1–2 недель.
Профилактика. Не разработана, так как синдром носит вторичный характер.
Прогноз. Для выздоровления неблагоприятный. Для жизни – удовлетворительный.
Хологенная диарея ( Мальабсорбция желчных кислот )
Хологенная диарея – это хроническое расстройство стула, вызванное нарушением реабсорбции желчных кислот в подвздошной кишке и их избыточным поступлением в ободочную кишку. Патология сопровождается болью в правой половине живота, императивными позывами к дефекации, учащенным стулом жидкой консистенции, желтой или зеленоватой окраски. Диагностика базируется на исследовании копрограммы, определении желчных кислот в кале, данных колоноскопии, УЗИ. Лечение включает диетотерапию, медикаментозную терапию (секвестранты ЖК, желчегонные средства, спазмолитики, адсорбенты, пробиотики).
МКБ-10
Общие сведения
Хологенная диарея (ХД, мальабсорбция желчных кислот) – тип секреторной диареи, обусловленный повышенной секрецией желчных кислот (ЖК) или их чрезмерным транзитом в толстый кишечник. Первое описание желчной энтеропатии принадлежит американскому физиологу А. Хофману и относится к 1967 году. В настоящее время известно, что идиопатический вариант хологенной диареи диагностируется у 30% пациентов с синдромом раздраженного кишечника и свыше 50% онкобольных, перенесших радио- и химиотерапию тазовых органов. Общая распространенность ХД в популяции достигает 1%.
Причины
К хологенной диареи приводят различные нарушения, возникающие на этапах синтеза, транспортировки и всасывания желчных кислот. Первичная мальабсорбция ЖК обусловлена генетическими дефектами белков-переносчиков, участвующих в их транспорте, или перепроизводством желчных солей (недостаточная экспрессия рецептора фарнезоида (FRX), дефицит гормона FGF-19 в тонком кишечнике).
Существенную роль в развитии вторичного синдрома хологенной диареи играют патологические состояния и операции на билиарном тракте и кишечнике:
Патогенез
Первичные желчные кислоты образуются из холестерина в гепатоцитах печени и являются основным компонентом желчи. При поступлении в тонкую кишку соли ЖК участвуют в расщеплении и всасывании липидов, холестерина, а также жирорастворимых витаминов.
Вместе с продуктами метаболизма ЖК абсорбируются в подвздошной кишке и через портальную вену вновь попадают в печень, откуда снова выделяются в желчный пузырь и далее опять повторяют описанный цикл. Этот кругооборот ЖК носит название энтерогепатической циркуляции. Лишь небольшая часть желчных солей (около 5%) в норме выделяется с калом, остальные вновь участвуют в энтерогепатическом цикле.
Вследствие избыточной секреции, мальабсорбции, ускоренного транзита и других причин значительное количество ЖК поступает в ободочную кишку, где они активизируют фермент аденилатциклазу –катализатор синтеза циклического аденозинмонофосфата (цАМФ). Последний способствует усиленной секреции в просвет толстого кишечника воды и электролитов (ионов натрия), что в итоге приводит к гиперсекреторной диарее.
При повышенной экскреции с калом по механизму обратной связи усиливается синтез ЖК в гепатоцитах. Избыток желчных кислот оказывает дополнительное повреждающее действие на энтероциты, поддерживая мальабсорбцию и хологенную диарею.
Классификация
В современной гастроэнтерологии принято дифференцировать 3 типа хологенной диареи, которые различаются по причинам и механизмам развития мальабсорбции ЖК:
Симптомы хологенной диареи
Основным клиническим признаком ХД выступает учащенный кашицеобразный или водянистый понос, который имеет ярко-желтый либо зеленый цвет, обусловленный высоким содержанием ЖК. Такой стул носит название холереи. Практически все пациенты с хологенной диареей отмечают боль в подвздошной области справа, которая возникает через 30-40 минут после приема пищи. Характерны тошнота, отрыжка с горьким привкусом, метеоризм, урчание.
Императивные позывы к дефекации возникают в любое время суток. Также после дефекации беспокоит жжение в области ануса, что объясняется раздражающим действием на слизистую желчных солей в кале. Хологенная диарея отличается упорным течением, однако со временем не прогрессирует.
Осложнения
Водянистый понос плохо контролируется больными, из-за чего иногда случается недержание стула. Хроническая диарея ограничивает повседневную активность, делает проблематичным выход из дома на продолжительное время, поездки в общественном транспорте. Хологенная диарея препятствует всасыванию жирорастворимых витаминов, способствуя развитию гиповитаминоза A, D, Е, К.
Повышенный расход холестерина, который тратится на синтез ЖК, вызывает гипохолестеринемию, а с ней – снижение либидо, импотенцию, депрессию, повышение риска ИБС и геморрагического инсульта. Раздражение заднего прохода приводит к развитию анусита, анальных трещин.
Диагностика
Методы диагностики хологенной диареи сложны, трудоемки и не всегда доступны. Для подтверждения характера диареи врачу-гастроэнтерологу необходимо установить наличие факторов риска (холецистэктомии, удаления части подвздошной кишки, заболеваний ЖВП, кишечника). Для большей информативности проводятся следующие исследования:
Дифференциальная диагностика
В рамках дифференциальной диагностики выполняется ЭГДС с биопсией, ирригоскопия, энтерография. С их помощью исключаются другие заболевания, сопровождающиеся диарейным синдромом:
Лечение хологенной диареи
Терапия мальабсорбции ЖК складывается из нескольких составляющих: соблюдения диетических рекомендаций и медикаментозной терапии. Из рациона пациентов с хологенными поносами исключаются (или резко ограничиваются) продукты, усиливающие кишечную перистальтику (жиры, растительная клетчатка, маринады, газированные напитки, холодные блюда). Предпочтение отдается слизистым супам, кашам, киселям, таниносодержащим и кальцийсодержащим продуктам.
Медикаментозная терапия подбирается исходя из причины хологенной диареи. Она направлена как на лечение причинного заболевания, так и на патогенетические звенья диарейного синдрома. Основные группы используемых препаратов включают:
Прогноз и профилактика
Четкое следование диете и схеме приема лекарств улучшают самочувствие, нормализуют стул в течение 1-2-х недель. Однако при погрешностях в питании или обострении хронических патологий хологенная диарея может возобновляться снова. Ее полное излечение, как правило, невозможно. Единственным выходом в этих случаях является пожизненная терапия.
Профилактика первичной ХД не представляется возможной. Для предупреждения вторичной и смешанной форм следует позаботиться о снижении факторов риска, приводящих к заболеваниям билиарного тракта, тонкого кишечника, нарушающих секрецию и пассаж желчи.