Эфи и рча сердца что это такое
ЭФИ и РЧА
Показания к проведению ЭФИ
Направление больных к проведению ЭФИ сердца осуществляется из терапевтических и аритмологических отделений больниц. Определяется категория 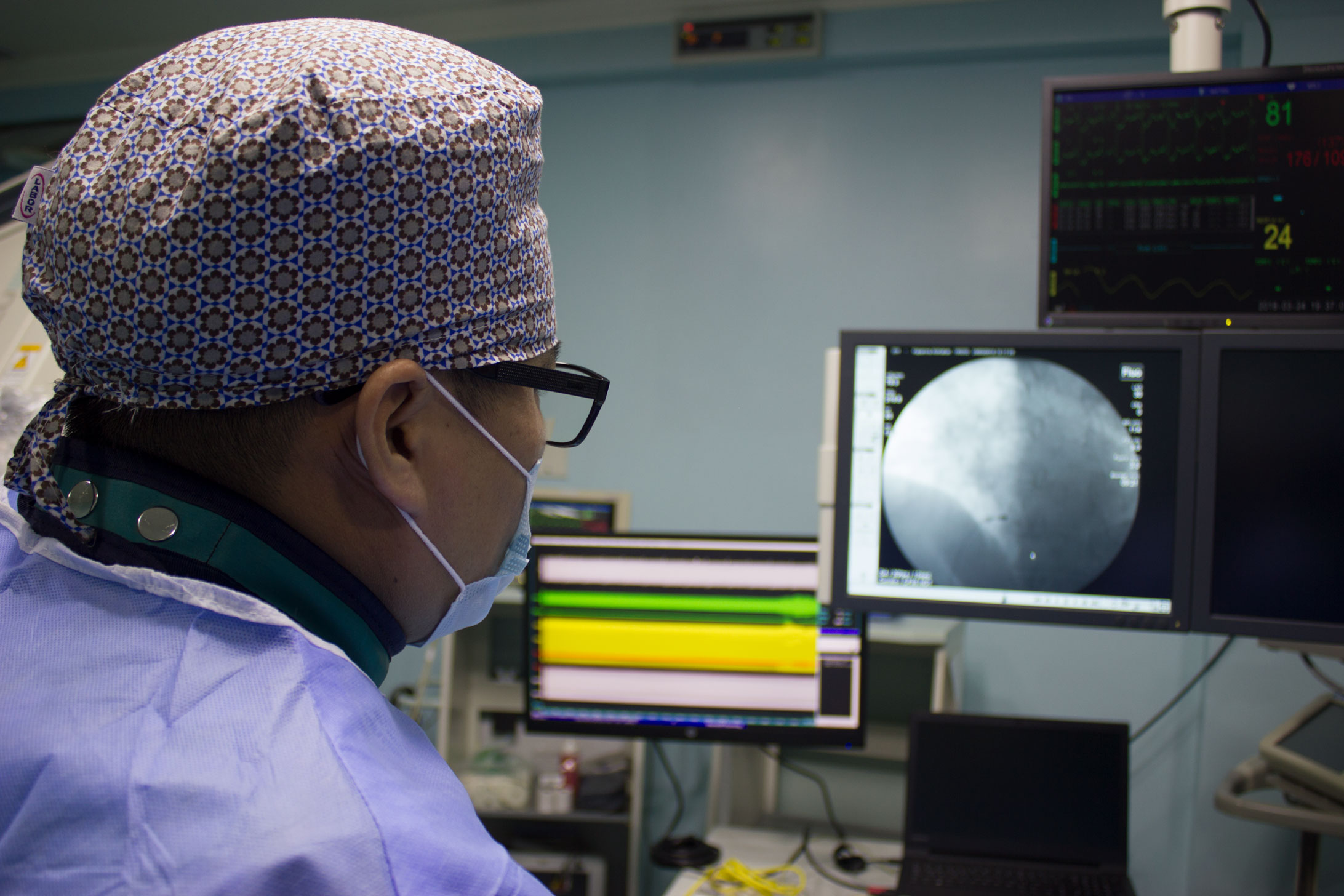
Клинические показания
Методика проведения ЭФИ
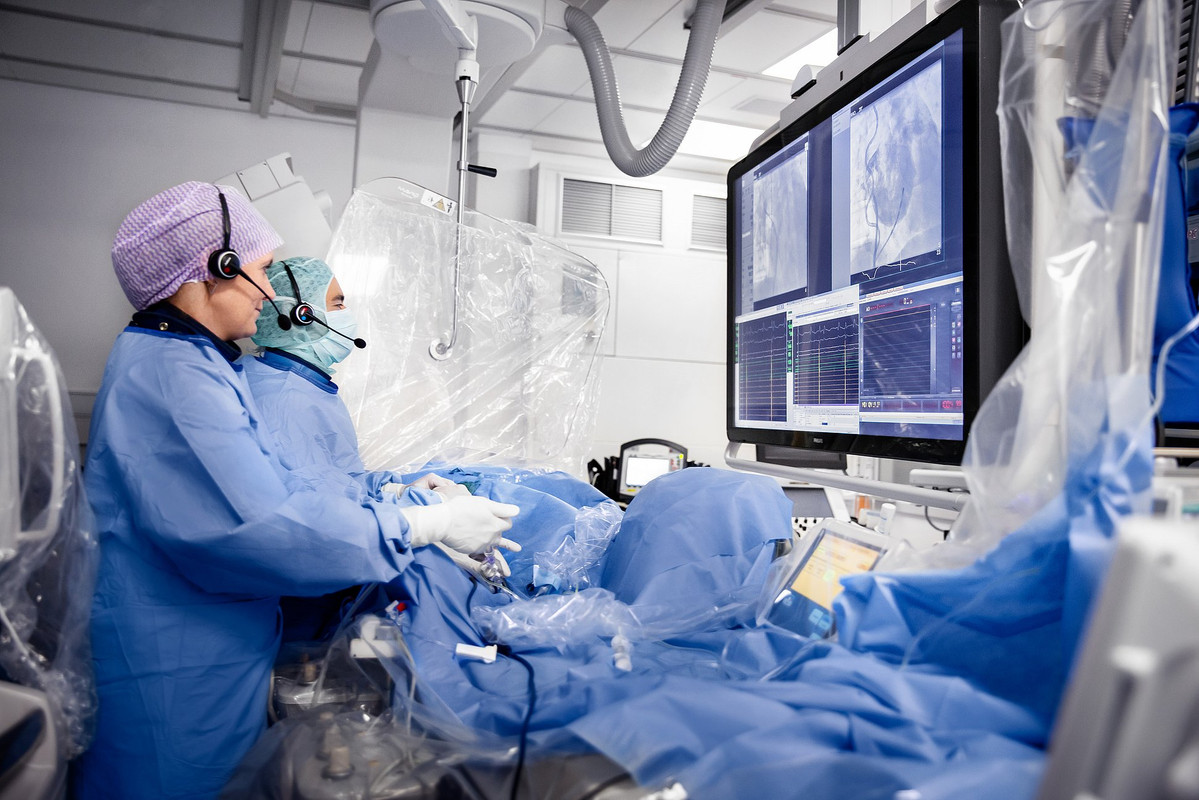
ЭФИ проводится в специально оборудованной рентгеноперационной. Оснащение операционной должно включать в себя необходимое оборудование для возможного экстренного оказания всех видов реанимационных мероприятий.
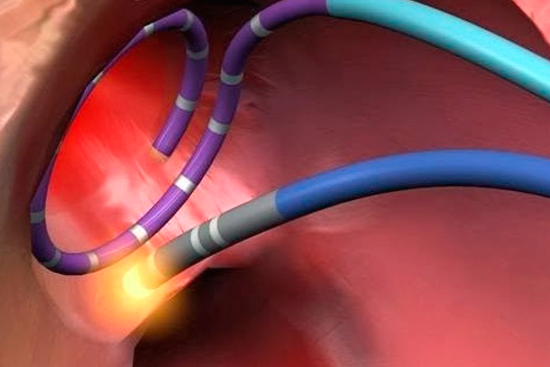
Суть данной процедуры состоит в восстановлении нормального ритма сердца путем прижигания очень маленького, тщательно выверенного участка в сердце при помощи специального катетера. В зоне прижигания возникает блокада проведения импульса и тахикардия больше не может начаться. Для того чтобы определить, где необходимо сделать прижигание, сначала нужно выполнить электрофизиологическое исследование (ЭФИ).
Таким образом, вся процедура состоит из двух частей: электрофизиологическое исследование и, собственно, абляция (аблация) Показания к проведению РЧА
Радиочастотная абляция применяется при нарушениях сердечного ритма, не поддающихся медикаментозной коррекции, а именно при:
Радиочастотная абляция сердца
Радиочастотная абляция сердца
Изобретение и активное внедрение в повсеместную практику малоинвазивных вмешательств с максимальным эффектом – это основной путь развития современной медицины. Именно к таким операциям и относится радиочастотная катетерная абляция.
РЧА – это методика лечения нарушений сердечного ритма, путем проведения физической деструкции очага патологического возбуждения или участков анормального проведения импульса.
Эта операция позволила отказаться от сложных хирургических вмешательств на открытом сердце при лечении множества видов аритмий, в том числе и устойчивых к медикаментозной терапии.
Показания к операции
Радиочастотная катетерная абляция сердца является вариантом выбора при лечении аритмий у пациентов молодого возраста, так как позволяет в относительно короткие сроки не только улучшить самочувствие пациента и качество его жизни, но и уменьшить риски внезапной сердечной смерти и потери трудоспособности.
Патологии, при которых врачи настоятельно рекомендуют проведение РЧА сердца:
РЧА может при жизненной необходимости проводиться даже детям без врожденных пороков развития сердца, начиная с раннего возраста. В этом случае показаниями к назначению операции РЧА будет развитие тахизависимой кардиопатии со снижением насосной функции сердца и отсутствием должного эффекта после применения всех групп антиаритмических препаратов.
Стоит отметить, что при ряде аритмических нарушений радиочастотная абляция сердца рекомендуется и том в случае, если пациент не желает принимать антиаритмические средства пожизненно или плохо их переносит.
Цель операции
Цели, преследуемые при выполнении РЧА сердца, всегда направлены на устранение причины аритмогенеза – патологического проводящего пути или аномально активного участка миокарда. Для этого при абляции сердца выполняется точечное разрушение неправильно функционирующего участка проводящей системы сердца, что может иметь два различных эффекта, каждый из которых оптимален при своей группе патологий сердца. Так при лечении предсердных тахикардий с аномалиями AV-проведения методикой выбора является полная или частичная радиочастотная абляция атриовентрикулярного соединения. В то же время в случае желудочковой тахикардии или наличия обходных путей проведения РЧА будет направлено на разрушение самого патологического участка сердца.
Проведение радиочастотной катетерной абляции сердца позволяет избежать ряда негативных последствий жизни с аритмией, таких как:
Виды РЧА
Так как принцип действия катетерной абляции заключается в разрушении небольшого участка, то все разновидности данной процедуры отличаются по физическому фактору, вызывающему деструкцию:
Однако эффективность, управляемость деструкции и особенности выполнения для этих методик неодинаковы. Сейчас чаще всего применяется именно РЧА, так как именно по этой методике наработано наибольшее количество положительных результатов. Тогда как, например, от абляции постоянным электрическим током большинство кардиохирургов отходят в пользу РЧА сердца и других методик.
Подготовка к операции, необходимые анализы и обследования
Перед операцией при общении с кардиохирургом, который будет проводить радиочастотную абляцию сердца, необходимо четко озвучить список лекарственных препаратов, принимаемых пациентом, и их дозировки. Также важно предоставить врачу информацию о наличии имплантированного кардиостимулятора, аллергических реакций или непереносимости на медикаменты, если они имеют место.
В список обязательных диагностических процедур перед проведением абляции сердца включаются следующие:
Так же при наличии сопутствующей патологии, кроме рутинных методов, могут потребоваться дополнительные анализы и диагностических процедуры. Например, больным с ИБС может быть назначена липидограмма, а пациентам с сахарным диабетом – исследование уровня гликированного гемоглобина. Важно учитывать, что многие пациенты с аритмиями получают антикоагулянтную терапию, поэтому к вышеуказанному может быть добавлено и исследование МНО.
Рекомендуется накануне перед РЧА (не менее 12 часов) не принимать пищу и воду.
Методика проведения операции
При проведении радиочастотной абляции не требуется общая анестезия, поэтому пациенту лишь обезболивают место введения катетерного электрода, а также назначают седативные препараты. Уже в операционной обеспечивается стабильный венозный доступ: он понадобится для введения контрастных веществ, антиаритмиков или других лекарственных средств, необходимость в которых может возникнуть в ходе РЧА сердца.
Главные инструменты бригады электрофизиологов и кардиохирургов – гибкие катетерные электроды. Они вводятся через крупный сосуд, преимущественно доступ проводится через бедренную артерию. Не исключаются и другие варианты введения электродов, например, через подключичную вену или другие сосуды. Радиочастотная абляция выполняется под контролем рентгеноскопии, поэтому пациенту не стоит бояться, что кардиохирурги действуют вслепую.
Обычно операция РЧА проводится в два этапа:
В случае, когда патология (например, фибрилляция предсердий) требует разрушения атриовентрикулярного соединения, то добавляется еще один этап – имплантация кардиостимулятора, так как при такой абляции сердца полностью прекращается проведение импульсов от тканей предсердий к миокарду желудочков.
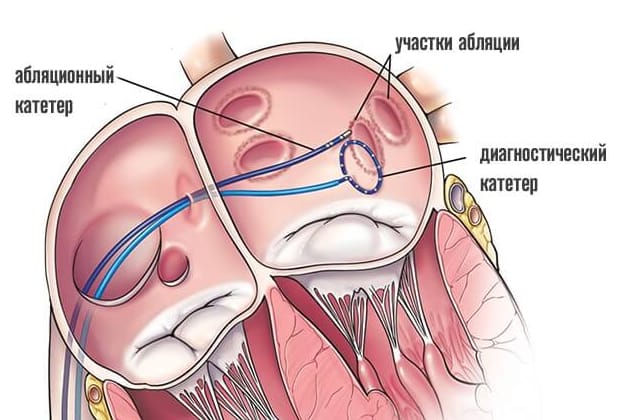
Электрофизиологическое исследование является составлением своеобразной карты сердца, на которой будут отражаться участки, где происходит патологическое проведение или образование электрических импульсов. Производится эта процедура путем введения специфического контраста и электрической стимуляции участков сердца. Во время этой процедуры обычно индуцируются нарушения ритмичности работы сердца, но в условиях операционной эти аритмии не несут угрозы пациенту.
По завершению картирования кардиохирурги вводят через тот же доступ абляционный электрод и приступают к собственно проведению РЧА сердца. Катетерный абляционный электрод устанавливают в проекции патологического участка и точечным воздействием радиочастотных волн производят его разрушение. При наличии крупного очага или нескольких аномальных зон в тканях сердца их деструкция может быть выполнена в ходе одной операции или потребуется повторное проведение РЧА позднее.
После процедуры РЧА при наличии показаний может производиться установка и программирование кардиостимулятора.
Так как во время проведения абляции сердца пациент находится в сознании, то это иногда сопряжено с некоторым дискомфортом. Поэтому при появлении любых неприятных ощущений желательно сообщать врачу. В то же время не стоит бояться этого вмешательства, ведь практически все манипуляции с электродами для больного безболезненны.
Количество времени, затрачиваемое на проведение радиочастотной абляции, колеблется в диапазоне от 3 до 7 часов.
Описание послеоперационного периода и реабилитации
Одним из наиболее значимых преимуществ РЧА по сравнению с операциями на открытом сердце – является малая травматичность и быстрое восстановление. В то время как больной после стернотомии будет ощущать боль в области грудины, месяцами носить специальный бандаж, а также ограничивать свои нагрузки, пациент после РЧА уже через пару недель сможет вернуться к своему обычному ритму жизни, который уже не будет обременен аритмией.
Непосредственно из операционной пациент переводится в отделение интенсивной терапии, где и проводит первые сутки после РЧА. Здесь проводится постоянный контроль за сердечным ритмом и артериальным давлением. Для предупреждения кровотечения из места введения абляционного катетера рекомендуется лежать в первые 4-5 часов после операции.
При отсутствии осложнений покинуть клинику, в которой проводилась абляция сердца, пациент сможет уже на следующий день.
Возможные осложнения при РЧА
Такое вмешательство, как абляция сердца, имеет очень низкий риск возникновения серьезных осложнений, но не исключает их совсем. Наиболее часто пациенты сталкиваются с возникновением гематомы в месте введения электродов, однако они обычно не требуют какого-либо специфического лечения и в течение нескольких недель проходят самостоятельно.
Реже встречаются более серьезные осложнения:
Риск смерти при проведении данной операции обычно составляет около 0,2% и менее.
Результативность после операции РЧА будет зависеть от типа аритмии, анатомических особенностей сердца пациента и наличия сопутствующей патологии внутренних органов в целом и сердца в частности. Процент успешных РЧА колеблется в пределах от 75% до 95%, например, при лечении суправентрикулярных аритмий он составляет около 96%. Частота осложнений при выполнении абляции сердца встречается не чаще, чем в 1,5-2%.
Иногда после удачно проведенной первой операции РЧА со временем формируются новые аномальные участки, что связано с особенностями электрофизиологии сердца конкретного пациента, в таких клинических ситуациях также может потребоваться повторная абляция.
В подавляющем большинстве случаев отзывы пациентов о качестве жизни после РЧА положительные. Они могут заниматься теми делами, доступ к которым ранее был закрыт из-за риска возникновения аритмии. Пациенты могут заниматься спортом, женщины фертильного возраста безопасно выносить и даже самостоятельно родить ребенка. Существенным плюсом является и то, что при ряде патологий после РЧА сердца не требуется продолжать постоянный прием медикаментов.
Выполнение радиочастотной абляции требует высокотехнологичного оборудования и наличия квалифицированных специалистов, поэтому еще не проводится повсеместно. Обычно клиники располагающие данными ресурсами есть в крупных городах, а в Санкт-Петербурге и Москве их даже несколько.
Стоимость радиочастотной абляции сердца рассчитывается индивидуально для каждого пациента и может значительно варьировать из-за разных объемов вмешательства, необходимости имплантации стимулятора, а также уровня клиники, в которой проводится операция. Средняя цена составляет от 150 тыс. руб.
Следует отметить, что в РФ существуют квоты на бесплатное проведение РЧА сердца.
Эндокардиальное электрофизиологическое исследование сердца (эндоЭФИ)
2-е кардиологическое отделение
Электрофизиологическое исследование (ЭФИ) сердца — это метод диагностики нарушений ритма и проводимости сердца. Во время исследования производится стимуляция различных отделов сердца для выявления возможных нарушений ритма. Главным преимуществом ЭФИ перед электрокардиографией или суточным мониторированием ЭКГ является возможность выявления нарушений ритма и проводимости, которые невозможно было обнаружить первыми двумя способами.
При ЭФИ нагрузка на сердце тоже возрастает, но не вследствие физической активности, а в результате электрической стимуляции миокарда. Такая стимуляция проводится с помощью электродов, которые начинают подавать к сердечной мышце электротоки физиологической мощности, но с высокой частотой. В итоге миокард сокращается быстрее, возникает спровоцированное учащение сердцебиения. А при высокой частоте сердечных сокращений возникают либо аритмия, либо ишемия, если у человека уже имеются патологические процессы в миокарде, являющиеся предпосылками к развитию этих заболеваний. Другими словами, ЭФИ позволяет спровоцировать искомые заболевания и зарегистрировать их на ЭКГ с целью дальнейшего лечения пациента
Существует два вида электрофизиологического исследования сердца: инвазивное (эндокардиальное, эпикардиальное, комбинированное) и неинвазивное (ЧПЭФИ).
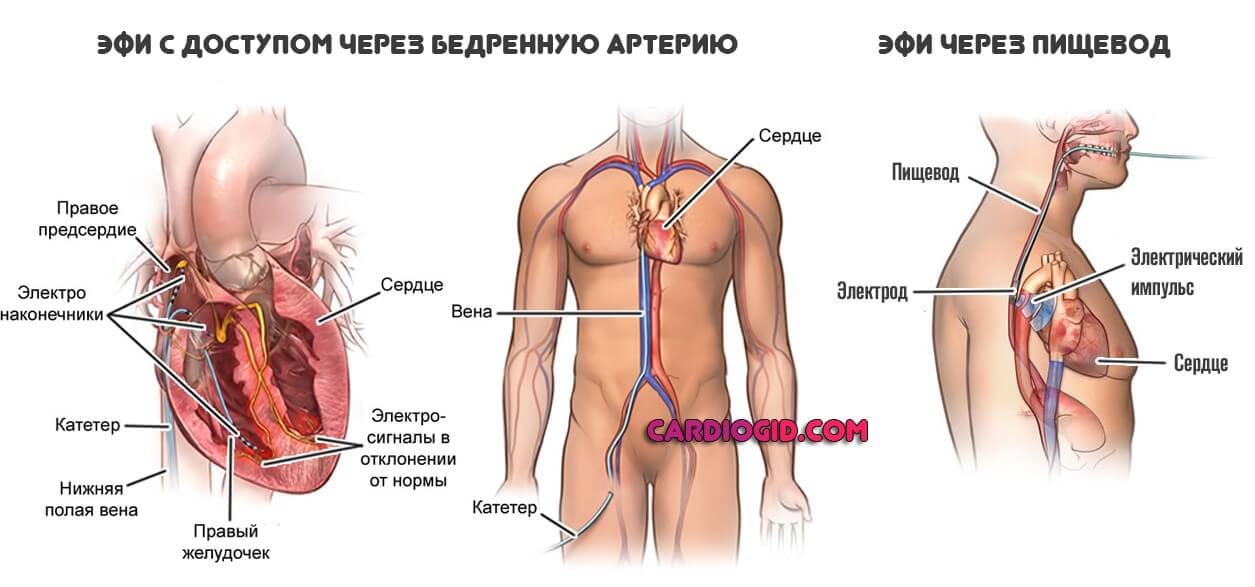
Эндокардиальное ЭФИ (эндоЭФИ). Является инвазивной методикой, электроды с помощью стерильного зонда вводятся в крупные сосуды и продвигаются под контролем рентген-оборудования. Относится к высоко-технологичным видам медицинской помощи (ВМП). Несмотря на сложность выполнения, а также необходимость использования высококлассного кадрового и дорогостоящего технического оснащения, является очень информативным методом диагностики, а кардиологические заболевания выявляет лучше, чем ЧПЭФИ.
Инвазивное ЭФИ сердца проводится при возникновении симптомов следующего характера:
— Приступообразные перебои в работе сердца, особенно кратковременные, но вызывающие значительный субъективный дискомфорт,
— Перебои в сердце, сопровождающиеся выраженным общим плохим самочувствием, а также одышкой и хрипами в грудной клетке в покое, голубым окрашиванием носогубного треугольника или кожи других участков тела (цианоз), сильной бледностью кожи, очень высоким или низким артериальным давлением, интенсивными болями за грудиной или в грудной клетке слева,
— Потеря сознания и предобморочные состояния, при исключении патологии центральной нервной системы или других заболеваний (в случае кардиологических причин потеря сознания называется приступом или эквивалентом Морганьи-Адамса-Стокса, приступом МЭС),
— Эпизоды остановки сердца (асистолии), приводящие к клинической смерти с успешной реанимацией пациента.
Из заболеваний, требующих выполнения инвазивного ЭФИ сердца для уточнения диагноза, можно отметить такие, как:
— Пароксизмальные виды аритмий – мерцание-трепетание предсердий, наджелудочковая тахиаритмия, частая желудочковая экстрасистолия с переходом в желудочковую тахикардию,
— Синдром слабости синусового узла (СССУ), сопровождающийся чередованием тахи- и брадикардии (синдром тахи-бради), а также брадикардией с вышеупомянутыми приступами МЭС,
— Фибрилляция желудочков с переходом в асистолию,
— Ишемическая болезнь сердца.
Кроме этого, эндоЭФИ проводится в рамках интраоперационного обследования при выполнении внутрисосудистой операции РЧА (радиочастотной аблации), при которой внутрисердечным зондом разрушаются патологические пути следования импульса, являющиеся причиной того или иного типа аритмии.
Противопоказания к проведению эндоЭФИ:
— Развитие у пациента острого инфаркта или инсульта,
— Возникновение лихорадки, острого инфекционного заболевания,
— Нестабильная стенокардия (впервые возникшая или прогрессирующая),
— Подозрение на тромбоэмболию легочной артерии (ТЭЛА),
— Острая хирургическая патология,
— Тяжелая декомпенсация хронических заболеваний (сахарный диабет, бронхиальная астма),
— Развитие острой сердечной недостаточности (сердечная астма, отек легких), или тяжелая декомпенсация хронической сердечной недостаточности,
— Декомпенсированные пороки сердца,
— III стадия хронической сердечной недостаточности,
— Выраженная дилатационная кардиомиопатия с низкой фракцией выброса (менее 20-30%).
Инвазивное эндоЭФИ проводится в отделении рентгено-хирургических методов диагностики, в то время, как пациент находится на стационарном лечении в кардиологическом, кардиоаритмологическом или кардиохирургическом отделении.
Что это такое?
В результате таких действий мышца миокарда начинает сокращаться гораздо чаще, как при учащённом сердцебиении. На этом этапе и происходит постановка диагноза – ишемия, аритмия или другое заболевание, связанное с проводимостью сердечной мышцы. В противном случае врач отмечает отсутствие патологий.
Фиксация патологических реакций происходит при помощи ЭКГ.
Виды ЭФИ
В медицинской практике выделяют два основных типа ЭФИ сердца:
Показания к исследованию
Показаниями к проведению данного исследования могут быть:
Кроме того, показанием к проведению данного исследования часто становятся также подозрения на такие диагнозы как:
Противопоказания
Такого рода исследования категорически запрещено проводить при следующих обстоятельствах:
Правильная подготовка к процедуре
Для прохождения данной процедуры больного направляют после полного обследования кардиологом, аритмологом или кардиохирургом. Перед проведением ЭФИ лечащий врач проводит следующие исследования:
Пациент в первую очередь должен будет иметь при себе анализы на ВИЧ, гепатит, сифилис и на свёртываемость крови. Эти анализы необходимы, так как диагностирование по методу электрофизиологического исследования будет проходить в стационаре, и пациенту предстоит госпитализация.
Кроме того, пациент должен и сам подготовиться к предстоящему обследованию. Для этого ему нужно будет:
Учитывая, что существует два типа исследования – инвазивный и неинвазивный, то и способов проведения процедуры будет два.
Методика проведения неинвазивного ЭФИ
Наиболее часто применяется неинвазивный метод обследования, при котором катетер с электродом вводится через нос или рот, что применяется несколько реже. Такой метод называют ещё чреспищеводное ЭФИ или ЧПЭФИ. Его проводят в отделениях функциональной диагностики, как правило, утром. Происходит обследование следующим образом:
Методика проведения инвазивного ЭФИ
В тех случаях, если ЧПЭФИ не дало результатов или по каким-то причинам оно противопоказано, врач назначит проведение эндокардиального или эпикардиального ЭФИ.
Перед проведением процедуры пациента помещают в отделение кардиологии, кардиохирургии или кардиоаритмологии. Само эндоЭФИ делается в отделении рентгенохирургических методов диагностики. Пациенту вводится антиседативный препарат, и он доставляется в операционную. Производится местное обезболивание. В полной стерильности доктор делает надрез для введения катетера на бедренной или подключичной вене. В разрез вводится интродьюс (металлический или пластиковый проводник). По нему проводят зонд с электродом. Прохождение зонда наблюдают на экране. Это возможно за счёт имеющегося контрастного вещества. Зонд проводят до предсердия или желудочка. Врачом производится электростимулирование. При помощи компьютера все данные записываются.
Вся эта медицинская процедура длится примерно полчаса. Пациент не должен ощущать абсолютно никаких неприятных ощущений. После извлечения зонда на место его ввода накладывают тугую повязку
Данное исследование проводят в кардиохирургическом отделении. Вся операция проходит под общим наркозом. Врач рассекает грудную клетку и получает доступ в перикардиальную полость. При помощи электродов врач производит стимулирование эпикарда. Все данные записываются, а затем рана ушивается. Обычно операция длится около часа и является самой тяжёлой из области обследования по методике ЭФИ.
Радиочастотная катетерная абляция (РЧА)
Малоинвазивная операция, проводимая с помощью небольших проколов. Осуществляется с применением последних компьютерных технологий в условиях постоянного рентгеновского контроля.
Об операции РЧА
Радиочастотная катетерная абляция или РЧА – это малоинвазивный метод лечения нарушений сердечного ритма (аритмии). Процедура начала применяться в кардиологических стационарах с 1980-х годов. Этот метод стал эффективной альтернативной и лекарственной терапии, и сложным хирургическим операциям.
Устранить патологический очаг, который вызывает сбои в нормальной работе сердца, возможно с помощью физического воздействия. Поэтому существует несколько видов абляции:
К основным преимуществам радиочастотной катетерной абляции относят:
Показания к радиочастотной абляции
Основными показаниями к проведению радиочастотной катетерной абляции являются следующие патологии:
Противопоказания для проведения РЧА
У операции нет абсолютных противопоказаний: радиочастотная катетерная абляция проводится при аритмии и других вышеперечисленных патологиях даже у пожилых людей и детей. Однако проведение РЧА нежелательно при таких патологиях, как:
Подготовка к радиочастотной катетерной абляции
Для того чтобы операция РЧА прошла успешно, пациенту важно подготовиться к абляции:
С 2013 года в Федеральном научно-клиническом центре ФМБА России работает кардиологическое отделение лечения нарушений ритма сердца (аритмии). Мы оказываем высокотехнологичную специализированную медицинскую помощь пациентам и делаем все возможное, чтобы как можно скорее больной смог вернуться к полноценной жизни. Центр оснащен медицинским и диагностическим оборудованием последнего поколения для максимально точных результатов. Поэтому все предоперационные исследования и анализы вы можете сделать в нашей клинике.
Проведение РЧА
Радиочастотная катетерная абляция проводится с применением либо местной, либо комбинированной анестезии.
После выполнения анестезии прокалываются вена или артерия, через которые к сердцу больного подводятся диагностические катетеры. С помощью этих катетеров выполняется электрофизиологическое исследование сердца (ЭФИ). При ЭФИ удаётся установить локализацию аритмогенного субстрата сердца и поставить больному точный диагноз.
Затем тем же способом в сердце проводится «лечебный» катетер, на кончик которого подаётся высокочастотный ток для точечного воздействия на очаг аритмии.
В ряде случаев для облегчения работы хирурга и для диагностики аритмии выполняют 3D-реконструкцию камер сердца, по которой можно визуально оценить, как проходят электрические сигналы в сердце, а также учесть анатомические особенности камер сердца.
В отделении работают опытные врачи, многие кардиологи являются кандидатами и докторами медицинских наук. Наши специалисты постоянно развиваются, принимают участие в международных конференциях, публикуют результаты исследований в ведущих научных журналах.
После операции
После проведения радиочастотной абляции пациента переводят в палату. Первые 24 часа больному обеспечивают покой и рекомендуют постельный режим. Это необходимо, чтобы сердце перестроилось на новый лад, а также не открылись раны в области проведения катетера. В первые сутки каждые 6 часов пациенту проводят ЭКГ для контроля состояния. На вторые сутки разрешается медленно передвигаться по палате, нагрузка должна увеличиваться постепенно.
В стационаре пациент наблюдается первые три дня и находится под постоянным присмотром наших специалистов. Если осложнений нет, пациента отпускают домой на амбулаторное восстановление. Перед выпиской врач-кардиолог осматривает пациента, выписывает ему назначения и выдает памятку о том, что необходимо делать в период реабилитации.
В первую неделю важно, чтобы пациент находился в полном покое и не занимался привычными делами, требующих концентрации внимания. Лучше всего, когда в этот период с пациентом находятся родственники или нанятый медицинский работник.
Полный период восстановления длится около 2-3 месяцев. В это время необходимо:
Следующий прием у кардиолога должен быть через 3 месяца после проведенной операции, затем через 6 и 12 месяцев.
Восстановление после РЧА полностью зависит от пациента. Не забывайте следовать указаниям в памятке и своевременно посещать кардиолога.
Стоимость РЧА
Стоимость проведения РЧА зависит от индивидуальных особенностей пациента, необходимости дополнительных исследований и выбора программы реабилитации.